Способ криогенного лечения патологических очагов
Иллюстрации
Показать всеИзобретение относится к медицине и предназначено для криогенного лечения патологических очагов. На поверхность патологической ткани и вокруг нее наносят мягкую магнитную лекарственную форму. Воздействуют на патологический очаг с противоположной стороны магнитным полем. Изменяют направленность и напряженность магнитного поля, добиваясь проникновения мягкой магнитной лекарственной формы в патологическую ткань под визуальным контролем. Осуществляют криовоздействие при одновременном воздействии магнитным полем. Затем ежедневно наносят мягкую магнитную лекарственную форму на палогический очаг и воздействуют на него магнитным полем до полного высыхания и отторжения крионекроза. Через 3 - 5 дней после криовоздействия при неполном разрушении очага по глубине осуществляют лазерное испарение некроза, используя в качестве его маркера цвет ферромагнетика в некротизированной ткани. При констатации полной ликвидации очага производят дополнительное криовоздействие. При констатации после лазерного испарения неполного разрушения очага наносят на его поверхность мягкую лекарственную форму и производят криовоздействие. Способ позволяет повысить эффективность криогенного лечения патологических очагов. 2 з.п. ф-лы, 2 ил.
Реферат
Способ относится к области медицины, а именно к криологии, и может быть использован при криодеструкции опухолей и криотерапевтическом лечении воспалений.
Одной из актуальных проблем криохирургии является полное разрушение патологического очага, которое прежде всего зависит от условий, обеспечивающих адекватность теплопередачи между аппликатором и поверхностью патологического очага, особенно при замораживании сухих бугристых ороговевающих образований, а также образований с большой глубиной прорастания. Эта проблема решается криохирургами, в основном, путем использования разнообразных теплопроводных насадок к криоинструментам для опухолей различных размеров и форм, что существенно ограничивает универсальность криоинструмента. С другой стороны, для обеспечения теплопередачи между аппликатором и поверхностью патологического очага предлагаются жировые и водные прослойки, но их малая теплопроводность снижает эффективность криохирургического и криотерапевтического воздействия. Актуальной остается также проблема влажного крионекроза в послеоперационном периоде, препятствующая широкому применению криогенных методов в амбулаторной практике.
За прототип предлагаемого способа выбран известный способ криогенного лечения патологических очагов, включающий нанесение на поверхность патологической ткани лекарственного вещества и глубокое локальное охлаждение (Пачес А.И. и др. - Криогенный метод лечения опухолей головы и шеи. - М., “Медицина”, 2000 г., стр. 180-185). Способ заключается в нанесении на поверхность опухолевой ткани физиологического раствора и последующем аппликационном криовоздействии; криовоздействие осуществляют при наличии прилипания аппликатора к поверхности патологической ткани за счет физраствора, что увеличивает глубину замораживания; после отогревания пассивно наблюдают за заживлением.
Однако физраствор из-за текучести не может равномерно распределиться в плоскости контакта поверхности криоапликатора и ткани. Он должен являться теплопроводным материалом, выполняющим роль прослойки между опухолью и аппликатором, но ввиду очень низкой теплопроводности препятствует теплопередаче. В ходе замораживания ткань деформируется, неизбежно появляются микротрещины и волнообразные складки в плоскости теплового контакта. При этом по мере охлаждения уменьшается и механический контакт инструмента и ткани (Коченев В.И. - Адгезивный эффект в криохирургии. - Рукопись, деп. во ВНИИМИ, №Д-5061, 18 стр.) Коэффициенты теплового расширения металла аппликатора, воды и биологической ткани сильно различаются: металл при охлаждении сужается, вода резко расширяется, биологическая ткань тоже расширяется, но в меньшей степени, чем вода. Такое смещение контактирующих поверхностей в процессе замораживания приводит к возникновению жесткого трения твердых тел, превращению воды в снег, который вообще можно назвать теплоизолирующим материалом при отрицательных значениях температуры. Поскольку плотного теплового контакта криоинструмента и ткани не наступает, низкая температура аппликатора реализуется в глубине ткани недостаточно, а патологические клетки гибнут при однократном замораживании только при температуре -60°С или при многократном - при температуре от -20°С до -30°С.
Способ-прототип не дает возможности создания достаточно плотного механического и теплового контакта инструмента и сухой или бугристой поверхности патологической ткани, так как наличие в ткани углублений и каналов не позволяет модифицировать криоповреждающий эффект.
В способе не предусмотрены лечебные мероприятия по ликвидации характерных отрицательных особенностей заживления криогенных ран на этапе формирования и отторжения крионекроза с параллельным заживлением раны под крионекрозом. Крионекроз очень медленно переходит в сухую разрушенную ткань и отторгается только после нарастания эпителия при существенных объемах - от 1 до 6 месяцев. Особенностью формирования крионекроза является выраженная экссудация. Экссудация влечет необходимость частых перевязок, хотя крионекроз лучше заживает на воздухе. Если крионекроз расположен, например, в гортани, то экссудация является причиной постоянного кашля, что плохо влияет на заживление раны гортани и трахеостомы. Отсутствие адекватного лечения крионекроза в связи с бурной реакцией разрушенной и окружающей здоровой ткани отрицательно сказывается на результатах криохирургического лечения патологических тканей.
Задачей предлагаемого способа криогенного лечения патологических очагов является улучшение результатов лечения путем обеспечения адекватной теплопередачи, увеличения глубины и скорости криовоздействия, сокращение сроков лечения и осложнений за счет повышения качества лечения крионекроза.
Поставленная задача достигается тем, что в известном способе криогенного лечения патологических очагов, включающем нанесение на поверхность патологической ткани лекарственного вещества и глубокое локальное охлаждение, на поверхность патологической ткани и вокруг нее наносят мягкую магнитную лекарственную форму, воздействуют на патологический очаг с противоположной стороны магнитным полем, при этом изменяют направленность и напряженность магнитного поля, добиваясь проникновения мягкой магнитной лекарственной формы в патологическую ткань под визуальным контролем, осуществляют криовоздействие при одновременном воздействии магнитным полем, затем ежедневно наносят мягкую магнитную лекарственную форму на патологический очаг и воздействуют на него магнитным полем до полного высыхания и отторжения крионекроза; через 3-5 дней после криовоздействия при неполном разрушении очага по глубине осуществляют лазерное испарение некроза, используя в качестве его маркера цвет ферромагнетика в некротизированной ткани, и при констатации полной ликвидации очага производят дополнительное криовоздействие; каждые 3-5 дней, до полной ликвидации очага, при констатации после лазерного испарения неполного разрушения очага наносят на его поверхность мягкую магнитную лекарственную форму и производят криовоздействие.
Предлагаемый способ отвечает критерию изобретения “новизна”, так как в результате проведенных патентно-информационных исследований не выявлены источники, порочащие новизну изобретения.
Предлагаемый способ отвечает критерию изобретения “изобретательский уровень”, так как не выявлено наличие использования существенных отличий предлагаемого способа в аналогичных решениях.
В настоящее время разработан широкий спектр новых физических и лечебных свойств мягких магнитных лекарственных форм (ММЛФ) разной консистенции, с частицами ферромагнетиков размером от 50 до 100 Ангстрем, которые могут содержать в виде добавок практически любые лекарственные вещества, используемые в медицине (Черкасова О.Г. - Физикохимические основы применения мелкодисперсных магнитных материалов в фармации. - Автореф. дисс. докт. хим. наук, М., 1993 г., 38 стр.). ММЛФ используют для высушивания ран, противомикробного действия в ране, лечения гнойно-некротических процессов в тканях (Ахалая М.Г. и соавт. В сб.: IV-я Всесоюзная конференция по применению магнитных жидкостей в биологии и медицине, Сухуми, 1991 г., стр. 3-25), для тонкой фиксации в пространстве различных элементов и создания механического контакта между ними (Коченев В.И. и др. - Способ мирингопластики. - А.с. № 1804815. - Опубл. 30.03.93, бюл. № 12).
Однако в криохирургии и криотерапии в качестве теплопередающего вещества при криовоздействии и лечении крионекроза ММЛФ до сих пор не использовались. Одной из причин, останавливающих широкое применение мягких железосодержащих лекарственных форм, является внедрение частиц железа, имеющих ярко-черный цвет, в глубину некротизированных тканей вместе с лекарственным веществом. После заживления на поверхности раны остается “на всю жизнь” черное пятно, подобное татуировке.
В магнитном поле ММЛФ сама намагничивается, выполняя роль полюса, противоположного подведенному к ней полюсу магнита, а между двумя магнитами - роль сердечника. При этом частички ферромагнетиков внутри мази выстраиваются в цепочки в соответствии с направлением силовых линий магнитного поля, вступают в контакт друг с другом, поэтому под воздействием магнитного поля теплопроводность ММЛФ увеличивается до теплопроводности металла. Под действием магнитного поля ММЛФ может проникать в мелкие трещины, поры, пустоты, каналы и различные полости.
Предлагаемый способ позволяет использовать ММЛФ в качестве теплопередающего вещества при криовоздействии и лечении крионекроза, варьировать свойствами ММЛФ, консистенцией, лекарственными добавками, а при дополнительном воздействии магнитным полем - варьировать формой, направленностью и напряженностью самого магнитного поля, что в совокупности создает возможность модифицировать интенсивность теплопередачи. В качестве источника магнитного поля можно использовать как постоянный магнит, перемещая его в пространстве, так и электромагнит, причем как постоянный, так и переменный, периодически меняя рабочую силу тока обмотки. При этом импульсное изменение напряженности постоянного магнитного поля используется для более глубокого и интенсивного внедрения ферромагнетиков в ткани; ротационное движение магнитных частиц в переменном магнитном поле используется для усиления разрушающего действия внедрившейся в патологическую ткань ММЛФ; высокочастотное переменное магнитное поле может использоваться для разогрева внедрившейся в патологическую ткань ММЛФ, что также усиливает криоповреждение.
Известные параметры криовоздействия при использовании ММЛФ и одновременном воздействии магнитным полем на патологические образования существенно изменяются: уменьшается экспозиция, увеличивается скорость замораживания, глубина замораживания и время оттаивания, усиливается криоповреждение, причем эта тенденция сохраняется в каждом последующем цикле замораживания-оттаивания. При этом летальные температуры в глубине тканей многократно усиливают криоповреждение, а магнитное поле обеспечивает криопротекцию в зоне гипотермии и усиливает послеоперационные перифокальные реакции тканей. Таким образом, предлагаемый способ делает возможным замораживать биологическую ткань любой степени плотности и ликвидировать ороговевающие образования, в принципе не разрушаемые другими известными аппликационными способами в связи с невозможностью достижения адгезии для таких образований.
Параметры криовоздействия выбирают в соответствии с клинической практикой, с учетом разновидности и локализации патологического образования, в зависимости от цели лечения (криодеструкция, противовоспалительное воздействие). Интервал в 3-5 дней для осуществления последующего лазерного и криовоздействия обусловлен тем, что именно за это время патологическая ткань после крио- и магнитного воздействия полностью некротизируется, впитывает ММЛФ и приобретает черный цвет из-за наличия в ней ферромагнетиков.
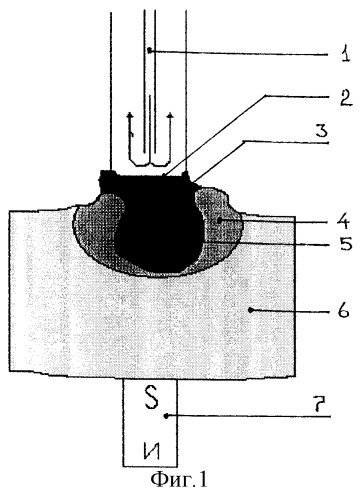
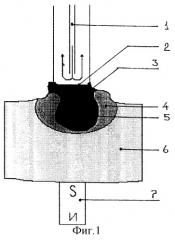
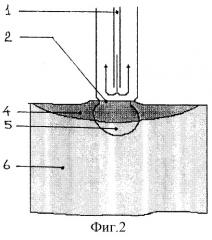
На фиг.1 и 2 представлены иллюстрации способов криохирургического лечения патологических очагов с использованием ММЛФ и магнита (фиг.1) и без их использования (фиг.2). В обоих способах применяют стандартный криогенный аппарат активного действия (типа “Ледок”), обеспечивающий циркуляцию жидкого азота. На фиг.1 и 2 обозначены: 1 - канал для подачи жидкого азота, 2 - рабочая поверхность аппликатора, 3 - ММЛФ, 4 - зона замораживания, 5 - патологическая ткань, 6 - здоровая ткань, 7 - магнит. Криовоздействие на патологическую ткань 5 осуществляют охлажденным за счет циркуляции жидкого азота по каналу 1 инструмента аппликатором 2. При проведении равного числа циклов замораживания-оттаивания по обоим способам зона замораживания 4 в способе с нанесением на патологическую ткань 5 слоя ММЛФ 3 и воздействием магнитом 7 отличается большей глубиной (очаг 5 замораживается на всю глубину и во всем объеме) и меньшей площадью распространения по поверхности здоровой ткани 6. Очевидно, что криодеструкция патологических очагов эффективнее с использованием ММЛФ и при воздействии магнитным полем.
Предлагаемый способ позволяет:
- создать надежный тепловой контакт между инструментом и патологической тканью за счет использования ММЛФ в качестве прослойки между ними;
- увеличить интенсивность проникновения холода в глубину тканей за счет вхождения теплопроводной ММЛФ в микротрещины ороговевающей поверхности патологической ткани, в углубления и каналы в толще очага и прохождения ферромагнетика через мембраны клеток, то есть ускорить охлаждение и за счет этого увеличить повреждающий эффект холода в глубине тканей;
- увеличить криоповреждение за счет модификации эффекта магнитного поля;
- осуществить дополнительное криоповреждение за счет ротации кристаллов льда в магнитном поле по мере охлаждения, так как молекулы воды также являются микромагнитами;
- замораживать биологическую ткань любой степени плотности;
- ликвидировать ороговевающие образования, в принципе не разрушаемые другими известными аппликационными способами в связи с невозможностью достижения адгезии для таких образований;
- приблизить температурную границу крионекроза биологической ткани (кожи) к -10°С - 12°С за счет увеличения криоповреждения;
- улучшить качество заживления раны после криодеструкции: почти в два раза быстрее высушить крионекроз, ускорить его отторжение, уменьшить отечность и экссудацию, стимулировать регенерацию под крионекрозом.
Способ осуществляют следующим образом.
Перед воздействием выбирают консистенцию магнитной формы и лекарственные добавки, которое целесообразно применить в данном случае: это зависит от конфигурации поверхности патологического очага, наличия или отсутствия полостей, каналов в толще очага, характера поверхности (кожа, ороговевший слой, слизистая оболочка). Определяют необходимость наличия плотного теплового контакта инструмента и ткани.
За 10 мин - 1 час до криогенного воздействия наносят ММЛФ 3 на поверхность патологического очага 5 и вокруг него. Размещают с противоположной стороны источник 7 магнитного поля (например, под патологическим очагом, при этом ориентируют внешнее магнитное поле перпендикулярно поверхности ткани). Он может быть, в зависимости от конкретной локализации и формы патологического образования, постоянным магнитом или электромагнитом, причем как постоянным, так и переменным.
Далее воздействуют полем магнита 7 на патологический очаг 5 с ММЛФ 3 в течение указанного времени: слегка произвольно перемещают постоянный магнит 7 в пределах патологического очага (например, вдоль поверхности патологической ткани 5 или удаляя и приближая магнит 7 к ткани 5) или, при использовании электромагнита, периодически меняют рабочую силу тока обмотки и, таким образом, меняют направленность и напряженность магнитного поля, при этом создают волнообразные изменения силы магнитного притяжения между магнитом 7 и ММЛФ 3. ММЛФ 3 под действием магнитного поля погружается в трещинки, щели, промежутки между ороговевшими слоями ткани, заходит через открытые на поверхности полости и каналы в глубину ткани 5, за счет чего создают наиболее теплопроводную среду как раз в тех участках патологической ткани 5, которые могли быть препятствием для прохождения холода в глубину ткани 5. При этом осуществляют визуальный контроль за движением ММЛФ 3 вслед за изменениями магнитного поля, причем критерием достаточности воздействия магнитным полем является уменьшение количества ММЛФ 3 на поверхности патологической ткани 5, что свидетельствует о глубоком вхождении, проникновении ММЛФ 3 в патологическую ткань 5. Учитывая тенденцию внедрения ММЛФ 3, в первую очередь, в воспаленную ткань, именно эти участки подвергают наиболее сильному криогенному воздействию при последующем замораживании.
Далее перед криовоздействием при необходимости осуществляют местную анестезию или дают наркоз пациенту, обеспечивают хирургический доступ к патологическому очагу.
Затем осуществляют криовоздействие на патологическую ткань 5 охлажденным за счет циркуляции жидкого азота по каналу 1 инструмента аппликатором 2 путем проведения циклов замораживания-оттаивания. При этом магнит 7 также могут произвольно перемещать, изменять направленность или напряженность его поля, что способствует более плотному прилеганию ММЛФ 3 к наиболее глубоко лежащим участкам поверхности патологической ткани 5, вхождению частиц ферромагнетика в толщу ткани 5, например, ороговевающих слоев кожи, и, следовательно, более глубокому и быстрому проникновению холода и охлаждению тканей. Контроль за замораживанием осуществляют визуально. Констатируют выход зоны замораживания 4 за границы поверхности патологического очага 5 в заданных пределах (что является критерием достаточности криовоздействия) при меньшей экспозиции, чем без использования ММЛФ 3 и магнита 7; причем в каждом следующем цикле реализуют возможность сократить экспозицию замораживания благодаря более интенсивному проникновению холода в глубь очага 5, а время оттаивания, соответственно, увеличивают, при этом отмечают отсутствие распространения зоны замораживания 4 по поверхности окружающих здоровых тканей 6. В период оттаивания патологической ткани 5 и в момент отведения аппликатора 2 от ткани 5 воздействие магнитным полем могут приостанавливать.
После осуществления криодеструкции ММЛФ с поверхности разрушенной, но еще не подвергшейся некротизированию ткани не снимают. ММЛФ остается в углублениях поверхности опухоли. Входящие в состав ММЛФ медикаментозные составляющие могут препятствовать развитию сильной отечности разрушенной ткани, резко уменьшить экссудацию, поэтому подвергнутые криодеструкции ткани уже в первые сутки начинают некротизироваться. При этом ферромагнетики вместе с лекарственными составляющими еще более проникают в разрушенные ткани, так как именно некротизированные ткани впитывают ММЛФ, причем внедрение ферромагнетиков происходит постоянно под действием естественного магнитного поля Земли.
При этом ферромагнитные частицы окрашивают некротизированные ткани снаружи и в их толще (например, железосодержащие - в черный цвет), и, таким образом, цвет является показателем проникновения в ткани ММЛФ, критерием гибели клеток ткани и служит своеобразным маркером массы крионекроза и его границ.
Далее ежедневно, начиная со следующего после криодеструкции дня, ММЛФ наносят на патологическую ткань и осуществляют воздействие магнитным полем до полного высыхания и отторжения крионекроза, превращения его в сухую корку, под которой асептически и без экссудации продолжается регенерация кожного или слизистого покрова, так как именно ММЛФ способствует скорейшему высушиванию некроза. Внедрившийся в толщу крионекротизированной ткани ферромагнетик отторгается вместе с ней, поэтому черного пятна не остается.
При большой массе патологического очага и подозрении на неполное разрушение очага по глубине через 3-5 дней после криовоздействия производят лазерное испарение некроза, причем в качестве маркера массы некроза и его границ используют цвет ферромагнетика в некротизированной ткани. При этом отмечают повышенную активность поглощения лучей лазера патологической некротизированной тканью и ее испарения за счет нахождения в ней магнитного вещества черного цвета. После этого при констатации полной ликвидации очага лазерным испарением производят дополнительное криовоздействие, что способствует достижению лучшего косметического эффекта, так как заживление происходит без характерного для лазерного воздействия рубца.
При констатации же после первого лазерного испарения неполного разрушения очага снова наносят на его поверхность мягкую магнитную лекарственную форму и производят криовоздействие. Затем повторяют лазерное испарение, нанесение мягкой магнитной лекарственной формы и криовоздействие при необходимости каждые 3-5 дней до тех пор, пока после очередного лазерного испарения не будет констатирована полная ликвидация патологического очага.
С применением предлагаемого способа в лаборатории криологии НГМА осуществлено лечение более 100 больных с различными опухолевыми образованиями, воспалительными заболеваниями: гемангиома носовой перегородки - 1 больной, базалиома кожи ушной раковины - 1, рак губы - 3 больных, опухоли кожи наружного носа - 5, раковые опухоли дна полости рта - 2, рак гортани - 3, меланомы кожи - 5, гиперкератозы на ступне - 8, обширные бородавки рук и ног - 25, липома на ножке - 1, ороговевающие обширные невусы кожи - 12, гемангиомы кожи лица - 17, имелись гемангиомы кожи другой локализации, у одного больного произведена криотонзиллотомия небных миндалин, более чем у 50 больных произведено криовоздействие на небные миндалины с терапевтической целью (для иммунной стимуляции). Способ использовался при криодеструкциях патологической ткани, криолазерной деструкции (опухоли кожи и рак гортани), криоэкстирпации новообразований (меланомы кожи), терапевтическом воздействии без адгезии при лечении хронического тонзиллита.
Примеры, подтверждающие осуществление способа.
Пример 1. Больная С.А.М., 42-х лет, обратилась в лабораторию криологии с жалобами на изменения и кровоточивость передней поверхности кожи внутренней части ушной раковины, длящиеся около года. У больной имелись результаты гистологического исследования с заключением: базально-клеточный рак кожи правой ушной раковины.
Опухоль диаметром 1,5 см имела изъязвленную кровоточащую поверхность с корочкой, гиперемированные, несколько приподнятые над окружающей кожей края.
В ходе осмотра было решено произвести немедленную криодеструкцию опухоли. Ввиду того, что опухоль была прикрыта сухой коркой, имела значительные размеры, бугристую поверхность и неправильную звездчатую форму, решено было использовать при криодеструкции магнитную лекарственную мазь.
Во избежание кровотечения корку не снимали. На поверхность опухоли, включая ее приподнятые края, нанесли слой магнитной мази толщиной около 5 мм, с 50%-ным содержанием ферромагнетика.
С противоположной стороны ушной раковины подвели постоянный магнит. Магнит перемещали в пределах 3-5 мм. Отмечали при этом смещение мази с захождением ее частично и под корку.
Затем произвели криовоздействие на опухоль. Подвели криоаппликатор к опухоли и вдавили в слой магнитной мази, затем начали циркуляцию жидкого азота по каналам инструмента, констатировали практически моментальное возникновение адгезии. Продолжили охлаждение в течение примерно 50 сек до достижения зоны замораживания заданных пределов (с выходом за пределы опухоли на 5 мм), ожидали естественного ее оттаивания примерно в течение 5 мин. Во время оттаивания инструмент и ткань разобщили. Всего провели три цикла замораживания-оттаивания, при этом отмечали значительное уменьшение времени замораживания в каждом следующем цикле (во втором цикле оно составило 45 сек, в третьем - 38 сек) и соответственное увеличение периода оттаивания (3,5 мин в первом, 4,5 мин - во втором и 5 мин - в третьем циклах). Рабочая температура аппликатора составляла -182°С, о чем свидетельствовала конденсация жидкого кислорода из атмосферного воздуха на поверхности аппликатора у рабочей пластины. Магнит на протяжении всей процедуры криодеструкции удерживали на месте. По отведении аппликатора удалили излишки магнитной мази. По окончании операции отметили интенсивный черный цвет крионекротизированной ткани. Кровотечения не наблюдалось. Больная с рекомендациями была отпущена на амбулаторное лечение.
Со следующего дня, согласно данным рекомендациям, больная ежедневно утром наносила тонкий слой магнитной мази на крионекротизированную ткань, после чего воздействовала постоянным магнитом в течение 5-10 мин на ушную раковину с противоположной стороны, при этом не снимала слоя мази с поверхности крионекроза в течение дня. В состав магнитной мази в качестве лекарственных средств были включены диоксидин, адреналин, диметил-сульфаксид. На вторые сутки крионекроз был на всю толщу пропитан ММЛФ, на третьи сутки была отмечена плотная, сухая корочка крионекроза черного цвета, под ней держался небольшой отек, легкая гиперемия, на пятые суки отек и гиперемия исчезли, на месте опухоли осталась черная сухая корка; на двадцать вторые сутки произошло полное отторжение крионекроза, на месте которого регенерировавшая кожа была слегка окрашена в коричневый цвет.
Пример 2. Больной М-в К.И., 60-ти лет, обратился в лабораторию криологии НГМА с жалобами на боли в области носа. При пальпации ощущал болезненность, наблюдались отек и гиперемия правого крыла носа, распространяющиеся на дно полости носа. Риноскопия показала выбухание кожи ярко-красного цвета с гнойным отделяемым в нижней части правого крыла носа, в месте перехода кожи в слизистую. Был поставлен диагноз: фурункул правого крыла носа. Больному было предложено криохирургическое лечение.
Из устья фурункула ватой на зонде с навивкой был частично удален гной, а также стержень фурункула. При удалении гнойного отделяемого определилось отверстие диаметром до 2 мм.
На поверхность фурункула из полости носа был нанесен слой ММЛФ толщиной до 5 мм, консистенции мази, с 50%-ным содержанием ферромагнетика. К наружной стороне правого крыла носа был подведен постоянный магнит. Магнит перемещали в пределах 3-5 мм. Отмечали при этом смещение мази с захождением ее в полость фурункула.
Затем осуществили криовоздействие на фурункул. Подвели криоаппликатор с надетым на него магнитным тубусом к опухоли и привели в контакт со слоем ММЛФ, затем начали циркуляцию жидкого азота по каналам инструмента. При начале охлаждения аппликатора за счет циркуляции жидкого азота отметили практически моментальное возникновение адгезии. Продолжая охлаждение, достигли выхода зоны замораживания заданных пределов (с небольшим выходом за границу фурункула) в течение 25 сек. Затем дождались ее естественного оттаивания. Провели еще один цикл замораживания-оттаивания. Пауза между циклами составила около двух минут. Во время паузы инструмент и ткань разобщили, магнит с наружной стороны крыла носа оставили. При этом отмечено дополнительное захождение ММЛФ в полость фурункула, в связи с чем время замораживания уменьшилось во втором цикле до 20 сек, а период оттаивания соответственно увеличился до 3 мин. Охлаждение аппликатора проводилось при температуре на его поверхности ниже -182°С, о чем свидетельствовала конденсация жидкого кислорода из атмосферного воздуха на поверхности аппликатора у рабочей пластины. По отведении аппликатора после второго замораживаниия был отведен магнит, удалены излишки магнитной мази из полости носа. Больной был отпущен с рекомендациями на амбулаторное долечивание. Согласно данным рекомендациям больной ежедневно утром наносил тонкий слой ММЛФ, содержавший диоксидин, адреналин, диметил-сульфаксид, на крионекроз, после этого с противоположной стороны крыла носа воздействовал постоянным магнитом в течение 5-10 мин. В течение дня старался не снимать слоя ММЛФ с поверхности крионекроза. На вторые сутки крионекроз на всю толщу был пропитан ММЛФ, на третьи сутки была отмечена плотная, сухая корочка крионекроза черного цвета, гнойного отделяемого под ней не было, отмечалась легкая гиперемия. На 14-й день крионекроз полностью отторгся. Признаков воспаления отмечено не было.
Пример 3. Больная К-ва О.М., 62 года, обратилась 14.01.2003 г. в лабораторию криологии НГМА с жалобами на боли при ходьбе в области подошвы правой ноги. При осмотре на подошве был обнаружен гиперкератоз с неровной бугристой поверхностью, глубокими трещинами от 2 до 1,5 см. Был поставлен диагноз: подошвенная бородавка правой ноги. В ходе осмотра больной была предложена немедленная криодеструкция новообразования и получено согласие больной на лечение. Ввиду того, что криодеструкция известными методами данных образований неэффективна, решено было проводить криодеструкцию способом криогенного лечения патологических очагов, включающем нанесение на поверхность патологической ткани ММЛФ и воздействие магнитным полем.
На поверхность образования нанесли слой магнитной формы консистенции геля с 50%-ным содержанием ферромагнетика, толщина слоя ММЛФ составила 2 мм.
С тыльной стороны стопы подвели постоянный магнит. Магнит перемещали круговыми движениями в пределах 1-2 см. При движении магнита отмечали смещение геля соответственно движениям магнита и вхождение ММЛФ в трещины образования.
Криоаппликатор подвели и вдавили в слой ММЛФ. Начали охлаждение аппликатора за счет циркуляции жидкого азота, отметили очень быстрое, практически моментальное, возникновение адгезии. Охлаждение проводили далее до выхода зоны замораживания за пределы очага на 5 мм, которого достигли в течение 50 сек, дожидались естественного ее оттаивания. Всего провели три цикла замораживания-оттаивания. Пауза между циклами длилась около пяти минут. Во время паузы инструмент и ткань разобщались. При этом отметили значительное уменьшение времени замораживания в каждом следующем цикле: во втором цикле оно составило 40 сек и в третьем - 30 сек и соответственное увеличение периода оттаивания: 3,5 мин в первом цикле, 4,5 мин - во втором, 5 мин - в третьем. Магнит на протяжении всей процедуры криодеструкции удерживали на месте. По отведении аппликатора удалили излишки магнитной мази. По окончании процедуры отметили интенсивный черный цвет крионекротизированной ткани.
Больной рекомендовали дома наносить магнитный гель на крионекроз два раза в день и явиться на осмотр через два дня.
На третий день при явке у больной было произведено диагностическое лазерное испарение крионекроза. Маркером глубины крионекроза служил черный цвет крионекротизированной ткани. Глубина крионекроза составила 5 мм, ширина - 15 мм. Кровотечения не было. На дно образовавшейся полости нанесли слой магнитного геля толщиной около 2 мм и вновь провели три цикла криодеструкции с использованием магнита. С теми же рекомендациями, что и после первой процедуры, больная была отпущена на амбулаторное лечение.
На 30-й день отметили полную регенерацию кожного покрова с отторжением крионекротизированной ткани.
Затем ежедневно осуществляли нанесение ММЛФ на регенерировавшую ткань и воздействие магнитным полем. На 3-4-й дни отметили четкое контурирование некротизированного участка. Из клинического опыта известно, что глубина бородавки больше ее наружного диаметра, поэтому умеренно сфокусированным излучением углекислого лазера (аппаратом “Ромашка-2”) при мощности 20 Вт произвели испарение черной от внедрившегося ферромагнетика крионекротизированной ткани, глубина которой оказалась 4 мм. Отметили повышенное избирательное поглощение черными крионекротизированными тканями лазерного излучения. Испарение проводили до появления светлых, не некротизированных тканей на дне раны, по центру раны констатировали наличие плотных участков тканей - стержня бородавки, что явилось показанием для дополнительной криодеструкции по предлагаемой методике: нанесли на дно слой магнитного геля толщиной около 2 мм и вновь провели три цикла криодеструкции с использованием магнита. С теми же рекомендациями, что и после первой процедуы, больная была отпущена на амбулаторное лечение.
Через 5 дней после проведения лазерного испарения констатировали отсутствие бородавки, произвели дополнительное криовоздействие для достижения лучшего заживления. После 3-х недельного амбулаторного лечения по указанным рекомендациям было отмечено полное заживление крионекроза.
1. Способ криогенного лечения патологических очагов, включающий нанесение на поверхность патологической ткани лекарственного вещества и глубокое локальное охлаждение, отличающийся тем, что на поверхность патологической ткани и вокруг нее наносят мягкую магнитную лекарственную форму, воздействуют на патологический очаг с противоположной стороны магнитным полем, при этом изменяют направленность и напряженность магнитного поля, добиваясь проникновения мягкой магнитной лекарственной формы в патологическую ткань под визуальным контролем, осуществляют криовоздействие при одновременном воздействии магнитным полем, затем ежедневно наносят мягкую магнитную лекарственную форму на палогический очаг и воздействуют на него магнитным полем до полного высыхания и отторжения крионекроза.
2. Способ по п.1, отличающийся тем, что через 3-5 дней после криовоздействия при неполном разрушении очага по глубине осуществляют лазерное испарение некроза, используя в качестве его маркера цвет ферромагнетика в некротизированной ткани, и при констатации полной ликвидации очага производят дополнительное криовоздействие.
3. Способ по пп.1 и 2, отличающийся тем, что каждые 3-5 дней, до полной ликвидации очага, при констатации после лазерного испарения неполного разрушения очага наносят на его поверхность мягкую лекарственную форму и производят криовоздействие.