Способ лечения болезни меньера
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к оториноларингологии, и может быть применимо для лечения болезни Меньера. Осуществляют доступ к твердой мозговой оболочке через сосцевидный отросток впереди сигмовидного синуса. Производят разделение эндолимфатического мешка и эндолимфатического протока путем рассечения последнего. Закрывают частично стенки костной раны заранее приготовленной надкостницей сосцевидного отростка. Накладывают на кожу шелковые швы. Способ позволяет упростить технику операции, уменьшить вероятность повреждений заднего полукружного канала лабиринта, лицевого нерва, твердой мозговой оболочки. 5 табл., 24 ил.
Реферат
Настоящее изобретение относится к оториноларингологии, а именно к хирургической отологии, и может быть использовано специалистами оториноларингологами в их практической деятельности.
Известно, что при болезни Меньера проводится консервативное или хирургическое лечение.
Предложено огромное количество медикаментозных средств и различных методов консервативного лечения болезни Меньера (Frenberg I.K., Bauer R.F., Arch. Otolaryngol, 1977, Vol.103 №10, р.589-593). Само многообразие консервативных методов лечения болезни Меньера свидетельствует о том, что ни один из них не обладает выраженной и стабильной эффективностью. Консервативная терапия эффективна только в период обострения заболевания. Эти способы лечения оказывают лишь временное положительное действие, уменьшая головокружения и смягчая вегетативное расстройство. Однако ни один из них не позволяет улучшить или сохранить слух, затормозив течение заболевания, и предотвратить прогрессивное снижение слуха.
В связи с этим в последние годы получили распространение хирургические методы лечения болезни Меньера. Полякова Т.С. (дисс. канд., М., 1982, с.242) делит все хирургические вмешательства на три группы.
1. Деструктивные операции, при которых производится либо перерезка вестибулярной порции VIII пары черепных нервов интракраниально (Махмудов У.В., Благовещенская Н.С., Жур. НИИ нейрохирургии им. Н.Н.Бурденко, 1993, №4, с.8-10; Minor L.B, Am.J.Otol., 1999, Vol.23, p. 209-219), либо разрушаются его рецепторные окончания в лабиринте (Патякина O.K., Шеремет А.С. 15 съезд оториноларингологов России, 1995, с.143-146: Nomura Y., XVI World Congr. Otorhinolaryngol. Head Neck Surg., Sydney: Ynternat. Pros. Divis, 1997, Vol.1, p.43-50). Деструктивные операции - сложные и небезопасные вмешательства, после которых отмечается длительный период вестибулярной компенсации. Следует отметить, что все виды деструктивных операций направлены на выключение функции как вестибулярного, так и слухового анализаторов и ведут к глухоте. Даже при электрокоагуляции лабиринта и воздействии лазера, при которых кохлеарная функция должна сохраняться, часто наблюдается прогрессивное снижение слуха вплоть до глухоты. Наряду с утратой слуха эти операции иногда осложняются параличом лицевого нерва, менингитом.
2. Хирургические вмешательства на вегетативной нервной системе. Эти операции направлены на прекращение афферентной импульсации и улучшение трофики органа. Однако шейная дорзальная симпатэктомия (Солдатов И.Б., Руководство по оториноларингологии, М., Медицина, 1997, с.185-1990), являясь технически сложным вмешательством, редко может быть выполнена в условиях ЛОР стационара. Перерезка барабанной струны и резекция барабанного сплетения (хордоплексустомия) были предложены Розеном в 1954 году (Arch. Neural Psychiat, 1954, Vol.72, Р.682-687) и являются наиболее простыми из всех операций, используемых при болезни Меньера. Хордоплексустомия имеет положительный эффект в отношении головокружений только в течение первых двух лет после операции, а слух с годами прогрессивно снижается.
3. Операции на эндолимфатическом мешке. Впервые эту операцию выполнил G. Portmann в 1926 году (Press, med., 1926, t.34, Р.1635-1637). Эти операции представляются более щадящими и физиологичными, так как производятся в отдалении от рецепторов улитки. Кроме того, они позволяют добиться разгрузки лабиринта, что обосновано с позиции признания гидропса лабиринта патоморфологическим субстратом болезни Меньера. До последнего времени наиболее популярными были операции дренирования и обнажения эндолимфатического мешка (Пальчун В.Т., Вестн. Оторинолар., 1977, №5, с.42-47). Наиболее важной и сложной проблемой этих операций является обнаружение эндолимфатического мешка во время операции. Кроме того, шунт, который вводили в эндолимфатический мешок, хотя и изготавливается из интактных материалов, в ряде случаев вызывал вокруг себя реактивное асептическое воспаление, которое в последующем приводило к закрытию дренажа рубцовой тканью. Таким образом, у больного в твердой мозговой оболочке (эндолимфатический меток представляет собой дупликатуру твердой мозговой оболочки) находилось нефункционирующее инородное тело.
Целью изобретения является прекращение приступов системного головокружения с вегетативными проявлениями и улучшение и стабилизация слуховой функции.
Эта цель достигается тем, что производят разделение эндолимфатического мешка и эндолимфатического протока путем рассечения последнего, после чего стенки костной раны частично закрывают заранее приготовленной надкостницей сосцевидного отростка, на кожу накладывают шелковые швы.
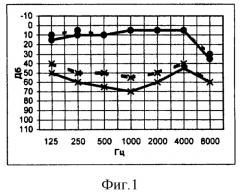
На фиг.1 - тональная пороговая аудиограмма больной Л. до хирургического лечения (наблюдение 1).
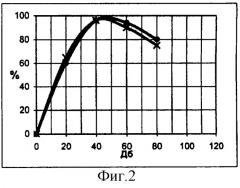
На фиг.2 - речевая аудиограмма больной Л. до хирургического лечения (наблюдение 1).
На фиг.3 - тональная пороговая аудиограмма больной Л. через 10 лет после операции (наблюдение 1).
На фиг.4 - речевая аудиограмма больной Л. через 10 лет после операции (наблюдение 1).
На фиг 5 - тональная пороговая аудиограмма больной Л. через 15 лет после операции (наблюдение 1).
На фиг.6 - речевая аудиограмма больной Л. через 15 лет после операции (наблюдение 1).
На фиг.7 - речевая аудиограмма больной Л. через 20 лет после операции (наблюдение 1).
На фиг.8 - тональная пороговая аудиограмма больной Л. через 20 лет после операции (наблюдение 1).
На фиг.9 - тональная пороговая аудиограмма больной Р. до хирургического лечения (наблюдение 2).
На фиг.10 - речевая аудиограмма больной Р. до хирургического лечения (наблюдение 2).
На фиг.11 - тональная пороговая аудиограмма больной Р. через 10 лет после операции (наблюдение 2).
На фиг.12 - речевая аудиограмма больной Р. через 10 лет после операции (наблюдение 2).
На фиг.13 - тональная пороговая аудиограмма больной Р. через 10 лет после операции (наблюдение 2).
На фиг. 14 - речевая аудиограмма больной Р. через 15 лет после операции (наблюдение 2).
На фиг.15 - речевая аудиограмма больной Р. через 20 лет после операции (наблюдение 2).
На фиг.16 - тональная пороговая аудиограмма больной Р. через 20 лет после операции (наблюдение 2).
На фиг.17 - тональная пороговая аудиограмма больного С. до хирургического лечения (наблюдение 3).
На фиг.18 - речевая аудиограмма больного С. до хирургического лечения (наблюдение 3).
На фиг.19 - тональная пороговая аудиограмма больного С. через 10 лет после операции (наблюдение 3).
На фиг.20 - речевая аудиограмма больного С. через 10 лет после операции (наблюдение 3).
На фиг.21 - тональная пороговая аудиограмма больного С. через 15 лет после операции (наблюдение 3).
На фиг.22 - речевая аудиограмма больного С. через 15 лет после операции (наблюдение 3).
На фиг.23 - речевая аудиограмма больного С. через 20 лет после операции (наблюдение 3).
На фиг.24 - тональная пороговая аудиограмма больного С. через 20 лет после операции (наблюдение 3).
Способ поясняется следующими конкретными примерами его осуществления.
Пример 1.
Больная Л., 48 лет. Клинический диагноз - болезнь Меньера II стадия (левосторонняя локализация). Давность заболевания 25 лет. При поступлении в ЛОР-отделение 1 ГКБ им. Н.И.Пирогова в 1977 г. - жалобы на приступы системного головокружения с тошнотой, рвотой. Частота приступов - 1 раз в месяц, длительность до 5 часов. Также больную беспокоили субъективный шум и снижение слуха на левое ухо, дискомфорт при действии громких звуков. В течение заболевания четко определялась сезонность - кризы учащались в осенне-весенний период. Из анамнеза - пиелонефрит в детстве, нейроциркуляторная дистония по гипотоническому типу. При аудиологическом исследовании выявлена левосторонняя нейросенсорная тугоухость II-III степени, скалярная форма (фиг.1) с гидропсом III степени с ускоренной формой регидратации. Средняя величина слуховых порогов в речевом диапазоне частот 65 дБ. Разборчивость речи 100% на 45-50 дБ (см. фиг.2). При исследовании вестибулярной функции и отоневрологическом исследовании выявлена двусторонняя гипорефлексия, о которой свидетельствовали низкая амплитуда нистагма (3-4 мм), малая продолжительность вращательного и послевращательного нистагма (до 12 с), удлинение латентного периода при калоризации (40-45 с) и укорочение продолжительности нистагма (58 с), скорость медленной фазы нистагма - 16°/c. 24.09.77 было произведено рассечение эндолимфатического протока слева.
Протокол операции: Операция проводилась под наркозом. От середины отверстия наружного слухового прохода горизонтально кзади на площадке сосцевидного отростка нанесли бриллиантовой зеленью линию (проекция отверстия водопровода преддверия на задней грани пирамиды). Отступя кзади по намеченной линии ориентировочно на 2,5 см от края отверстия наружного слухового прохода произвели вертикальный разрез до надкостницы размером около 6 см (как бы параллельно переднему краю сигмовидного синуса). Затем отсепаровали мягкую ткань от надкостницы кпереди и наложили ранорасширитель, тем самым обнажив надкостницу. По краю раны последнюю разрезали до кости, отсепаровали распатором, промыли в физиологическим растворе и зажали в распластанном виде между двумя предметными стеклами.
Далее хирургическим электробором высверлили в кости полость размером около 3 см, отстоящую от наружного слухового прохода на 2,5 см кзади по ранее намеченной линии. При снятии бором кости в области задней стенки формируемой полости сигмовидный синус просвечивал через кость синеватым оттенком, обнажения передней стенки синуса не произошло. Эта стенка синуса была основным ориентиром при продвижении внутрь для подхода к твердой мозговой оболочке вблизи отверстия водопровода преддверия. В вертикальном направлении ориентиром была ранее проведенная горизонтальная линия. Продвигались внутрь, снимая кость только вблизи синуса, при этом костную полость кнутри постепенно суживали до 1 см за счет боковых и передней стенок, при этом не произошло вскрытия антрума, повреждения заднего канала лабиринта (передняя, передневерхняя стенки костной раны) и повреждения лицевого нерва (передняя и передненижняя стенки костной раны).
Дойдя до твердой мозговой оболочки, покрывающей мозжечок, стали продвигаться вперед рядом с этой оболочкой, снимая кость кпереди на 4-5 мм.
Следующий этап операции - рассечение эндолимфатического протока. Изогнутым элеватором (изогнутая часть равна 2 см) прошли между твердой мозговой оболочкой и задней гранью пирамиды в средней ее части. При этом элеватором нащупали козырек над отверстием водопровода преддверия и движениями элеватора над этим отверстием эндолимфатический мешок отделили от эндолимфатического протока.
Стенки костной раны частично закрыли приготовленной заранее надкостницей, на кожу наложили шелковые швы. Операция прошла без осложнений.
Послеоперационный период протекал благоприятно. Приступы головокружения не возобновлялись в течение 20 лет. Слух после операции улучшился и стабилизировался (фиг.3, 4, 5, 6). При осмотре 12.03.2002 больная чувствует себя удовлетворительно, приступов головокружения нет, после хирургического лечения отмечает улучшение и стабилизацию слуха. Периодически возникает диффузная головная боль и несистемное головокружение при повышении АД. Страдает гипертонической болезнью (повышение АД до 190/110 мм рт.ст.). После операции появилось покачивание. При аудиологическом исследовании выявлена нейросенсорная тугоухость слева I степени, средняя величина слуховых порогов в речевом диапазоне частот 12,5 дБ (фиг.8). Опыт Вебера латерализуется вправо. Ультразвук не латерализует. Разборчивость речи 100% на 40 дБ (фиг.7). При исследовании вестибулярного анализатора определяется скрытый спонтанный нистагм вправо III степени, смешанный тип протекания ЭВР, относительная левосторонняя гиперрефлексия. Данные скорости медленной фазы представлены в таблице 1. Отолитовый рефлекс - симметричный и понижен до 5°. На УЗДГ магистральных артерий головного мозга выявлено снижение параметров кровотока по левой позвоночной артерии. При рентгенографии шейного отдела позвоночника - явления остеохондроза. Состояние вестибулярной функции можно объяснить наличием у больной гипертонической болезни.
| Таблица 1Основные показатели нистагменной реакции больной Л. (наблюдение 1) | |
| Данные исследования | СМФ (°/c) |
| Скрытый SpHNy прямо | 3,16 |
| Скрытый SpHNy D | 5,85 |
| Скрытый SpHNy S | 2,51 |
| Вращательный HNy D | 3,16 |
| Послевращательный HNy S | 10,52 |
| Вращательный HNy S | 6,33 |
| Послевращательный HNy D | 5,72 |
| Холодовая проба Hny D | 6,33 |
| Холодовая проба Hny S | 7,71 |
| Тепловая проба Hny D | 3,09 |
| Тепловая проба Hny S | 6,19 |
| Коэффициент асимметрии | -19,35% |
| Дирекционное преобладание | -14,02% |
| р<0,05 |
Таким образом, у данной больной наблюдается стойкий положительный результат в отношении слуховой и вестибулярной функции на протяжении 20 лет после рассечения эндолимфатического протока. Также сохранена трудоспособность больной.
Пример 2.
Больная Р., 46 года. Клинический диагноз - болезнь Меньера II стадия (левосторонняя локализация). Давность заболевания 19 лет. При поступлении в ЛОР-отделение 1 ГКБ в 1977 г. - жалобы на еженедельные приступы системного головокружения, ощущение давления в левом ухе, шум в нем низкочастотного характера и снижение слуха. Начало заболевания связывает с перенесенным гриппом. Из хронических заболеваний хронический тонзиллит, хронический гастрит, недостаточность двустворчатого клапана, аритмия. Неоднократно проводимая консервативная терапия сосудорасширяющими, стимулирующими и седативными препаратами не давала эффекта. При аудиологическом исследовании диагностирована левосторонняя нейросенсорная тугоухости II степени скалярная форма (фиг.9, 10) с гидропсом II степени и ускоренной регидратацией. Средняя величина слуховых порогов 55 дБ. Флюктуации слуха нет. При отоневрологическом и вестибулометрическом исследовании выявлена гиперрефлексия слева, периферический тип протекания ЭВР, СМФ 19°/c. 04.04.1977 года было произведено рассечение эндолимфатического протока слева. Операция проводилась по методике, описанной в примере 1. Особенностью операции явилось то, что при снятии бором кости в области задней стенки формируемой полости произошло обнажение и ранение передней стенки сигмовидного синуса. Возникшее кровотечение было остановлено прижатием к ранке комочка воска. Операция продолжена дальше.
Послеоперационный период протекал благоприятно. Сразу после операции больная отметила уменьшение шума, заложенности и улучшение слуха в оперированном ухе. Приступы головокружения не возобновлялись в течение 20 лет.
При осмотре 23.02.2002 больная продолжает работать, жалуется на периодическую тяжесть в голове, приступов головокружения нет, отмечает покачивания тела в пространстве при ходьбе, непостоянное несистемное головокружение. Слух улучшился и стабилизировался (фиг.11, 12, 13, 14). По назначению невропатолога амбулаторно периодически принимает стугерон, эскузан. На аудиограмме определяется смешанная тугоухость слева I степени (средняя величина слуховых порогов 17 дБ) (фиг.16), разборчивость речи 100% на 45 дБ (фиг.15). УЗв латерализуется влево. При исследовании функции вестибулярного анализатора выявлен двусторонний скрытый спонтанный нистагм II степени, двусторонняя гипорефлексия, смешанный тип протекания экспериментальных вестибулярных реакций. На стороне оперированного уха (слева) определяется понижение отолитового рефлекса до 10°. На УЗДГ магистральных артерий головного мозга определяется венозная дисциркуляция в области орбит. Данные СМФ (%) представлены в таблице 2.
| Таблица 2.Основные показатели нистагменной реакции больной Р. (наблюдение 2) | |
| Данные исследования | СМФ (°/c) |
| Скрытый SpHNy прямо | 11,51 |
| Скрытый SpHNy D | 13,45 |
| Скрытый SpHNy S | 7,93 |
| Вращательный HNy D | 10,31 |
| Послевращательный HNy S | 24,37 |
| Вращательный HNy S | 11,34 |
| Послевращательный HNy D | 14,68 |
| Холодовая проба Hny D | 9,83 |
| Холодовая проба Hny S | 14,98 |
| Тепловая проба Hny D | 9,10 |
| Тепловая проба Hny S | 8,10 |
| Коэффициент асимметрии | -9,96% |
| Дирекционное преобладание | -1,68 |
| р<0,05 |
Этот пример иллюстрирует хороший, стойкий эффект операции в отношении как вестибулярной, так и слуховой функции. Обращает на себя внимание то, что больная продолжает работать и вести достаточно активный образ жизни для своего возраста.
Пример 3.
Больной С., 51 г. Клинический диагноз - болезнь Меньера II стадия (правосторонняя локализация). Давность заболевания 20 лет. При поступлении в ЛОР-отделение 1 ГКБ им. Н.И.Пирогова в 1977 г. - жалобы на приступы системного головокружения с тошнотой, рвотой. Частота приступов - 1-2 раза в месяц, длительность от 2 до 6 часов. Субъективный низкочастотный шум и снижение слуха на левое ухо, клинический ФУНТ. Из сопутствующих заболеваний - варикозная болезнь вен нижних конечностей, геморрой. Профессиональная вредность: работа связана со стрессами, шумом (работает учителем в школе).
При аудиологическом исследовании выявлена нейросенсорная тугоухость II степени справа, скалярная форма с гидропсом I-II степени с замедленной формой регидратации (II тип). Средняя величина слуховых порогов в речевом диапазоне частот справа 30 дБ, слева - в пределах нормы (фиг.17). Разборчивость речи 100% на 45-50 дБ (фиг.18). УЗв латерализовался в правое ухо. По совокупности данных выявлен ФУНГ. При исследовании вестибулярной функции и отоневрологическом обследовании выявлен скрытый спонтанный нистагм вправо II степени, снижение длительности вращательного и послевращательного нистагма (до 12 с), удлинение латентного периода при битермальной калоризации левого уха (40-45 с) и укорочение длительности калорического нистагма (87 с), скорость медленной фазы нистагма - 17°/c. По совокупности данных выявлена левосторонняя гипорефлексия, периферический тип протекания ЭВР.
16.12.77 года было произведено рассечение эндолимфатического протока справа по методике, описанной в примере 1. Особенностью операции явилось то, что при сужении кнутри костной полости за счет снятия боковых и передней стенок произошло вскрытие антрума.
В послеоперационном периоде у больного развился гематотимпанум. Больному произведены катетеризации слуховой трубы справа с пневмомассажем барабанной перепонки №7, что привело к разрешению процесса в барабанной полости. В остальном послеоперационный период протекал благоприятно. Приступы головокружения не возобновлялись в течение всего периода наблюдения. Сохранялось пошатывание при ходьбе в правую сторону, покачивание. Слух у больного улучшился, а шум в ухе - уменьшился.
При осмотре 30.11.98 больной чувствует себя удовлетворительно, головокружения нет, после хирургического лечения отмечает уменьшение шума и стабилизацию слуха в течение 20 лет (фиг.19, 20, 21, 22). Больной предъявляет жалобы на низкочастотный шум в правом ухе, несистемное головокружение при поворотах головы, боли в шейном отделе позвоночника. Страдает гипертонической болезнью (повышение АД до 190/110 мм рт.ст.). При аудиологическом исследовании выявлена смешанная тугоухость справа I степени, средняя величина слуховых порогов в речевом диапазоне частот 35 дБ (фиг.24). Опыт Вебера не латерализуется. Разборчивость речи 100% на 45 дБ (фиг.23). При исследовании вестибулярного анализатора спонтанный нистагм не определялся, длительность вращательного и послевращательного нистагма (до 20 с), удлинение латентного периода при битермальной калоризации левого уха (60 с) и укорочение длительности калорического нистагма (54 с), скорость медленной фазы нистагма - 9%. По совокупности данных выявлена левосторонняя гипорефлексия, смешанный тип протекания ЭВР. Понижение возбудимости отолитового аппарата слева до 0-5°. На УЗДГ сосудов головного мозга изменений гемодинамики по сонным артериям не выявлено, отмечается изменение скоростных показателей кровотока - справа меньше, чем слева, до 5-8%. По позвоночным артериям - снижение скорости кровотока справа. На рентгенограмме шейного отдела позвоночника выявлен остеохондроз.
Данные скорости медленной фазы представлены в таблице 3.
Данное наблюдение свидетельствует о том, что рассечение эндолимфатического протока избавляет больных от приступов головокружения и стабилизирует слух на протяжении длительного периода времени (более 20 лет), возвращает к труду и улучшает качество жизни.
| Таблица 3Основные показатели нистагменной реакции больного С. (наблюдение 3) | |
| Данные исследования | СМФ (°/c) |
| Скрытый SpHNy прямо | 9,33 |
| Скрытый SpHNy D | 9,44 |
| Скрытый SpHNy S | 8,51 |
| Вращательный HNy D | 12,22 |
| Послевращательный HNy S | 23,11 |
| Вращательный HNy S | 11,324 |
| Послевращательный HNy D | 24,63 |
| Холодовая проба Hny D | 8,28 |
| Холодовая проба Нпу Б | 9,23 |
| Тепловая проба Hny D | 9,12 |
| Тепловая проба Hny S | 8,10 |
| Коэффициент асимметрии | -7,37% |
| Дирекционное преобладание | -6,78% |
| р<0,05 |
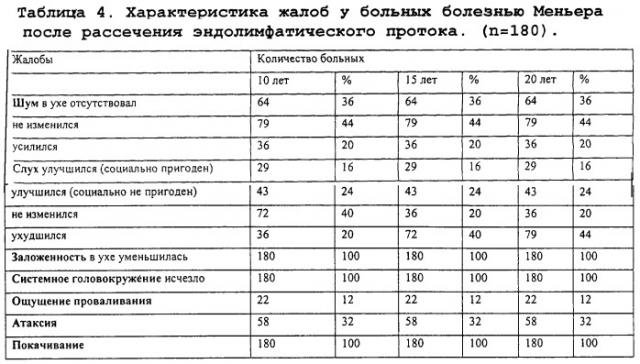
По данной методике было прооперировано 180 больных с болезнью Меньера. Наблюдение за больными в течение 10-20 и более лет показало, что рассечение эндолимфатического протока дает положительные результаты в отношении приступов головокружения - у всех больных они прекратились сразу же после операции, и в отношении слуха - у всех больных наблюдалось улучшение и стабилизация слуха (табл.4).
Для оценки данного хирургического вмешательства на эндолимфатическом протоке мы применяли критерии, разработанные Американской ассоциацией офтальмологов и оториноларингологов, которые включают в себя четыре класса:
А - улучшение слуха, отсутствие головокружений;
В - слух стабилизирован или остается без изменений, приступы головокружений отсутствуют;
С - ухудшение слуха, приступы головокружения отсутствуют;
D - приступы головокружения сохраняются независимо от состояния слуха. При этом положительный эффект в отношении вестибулярных расстройств оценивается по сумме классов А+В+С, а для слуха - А+В. Отдельно для оценки слуха предлагают выделять:
1 - слух улучшился до социально пригодного уровня, т.е. порог тонального слуха не превышает 30 дБ в речевом диапазоне частот и разборчивость речи не менее 80%;
2 - слух улучшился, но остается социально непригодным (порог тонального слуха в речевом диапазоне частот более 30 дБ и разборчивость речи улучшилась на 15% и более;
3 - слух ухудшился, если порог повысился не менее, чем на 15 дБ и разборчивость речи соответственно ухудшилась не менее чем на 15%;
4 - слух не изменился, если колебания слуховых порогов не превышают 5 дБ и разборчивость речи изменилась менее чем на 15%.
Из данной таблицы следует, что положительный результат в отношении слуха получен у всех больных на протяжении 10-15 лет наблюдения. В более поздние сроки - 20 лет этот % снизился до 80. В отношении головокружений на протяжении всех сроков наблюдения у всех больных наблюдался положительный результат.
После операции через 6 месяцев слуховые пороги повысились в речевом диапазоне частот в среднем на 19,6±2,7 дБ и не изменились в течение 10 лет наблюдения. В дальнейшем отмечалась тенденция к повышению слуховых порогов по всей тоншкале, слуховые пороги повысились на 28,2±1,3 дБ в диапазоне до 2000 Гц, на 10,6±1,8 дБ в диапазоне 4000-8000 Гц и на 8,5±1,8 дБ на частоте 10000 Гц. Снижение слуха в поздние сроки было связано с возрастными изменениями в слуховом анализаторе - пресбиакузис.
С увеличением давности заболевания у большинства больных в состоянии вестибулярного анализатора преобладает центральный компонент и имеются признаки венозной дисциркуляции. Через 20 и более лет после операции у всех больных в обследованной группе на УЗДГ магистральных артерий головного мозга выявлены признаки венозной дисциркуляции и венозного застоя. Все вышеперечисленные изменения в состоянии кровообращения головного мозга и вестибулярного анализатора также были связаны с возрастными изменениями (возраст больных был более 60-65 лет).
Таким образом, изменилась техническая цель операции: вместо дренирования эндолимфатического мешка хирург ставит своей целью разделение мешка и эндолимфатического протока. В этой связи операция упрощается: во-первых, не нужно искать мешок и не нужно его обнажать, во-вторых, после подхода к твердой мозговой оболочке впереди сигмовидного синуса и обнажения оболочки на 4-5 мм кпереди нужно изогнутым микроэлеватором нащупать костный козырек у входа эндолимфатического протока на задней грани пирамиды височной кости, что не представляет особых трудностей, поскольку этот костный козырек всегда хорошо выражен. Этим же элеватором отсекается эндолимфатический проток от мешка. Учитывая, что проток представляет собой мягкое, тонкое (около 0,2 мм) образование без соединительнотканых стенок, он легко разрывается при механическом воздействии, но хирург этого не ощущает. Следовательно, критерием отделения мешка от протока является сам факт проведения инструмента (микроэлеватора) между твердой мозговой оболочкой и отверстием вестибулярного протока на задней грани пирамиды в области вышеупомянутого костного гребешка. Такая тактика позволит избежать серьезных осложнений (около 200 операций прошли без серьезных осложнений).
Эта операция позволяет избежать таких серьезных осложнений, как повреждение заднего полукружного канала лабиринта, лицевого нерва (вертикальное колено), твердой мозговой оболочки, т.е. предупреждает развитие лабиринтита, пареза или паралича лицевого нерва, менингита.
Среди осложнений редко встречались ранение сигмовидного синуса и вскрытие антрума, других осложнений не было. Ранение синуса дает обильное кровотечение, которое можно легко остановить прижатием комочка воска и продолжать операцию. Вскрытие антрума сопровождается попаданием крови в барабанную полость. Катетеризация уха в послеоперационном периоде приводит к выздоровлению.
Наблюдение за больными в течение 10 и более лет после проведенных операций на эндолимфатическом протоке показывает, что вышеописанная тактика хирургического вмешательства у больных болезнью Меньера позволяет всегда добиться положительных результатов. Исходя из полученных данных исследования слухового и вестибулярного анализатора у больных после рассечения эндолимфатического протока можно сделать вывод, что результаты этой операции в целом не отличаются от таковых у больных после дренирования эндолимфатического мешка. Но рассечение эндолимфатического протока технически достаточно простое, менее инвазивное и более щадящее хирургическое вмешательство, чем дренирование, так как дренирование предусматривает введение в область эндолимфатического мешка дренажа, который является инородным телом. По сравнению с дренированием эндолимфатического мешка рассечение эндолимфатического протока имеет более широкие показания и возможно при любой скорости регидратации. Настоящее изобретение не очевидно для специалиста оториноларинголога.
Несмотря на кажущуюся простоту, потребовался длительный клинический опыт и большая решимость оперирующего хирурга на рассечение эндолимфатического протока, т.е. отделение эндолимфатического мешка от протока, без какого-либо последующего дополнительного вмешательства на твердой мозговой оболочке. Принципиально важным является то, что эта операция является максимально щадящей без вмешательства на твердой мозговой оболочке, которое может привести в неопытных руках к очень тяжелым последствиям как для жизни, так и для качества жизни пациента.
Принципиально важным и ранее никогда не применявшимся приемом в операционной технике является закрытие костной раны заранее приготовленной надкостницей. Казалось бы, эффект может быть достигнут без данного хирургического приема. Однако данное суждение является поверхностным, свойственным хирургам отологам.
Дело в том, что во время операции обнажается твердая мозговая оболочка задней черепной ямки, покрывающая мозжечок. Если стенки костной раны частично не закрывать надкостницей, приготовленной в начале операции, а только накладывать на кожу шелковые швы, нельзя быть уверенным, что инфекция не вызовет тяжелые внутричерепные осложнения, в частности менингит.
Закрытие надкостницей костной раны является важным и обязательным этапом операции и разработана нами впервые для предотвращения различных внутричерепных осложнений: менингит, арахноидит задней черепной ямки, лабиринтит и др.
Все эти вышеуказанные и возможные осложнения полностью исключаются при применении разработанного нами приема: в начале операции по краю кожной раны надкостница сосцевидного отростка разрезается до кости, отсепаровывается распатором, промывается в физиологическом растворе и зажимается в распластанном виде между двумя предметными стеклами, а в конце операции ее укладывают на стенки костной раны.
Этот прием восстанавливает обычную предусмотренную организмом защиту структур головного мозга, что является простой, но крайне важной находкой настоящего технического решения.
Данный способ хирургического лечения болезни Меньера имеет важное социально-экономическое значение и может быть осуществлен в специализированных ЛОР-клиниках специалистами соответствующей квалификации непосредственно по данному описанию.
Способ лечения болезни Меньера путем хирургического доступа к твердой мозговой оболочке через сосцевидный отросток впереди сигмовидного синуса и обнажения оболочки кпереди, отличающийся тем, что производят разделение эндолимфатического мешка и эндолимфатического протока путем рассечения последнего, после чего стенки костной раны частично закрывают заранее приготовленной надкостницей сосцевидного отростка, на кожу накладывают шелковые швы.