Способ предупреждения развития воспалительно-деструктивных процессов в костных и мягких биологических тканях челюстно-лицевой области
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть применимо для предупреждения развития воспалительно-деструктивных процессов в костных и мягких биологических тканях челюстно-лицевой области. Удаляют патологически измененные структуры. Заполняют дефект кровяным сгустком из костно-мозговой ткани. Покрывают дефект на 2-4 недели нерезорбируемой биоинертной мембраной-фильтром с условием включения в покрытие мембраной краев дефекта на 1,5-2,0 мм. Способ позволяет предотвратить образование рубца, сократить сроки лечения, снизить риск рецидива. 2 табл.
Реферат
Предлагаемое изобретение относится к медицине и может быть использовано в хирургической стоматологии, челюстно-лицевой хирургии, в том числе челюстно-лицевой травматологии, для предупреждения развития разрушительных процессов в костных и мягких биологических тканях.
Резорбция кости и других тканей организма человека, сопровождающаяся выраженными нарушениями их основных функций, является серьезной медико-социальной и до сих пор не решенной проблемой. Несмотря на большое количество консервативных и хирургических методов и способов лечения воспалительно-деструктивных процессов не удается восстановить разрушенные ткани в их оригинальной структуре и функции.
Актуальность проблемы определяется, прежде всего, тенденцией к увеличению числа больных с деструктивными одонтогенными очагами. В сроки до 5 лет после цистотомии и цистэктомии неполноценная репарация дефектов встречается в 21.4% случаев (Галецкий, 2004). Замещение костных дефектов в челюстно-лицевой области рубцовой тканью наблюдается у каждого четвертого больного. Это приводит к потере объема кости, снижению опорной функции и выраженным костным деформациям в регионе. Отсутствие восстановления кости в области перфорации синуса верхней челюсти является причиной развития одонтогенного гайморита в 41-92% случаев (Лаврентьев, 1995).
При всем многообразии традиционных методов воздействия на воспалительно-деструктивный процесс в пародонте не удается восстановить нормальный аппарат мягкотканного прикрепления (Перова с соавт., 1990; авт.св. СССР №1821198). Формируются остаточные пародонтальные карманы - источник рецидива прогрессирующей деструкции тканей, приводящей к потере опорных структур, вторичным деформациям костей и мягких тканей преддверия рта.
Для защиты открытых поверхностей кости в ходе пластических операций в дентоальвеолярной области, а также предотвращения развития верхнечелюстного синусита после появления соустья при хирургических вмешательствах в основном применяют методы пластики местными тканями (авт.св. СССР №1519664; авт.св. СССР №1503751; патент РФ №2032381). Однако в результате наблюдаются рубцовые деформации с симптомами натяжения местных тканей альвеолярного отростка в преддверии рта, требующие дополнительных хирургических вмешательств. При нехватке местных тканей оголенные участки кости подвергаются воспалительной деструкции, следствием которой является потеря опорных структур. В этой связи интерес могут представлять лишь такие методики, которые моделируют в тканях условия для содействия процессам репаративной регенерации.
Попытки влияния на остеогенез осуществлялись с помощью различных ауто-, алло-, ксеногенных тканей, а также аллопластических материалов. Однако полувековая история применения этих пластических средств выявила существенные недостатки.
При использовании аллотканей наблюдали длительный процесс формирования регенерата, случаи инфицирования, токсические эффекты консервантов, разную степень остеоиндукции деминерализованных трансплантатов, инкапсуляцию фрагментов аллотрансплантата с сопутствующим этому процессу неполноценным заживлением опорных тканей (Поляков, Чемянов, 1996; Bartold, Narayanan, 1998; Перова, 1999).
Ксеноматериалы сравнительно медленно перестраиваются в реципиентной зоне и несут в себе опасность иммунного конфликта, возможность передачи человеку инфекций животных, например болезни Якоба-Крейтцфельдта.
Имплантация полимерных композиций (на основе N-винилпирролидона с метилметакрилатом) или аллопластических материалов (например, гидроксиапатита) приводит к выраженной реакции тканей организма человека на инородное тело из-за отсутствия свойств биосовместимости и инкапсуляции “костных” наполнителей фиброзной тканью (Перова 1999).
Наиболее близким по совокупности существенных признаков к заявляемому способу представляется использование фетальной ткани для снижения уровня осложнений, связанных с нарушением репаративного остеогенеза (Омельяненко Н.П., Малахов О.А., Карпов И.Н., Сухих Г.Т., Кожевников О.В. Влияние феталъной костной ткани на репаративную регенерацию кости. Вестник травматологии и ортопедии им. Н.Н.Приорова, 2002, №1, с.35-40).
Способ заключается в том, что в костный дефект, из которого удаляют патологически измененные структуры, вводят частицы фрагментированной нативной фетальной костной ткани, в результате чего в сохраненном периосте и эндосте, т.е. в местах локализации камбиальных клеточных элементов остеодифферона, наблюдается регенерация кости. Процесс носит характер прямого костного образования с последующим ремоделированием и построением пластинчатого костного регенерата.
Однако забор и подготовка тканей зародышей проблематична для широкого клинического использования. Не исключены иммунные конфликты в организме хозяина. Известно, что применение любых биологически активных субстанций повышает возможности индукции роста опухолей. Наличие разных факторов роста и факторов дифференцировки в фетальных тканях являются в небольшой степени предсказуемыми для реализации свойств остеоиндукции. Разные и мало контролируемые клинические эффекты отмечаются при имплантации в биологические ткани различных концентраций факторов роста в составе фетальной кости.
Неприемлемо применение брефокости для замещения пародонтальных дефектов, поскольку цель регенерации - аппарат зубодесневого прикрепления, формирование которого требует восстановления еще как минимум трех других тканей и богатого сосудистого сопровождения (периодонтальная связка, цемент корня зуба и соединительная ткань прикрепления). Кроме того, применение брефоматериала при замещении дефектов в дентоальвеолярной области требует создания дополнительных местных условий для предотвращения врастания конкурирующих мягких тканей. То есть применение фетальных тканей для этих целей также приводит к образованию рубца и соответственно рецидивам воспалительно-деструктивного процесса.
Задачей настоящего изобретения является предотвращение рецидивов воспалительно-деструктивных процессов в костных и мягких биологических тканях.
Сущность предлагаемого изобретения заключается в защите в течение 2-4 недель нерезорбируемой биоинертной мембраной-фильтром кровяного сгустка, полученного из костно-мозговой ткани и сформированного в зоне дефекта на ранних этапах регенераторного процесса для достижения прямого формирования костных и мягких биологических тканей челюстно-лицевой области в органотипичной манере. При этом мембраной покрывают по периметру края дефекта на 1.5-2.0 мм.
Способ осуществляют следующим образом. Очаг воспалительной деструкции или участок оголенной кости подвергают кюретажу с удалением патологически измененных структур, дефект тканей заполняют кровью, для чего производят перфорацию кости шаровидным бором для “открытия” костно-мозговых пространств, и поверх очага регенерации с перекрытием его краев покрывают дефект на 2-4 недели нерезорбируемой биоинертной мембраной-фильтром. Операционную рану ушивают мононитью матрасными, модифицированными матрасными и перекрестными швами, которые снимают на 12-15 сутки.
Нижеследующие примеры иллюстрируют настоящее изобретение. Способ апробирован на 162 больных, в том числе в хирургической стоматологии - на 154 больных, в челюстно-лицевой хирургии - на 8 больных.
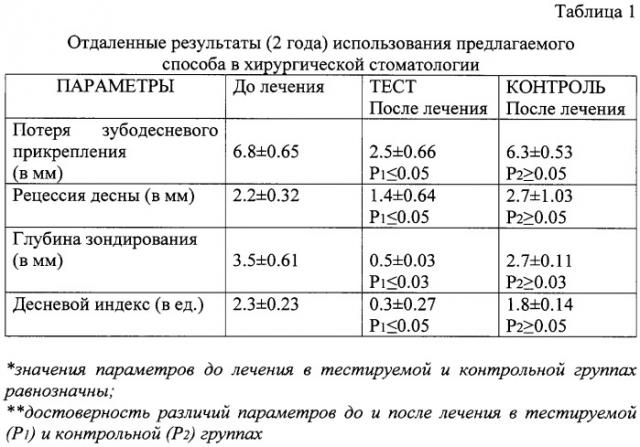
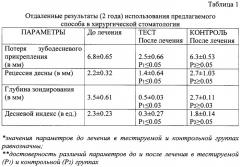
Клинические результаты показывают, что через 2 года после применения способа прогрессирования воспалительно-деструктивного процесса в пародонте не отмечается. Прирост зубодесневого прикрепления остается стабильным на достигнутом уровне. В контрольной группе наблюдается воспаление десны и высокие показатели глубины зондирования, что является ключевым фактором риска дальнейшего разрушения тканей пародонта. Использование способа позволило существенно сократить сроки лечения: последующие курсы поддерживающей терапии составили после применения способа 2-3 дня против 10-15 дней в контрольной группе.
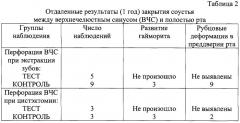
Использование предлагаемого способа в челюстно-лицевой хирургии исключает развитие воспалительно-деструктивных и других осложнений, требующих дополнительных хирургических вмешательств, в том числе в условиях стационара, значительно снижает сроки лечения - почти втрое, минимизирует медикаментозное сопровождение и хорошо переносится больными. При использовании предлагаемого способа ни в одном случае не происходило инфицирования ВЧС и отсутствовали рубцовые деформации в преддверии рта - симптомов натяжения тканей не выявлено. После пластики соустья мягкими тканями (контроль) в ряде случаев развивается верхнечелюстной синусит, требующий проведения радикальной гайморотомии, а также у всех больных определяется выраженный симптом натяжения тканей преддверия рта - существенный фактор риска резорбтивных процессов в области альвеолярного гребня челюстных костей.
Пример 1.
Больная Л., 41 год, обратилась в МУЗ “Стоматологическую поликлинику №3” г.Краснодара с диагнозом: кистогранулома от верхнего клыка слева. Жалобы отсутствуют, анамнез без особенностей, зуб ранее лечен. Рентгенологическое обследование (ортопантомография и радиовизиография) выявило обтурацию корневого канала верхнего левого клыка и выведение пломбировочного материала в верхнечелюстной синус; наличие дефекта периапикальных тканей средних размеров. Пневматизация гайморовой пазухи не нарушена.
Под проводниковой и инфильтрационной анестезией Ubistesin 4% 1.8 мл отслоен полулунный мукопериостальный лоскут от бокового резца до первого премоляра с вестибулярной стороны. Наружная кортикальная пластинка трепанирована, проведена цистэктомия с резекцией верхушки корня клыка. В ходе удаления оболочки кистогрануломы произошла перфорация дна верхнечелюстного синуса. Произведена ревизия: изменений слизистой оболочки пазухи не обнаружено. Область дефекта заполнена кровяным сгустком, полученным из костно-мозговых пространств. Поверх костной раны с перекрытием краев дефекта на 2 мм выкроена и имплантирована нерезорбируемая биоинертная мембрана, лоскут уложен на место, ушит узловыми швами из монофиламентной нити. Пакет со льдом в течение 3 часов по 15 минут.
В течение 2 недель рекомендовались антисептические полоскания 0.1% раствором хлоргекседина, первые 2-3 дня - нафтизин (капли в нос) и кетанов при болях - 1 таблетка на 8 часов. На следующий день больная жалоб не предъявляла, температура тела - 37.2°С, отмечался незначительный отек в области оперативного вмешательства, экссудат отсутствует, отделяемого из носа нет.
На 8-е сутки швы сняты, больная дискомфорта не испытывает, температура тела нормальная, пальпация в зоне оперативного вмешательства безболезненна, имеется точечное расхождение мягких тканей над мембраной без экссудата.
На 21-сутки: жалоб нет, имеется частичное оголение поверхности мембраны с явлениями незначительной контаминации, окружающие ткани бледно-розовые, адгезированы к наружной поверхности мембраны. Без анестезии проведено легкое отслоение надмембранных тканей от поверхности мембраны, которая была удалена из раны с помощью пинцета. Под барьером сформировалась юная грануляционная ткань, слабо кровоточащая при зондировании, безболезненная при дотрагивании. Рекомендованы аппликации солкосерила дентальной адгезивной пасты 1 раз в сутки на ночь до полной эпителизации молодого тканевого профиля.
Морфологически верифицировано прямое костное образование, клетки воспалительной реакции - в незначительном количестве.
Через 8 месяцев больная жалоб не предъявляла, признаков гайморита не обнаружено, рентгенологическое обследование подтвердило формирование кости в субантральном регионе с появлением уплотненной тени в области перфорации синуса.
Пример 2.
Пациентка Ч., 46 лет, обратилась в городской Центр пародонтологии (в структуре МУЗ СП №3 г. Краснодара) с жалобами на прогрессирующее оголение корней зубов на верхней челюсти справа, появление чувствительности оголенных поверхностей на температурные раздражители. Три года назад клиновидные дефекты обоих верхних премоляров были реставрированы, но рецессия тканей пародонта с вестибулярной стороны активно прогрессирует в виде потери краевой десны и образования узкой щели в апикальном направлении (со скоростью примерно 0.8 мм в год).
Под инфильтрационной анестезией Ultracain-DS forte 1.8 мл проведена пластическая операция: латеральное перемещение лоскута на ножке с корональной его фиксацией. Для этого двумя вертикальными разрезами с пересечением мукогингивальной линии - медиальнее первого премоляра и посередине второго моляра, и горизонтальным разрезом по основаниям межзубных сосочков, отслоен мукопериостальный лоскут. Корневые поверхности премоляров очищены от зубных отложений ручным и ультразвуковым методом, деминерализованы 3% раствором лимонной кислоты в течение 1 минуты с последующим промыванием стерильным физиологическим раствором. Лоскут мобилизован и перемещен вниз и вперед, оставляя непокрытой поверхность кости в дистальном отделе операционной раны. Перемещенный лоскут фиксирован швами из монофиламентной нити в корональной позиции, узлы дополнительно стабилизированы с помощью пластмассы на поверхности коронковых частей зубов. На оголенную костную поверхность размером 6×4 мм после формирования кровяного сгустка наложена нерезорбируемая мембрана, которая заправлена под периост на 2 мм по периферии дефекта. Она не требовала покрытия своей поверхности мягкими тканями. Наложена давящая повязка на 3 часа. Рекомендованы антисептические ванночки 0.1% раствором хлоргекседина до 8 раз в день; при появлении боли - кетанов 1 таблетка.
На следующие сутки в области оперативного вмешательства отмечается незначительный отек, явления дискомфорта, температура тела нормальная. Экссудат из-под края десны у премоляров и в области имплантированной мембраны отсутствует. Состояние тканей и швов стабильное.
На 8-е сутки жалоб нет, швы состоятельны, удерживают перемещенный лоскут в корональной позиции, поверхность мембраны чистая, рядом лежащие мягкие ткани слегка гиперемированы, адгезированы к барьеру, экссудат отсутствует.
На 14-е сутки удалены швы и эксплантирована мембрана. Состояние перемещенного лоскута стабильное, под мембраной сформирована молодая грануляционная ткань, полностью покрывшая костный дефект. Произведено удаление микробного налета с поверхности корней обработанных премоляров с помощью аппарата Эр-Флоу (периодичность - 1 раз в 2 недели до формирования зубодесневого прикрепления).
Осмотр через 4 месяца: жалоб нет, чувствительность на температурные раздражители отсутствует, в области премоляров сформировано зубодесневое прикрепление на новом, более корональном уровне, симптомов натяжения мягких тканей в преддверии рта нет. В участке нахождения мембраны десна имеет обычный вид, толщину, консистенцию и не отличается от нормы. Обращает на себя внимание не только предотвращение деструкции тканей, но и отсутствие рубцов в зоне нахождения мембраны.
Пример 3.
Пациент Г., 44 года, обратился в Центр пародонтологии г.Краснодара с жалобами на кровоточивость и гноетечение из десен, оголение корней зубов, усиливающуюся подвижность зубов, неприятный запах изо рта. Первые симптомы заболевания тканей пародонта появились 10 лет назад, связывает с зубопротезированием. Проведенное ранее лечение оказалось не эффективным, ремиссии воспалительно-деструктивного процесса в тканях пародонта не достигнуто. При объективном осмотре и рентгенологическом обследовании выявлена потеря зубодесневого прикрепления, составляющая 45-50%. Диагноз: хронический генерализованный пародонтит с потерей опорных тканей средней степени, активное течение.
После курса начальной терапии проведено поэтапное хирургическое лечение тканей пародонта с использованием нерезорбируемых мембранных барьеров. Под местной анестезией отслаивались мукопериостальные лоскуты с наружной и внутренней сторон, удалялись патологически измененные ткани, с поверхности корней зубов механически удалялись зубные отложения и патологический цемент, из костно-мозговой ткани формировался кровяной сгусток, который покрывали нерезорбируемой мембраной из биоинертного материала с перекрытием анатомического пародонтального дефекта на 1.5 мм по всему периметру. Лоскуты укладывались на место и ушивались матрасными швами, наложенными в каждом межзубном промежутке. Со следующих суток рекомендовались антисептические ванночки до 8 раз в день, при болях - кетанов.
На вторые сутки отмечался отек мягких тканей в участке оперативного вмешательства, боли при пальпации, экссудат между лоскутом и мембранным барьером отсутствовал, швы состоятельны. Температура тела 37°С.
На 8-е сутки отмечался дискомфорт в участке операции, отек и экссудат отсутствовал, пальпация безболезненна, швы состоятельны, оголение поверхности мембран в большинстве участков не отмечается, температура тела нормальная.
На 14-е сутки - легкий дискомфорт в участке операции, швы сняты, оголения поверхности барьеров в большинстве участков не отмечается, но в участках, где имеется расхождение мягких тканей над мембранами, обнаруживается незначительная контаминация поверхности микробным налетом, экссудат отсутствует. Оголенные участки мембран обработаны аппаратом Эр-Флоу. В участках нестабильности барьера и появлении экссудата, мембраны были удалены, мягкотканные лоскуты дополнительно не ушивались. Дан совет по гигиене рта.
На 21-е сутки пациент жалоб не предъявлял, состояние операционной раны было стабильное, подвижности мембран нет. Мягкие ткани бледно-розовые, плотно прилегают к поверхности барьеров, на оголенных участках микробное загрязнение отсутствует.
На 28-е сутки были извлечены нестабильные мембраны из участков регенерации, лоскуты дополнительно не мобилизовались и не ушивались. Молодой тканевый профиль, сформированный под мембраной, быстро эпителизировался. Поверхности корней зубов в зоне будущего прикрепления обработаны аппаратом Эр-Флоу.
Через 12 месяцев пациент жалоб не предъявляет. Десны бледно-розового цвета, плотно прилегают к поверхностям зубов на новом уровне, глубина зондирования 0.6 мм. Средний прирост прикрепления составил 4.7 мм, подвижность зубов - в пределах физиологической. Гистограммный анализ рентгенизображения демонстрирует появление новых костных структур прикрепления в межзубных промежутках.
Через 24 месяца жалобы отсутствуют. Редуцирования уровня зубодесневого прикрепления не отмечено ни в одном случае. Новых очагов воспалительно-деструктивного процесса в тканях пародонта не обнаружено. Гистограммный анализ рентгенизображения демонстрирует минерализацию сформированных под мембраной костных структур прикрепления.
Таким образом, полученные результаты показывают целесообразность использования предлагаемого способа предупреждения развития воспалительно-деструктивных процессов в костных и мягких биологических тканях челюстно-лицевой области с целью изменения качества восстановленных структур и длительного сохранения здорового состояния в регионе воздействия.
Способ легко воспроизводим, не требует существенных материальных затрат, экономичен, позволяет существенно сократить сроки лечения, обеспечить надежность результатов на новом качественном уровне и может быть применен в практической медицине. Также целесообразно его использование в травматологии и оториноларингологии.
Список литературы
1. Галецкий Д.В. Отдаленные результаты лечения больных с одонтогенными кистами челюстей. // Материалы IX международной конференции челюстно-лицевых хирургов и стоматологов. Санкт-Петербург, 2004, с.49.
2. Лаврентьев С.С. Применение в комплексном лечении одонтогенного гайморита остеопластики свищей дна верхнечелюстной пазухи. Автореф. дис... канд. мед. наук. - М., 1995.
3. Перова М.Д. Исходы хирургического лечения пародонтита с применением остеозамещающих имплантационных материалов. // Новое в стоматологии. М., 1999. - №4 (74), - спец. выпуск. - с.36-43.
4. Перова М.Д., Лопунова Ж.К., Банченко Г.В., Петросян Э.А. Клинико-морфологическая оценка эффективности гипохлорита натрия в комплексной терапии пародонтита. // Стоматология. М.,1990 - №6 - с.23-26.
5. Поляков В.А., Чемянов Г.Г. Искусственная синтетическая костная ткань. - М.,1996.
6. Bartold PM, Narayanan AS. Biology of the periodontal connective tissues. Quint. Int., 1998.
Способ предупреждения развития воспалительно-деструктивных процессов в костных и мягких биологических тканях челюстно-лицевой области, включающий удаление патологически измененных структур, отличающийся тем, что после удаления патологически измененных структур дефект заполняют кровяным сгустком из костно-мозговой ткани и покрывают его на 2-4 недели нерезорбируемой биоинертной мембраной-фильтром с условием включения в покрытие мембраной краев дефекта на 1,5-2,0 мм.