Способ лечения осложненной (кровотечением, стенозом, перфорацией, пенетрацией) язвы двенадцатиперстной кишки, разрушающей малый дуоденальный сосочек
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть применимо для лечения осложненной кровотечением, стенозом, перфорацией, пенетрацией язвы двенадцатиперстной кишки, разрушающей малый дуоденальный сосочек. Надевают на выделенную культю санториниева протока и фиксируют за дно кратера язвы дренажную трубку. Надевают на дренажную трубку вторую дренажную трубку и фиксируют ее за край кратера язвы. Герметизируют сальником кратер и дренажную трубку на нем, включая проксимальный конец второй дренажной трубки. Производят сегментарную дуоденопластику. Способ позволяет защитить поджелудочную железу от внутрипротоковой гипертензии в ранний послеоперационный период, предупредить развитие панкреатита и панкреонекроза. 8 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано в хирургическом лечении осложненной язвенной болезни 12-перстной кишки (ДПК).
Хирургическое устранение угрожающих жизни осложнений язвенной болезни 12-перстной кишки (кровотечения, стеноза, перфорации, пенетрации) остается актуальной проблемой в связи с объективными и субъективными причинами результатов консервативного лечения.
Абсолютными показаниями к оперативному лечению являются угрожающие жизни осложнения: кровотечение, стеноз, перфорация, пенетрация с выраженным болевым синдромом.
Низкие околососочковые язвы могут повреждать:
1. Большой дуоденальный сосочек (БДС) с формированием стриктуры большого дуоденального сосочка с развитием острого и хронического панкреатита, механической желтухи.
2. Терминальный отдел холедоха с формированием холедоходуоденального свища или продленной стриктуры холедоха с развитием восходящего холангита, механической желтухи, гепатита.
3. Терминальный отдел вирсунгова протока с формированием стриктуры или свища вирсунгова протока и развитием острого или хронического панкреатита.
4. Терминальный отдел санториниева протока с развитием стриктуры или свища санториниева протока и развитием острого или хронического панкреатита.
5. Комбинированные сочетанные повреждения.
На каждую хирургическую патоморфологию необходима строго ей соответствующая хирургическая технология устранения патологии и осложнения язвы (кровотечение, стеноз, перфорация, пенетрация) и технология восстановления и ремонта повреждений.
Наиболее часто эти осложнения возникают при пенетрирующих язвах задней стенки ДНК постбульбарной локализации. Низкая локализация язвы встречается но данным литературы в 0,9-12% (Жерлов Г.К., 1983, Калиш Ю.И. 1994), а по нашим данным в 19% случаев. Примерно у 10% людей главный панкреатический и Вирсунгов протоки не сообщаются, при этом главный проток железы может дренироваться через проток Санторини и малый дуоденальный сосочек (МДС). Однако часть головки и крючковидный отросток в норме в любом случае дренируются Вирсунговым протоком вместе с общим желчным протоком через большой дуоденальный сосочек (БДС), так как эти структуры имеют общее эмбриональное происхождение (Хендерсон Д.М., 1999).
Современные технологии лечения предусматривают устранение язвенной болезни и ее осложнений методом радикальной дуоденопластики, разработанным профессором В.И.Оноприевым. Многочисленные варианты радикальной дуоденопластики разработаны с учетом результатов изучения хирургической патоморфологии язвенного очага. (Этюды функциональной хирургии язвенной болезни. В.И.Оноприев, 1995).
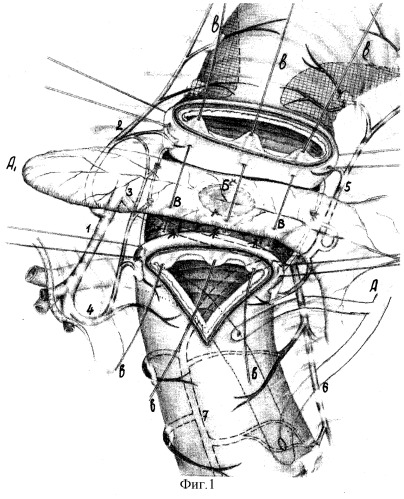
Аналогом можно считать способ сегментарной дуоденопластики при пенетрирующей язве задней стенки ДПК (В.И.Оноприев. Этюды функциональной хирургии язвенной болезни. 1995, стр.132). При пенетрирующих язвах задней стенки двенадцатиперстной кишки выполняется сначала передняя поперечная дуоденотомия, при которой устанавливаются взаимоотношения края кратера язвы с пилорическим жомом и большим дуоденальным сосочком. Боковые стенки кишки и задняя стенка на уровне язвы отсекаются от края кратера пенетрации поэтапным методом или методом тоннелизации. По краю кратера имеется зона интимного сращения задних стенок с капсулой поджелудочной железы, отступя от которых сохраняется рыхлая клетчатка в ретробульбарном пространстве. В последнем со стороны боковых стенок делаются тоннели. Выделяются края интимного сращения задних стенок и отсекаются от кратера язвы. После мобилизации концов пересеченной кишки от краев кратера пенетрации последний выскабливается острой ложкой (удаляется грануляционная ткань до фиброзной) и закрывается прядью сальника на сосудистой ножке (фиг.1). При этом прядь сальника за бессосудистые промежутки двумя П-образными швами (мононить 4/0) плотно фиксируется к фиброзной капсуле кратера. Кратер пенетрации устраняется оментопластикой на сосудистой ножке. Дуоденальный анастомоз герметизируется прядью сальника, край которого вовлекается в швы анастомоза. Достаточность мобилизации проксимального конца двенадцатиперстной кишки определяется совершенно свободным смещением его к дистальному концу. Мобилизация края задней стенки дистального конца ДПК от поджелудочной железы при сегментарной дуоденопластике составляет 1 см, что позволяет наложить один ряд швов. Задняя губа анастомоза выполняется одним рядом узловых серозно-мышечных швов мононитью 5/0-6/0. Передняя полуокружность формируется также одним рядом швов. В краевой серозно-мышечно-подслизистый шов захватывается до 0,5 см предварительно мобилизованного подслизистого слоя.
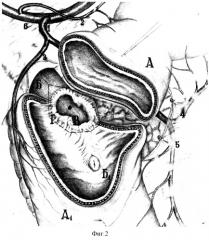
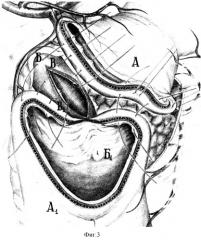
Прототипом является операция, предложенная В.И.Оноприевым при пенетрации язвы в холедох (В.И.Оноприев. Этюды функциональной хирургии язвенной болезни. Краснодар, 1995, стр. 204-205). При пенетрации язвы задней стенки ДПК в поджелудочную железу и холедох с формированием дуоденохоледохеального свища выполняются последовательно все этапы сегментарной дуоденопластики: передняя дуоденотомия, пристеночная мобилизация боковой стенки вдоль кратера язвы, полная поперечная дуоденотомия, необходимый объем мобилизации концов ДПК для преодоления натяжения в швах, клюшкообразное иссечение свища холедоха до здоровых тканей холедоха (фиг.2), краевое иссечение рубцовых тканей в стенке концов ДПК, полное расправление и выравнивание просветов сшиваемых концов, и выполнение дуоденохоледохопластики (фиг.3).
Указанные технологии лечения пенетрирующей язвы задней стенки методом радикальной дуоденопластики позволяют устранить выявленные путем прецизионного интраоперационного исследования патологические процессы. Единственным недостатком этих технологий является то, что, они разработаны и могут применяться только для описанной хирургической патоморфологии. Другая патоморфология требует нового технологического решения.
Способов для технологического решения хирургической задачи, выявленной во время операции по поводу осложненной пенетрирующей дуоденальной язвы в виде свища санториниева протока, нами не встречено в доступной литературе.
Задачи изобретения.
Улучшить результаты лечения осложненной язвы, поражающей малый дуоденальный сосочек, предупредить развитие послеоперационных осложнений, снизить летальность, уменьшить сроки стационарного и амбулаторного лечения.
Сущность изобретения заключается в том, что при дуоденальной язве с пенетрацией в поджелудочную железу и определении в кратере пенетрирующей язвы свища санториниева протока выполняется футлярное дренирование культи санториниева протока дренажом с герметизацией полости кратера язвы сальником и выполнением сегментарной дуоденопластики.
Способ выполняют следующим образом.
Выполняют верхнесрединную лапаротомию с аппаратной коррекцией доступа аппаратом М.З.Сигала. Проводят диагностическое исследование всех органов брюшной полости. Выполняют мобилизацию печеного угла толстой кишки. После новокаиновой блокады в парадуоденальную клетчатку вдоль нисходящего отдела ДПК проводят острую препаровку панкреагодуоденального комплекса с полным освобождением нижней горизонтальной части ДПК от нижней полой вены.
С передней стенки ДПК снимают воспалительную мантию. Проводят исследование состояния стенки ДПК и ее связи с окружающими тканями. В направлении от края здоровой стенки ДПК к язвенному перипроцессу проводят мобилизацию передней стенки кишки. При этом идентифицируют пальпаторно и визуально рубцово-измененную стенку кишки, привратник и ампулу БДС, холедох. Определяют зону стенотической деформации, псевдодивертикулы, инвагинирующую ложную шпору, край кратера пенетрации. Максимально дезинвагинируют ложную шпору и мобилизуют стенку псевдодивертикула. Это позволяет изучить степень продольного стеноза. Выполняют поперечную дуоденотомию ниже уровня язвенной инфильтрации через зону кратера пенетрации. Продольно вскрывают зону тубулярного стеноза в пределах серозно-мышечного слоя. Это позволяет обеспечить дезинвагинацию множественных складок слизистой оболочки, обтурирующих полость кратера пенетрации и вызывающих причину непроходимости при гигантской дуоденальной язве. Эти множественные складки дополнительно пролабируют в просвет дилятированного привратника, что можно считать патогномоничным эндоскопическим симптомом продленного тубулярного стеноза - зияющий привратник с пролабированием складок дуоденальной стенки в просвет желудка из ДПК. Таким образом, стеноз вызывается дефектом серозно-мышечного слоя с сохранением слизистоподслизистого слоя этой зоны.
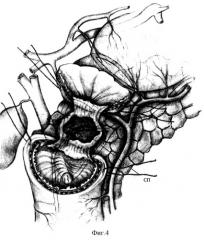
Из просвета ДПК пальпагорно исследуют состояние привратника и БДС. В пределах края кратера язвы отсекают сначала проксимальный отдел кишки. При этом производят тщательную идентификацию порций привратника с целью удаления только рубцово-измененных его стенок. Затем удаляют рубцово-измененные стенки проксимальной части кишки до здоровых тканей. В последующем выполняют мобилизацию дистального отдела кишки от края кратера пенетрации. При этом возможно вовлечение в язвенный рубец санториниева протока (СП) (фиг.4). Выполняют мобилизацию дистального конца кишки от поджелудочной железы до 0,5 см здоровой стенки с иссечением рубцовых тканей. Санториниев проток может быть полностью облитерирован в результате длительного язвенного процесса, приведшего к его стенозированию и полной обтурации. И в этих случаях возможна перевязка санториниева протока. Однако при некоторых ситуациях, возможно, сохраняется его проходимость и перевязка протока может привести к развитию панкреонекроза. Для его предупреждения в случае сохранения проходимости санториниева протока более целесообразно обеспечить его дренирование. Однако в значительном большинстве случаев его просвет имеет настолько малый диаметр, что это представляет значительные технические трудности. Для обеспечения адекватного оттока предлагается использование дренажа большего диаметра (3-5 мм), который в виде футляра надевают на культю санториниева протока и фиксируют 2 узловыми атравматичными швами (PDS, Махоn, мононить 5/0-6/0) за дно кратера язвы (Д1) в околопротоковой зоне (Д1 фиг.5). В случае значительно малой высоты культи протока это обеспечивается установкой дренажа в проекции зоны устья протока. Дренаж укладывают вдоль дна кратера язвы и до уровня края кратера язвы на него в виде футляра свободно надевают второй дренаж большего диаметра (Д2 фиг.6). Последний фиксируют за край кратера язвы 2 атравматичными узловыми швами (PDS, Махоn, мононить 5/0-6/0). Дно кратера язвы плотно герметизируют рядом с первой дренажной трубкой путем распластывания и подшивания отдельными узловыми атравматичными швами (PDS, Махоn, мононить 5/0-6/0) пряди хорошо кровоснабжаемого сальника (С фиг.7). Затем сальник подшивают к краям кратера язвы. Вершиной сальника окутывают и фиксируют второй дренаж кетгутовыми швами (С фиг.8). Футлярный дренаж выводят через отдельный прокол в правом подреберье. Выполняют сегментарную дуоденопластику сшиванием сначала задней линии швов с краем сальника, капсулой поджелудочной железы, проксимальной и дистальной части культи на задней стенке. Затем выполняют шов передней стенки кишки. Такая конструкция предохраняет поджелудочную железу от внутрипротоковой гипертензии, а следовательно, служит профилактикой панкреатита и панкреонекроза. В ранний период энтерального стаза сохраняется функция санториниева протока. В дальнейшем при восстановлении дуоденального пассажа и активной перистальтики двенадцатиперстной кишки восстанавливается адекватная проходимость большого дуоденального сосочка и вирсунгова протока. Это приводит к снижению панкреатического пассажа по санториниеву протоку с последующим его угасанием за счет грануляции кратера язвы. Тампонада кратера язвы сальником обеспечивает защиту дуоденального анастомоза от протеолиза и несостоятельности, благоприятствует заживлению кратера.
В послеоперационном периоде проводят лечение больных в отделение интенсивной терапии. В комплексную терапию включают: инфузионную терапию с учетом физиологических потребностей и патологических потерь под контролем ЦВД, гематокрита, почасового диуреза, электролитного состава крови, кислотно-щелочного состояния, а также антибиотики, Н-2-блокаторы, даларгин, препараты, улучшающие реологию крови (трентал, реополиглюкин). Желудочный зонд, введенный трансназально, обеспечивает в течение 5 суток покой дуоденальному анастомозу. После извлечения зонда из желудка разрешают больному дробно питаться в режиме 1 стола до 10 суток. Из медикаментозной терапии с 5 суток переходят на таблетированные Н-2 блокаторы в суточной терапевтической дозировке и ферментозаместительную терапию - фестал, креон, панзинорм.
Футлярный дренаж используют до того момента, как перестанет поступать секрет из брюшной полости и кратера язвы. Обычно на 5-7 день после восстановления нормальной перистальтики и функции желудочно-кишечного тракта отделение из дренажей прекращается. Через 2-3 сутки после отсутствия секрета из дренажа удаляют сначала первый внутренний дренаж, а затем через 24 часа постепенно извлекают второй дренаж путем поэтапного подтягивания со скоростью 2-3 см в сутки. Полное извлечение второго дренажа приходится на 12-15 день после операции. Швы со срединной раны снимают на 10 сутки.
На 3 месяца назначают терапию Н-2 блокаторами с последующим выполнением СПВ вторым этапом для профилактики рецидива язвенной болезни.
Пример. Больной В., 42 лет, поступил с диагнозом: Язвенная болезнь 12-перстной кишки, осложненная стенозом и кровотечением, в анамнезе на плановое оперативное лечение.
При обследовании выявлено:
Рентген желудка: Язвенная болезнь 12-перстной кишки, осложненная субкомпенсированным стенозом
ЭГДС. Заключение: Язвенная болезнь 12-перстной кишки, осложненная стенозом 2 степени.
Больному выполнено плановое оперативное лечение: сегментарная дуоденопластика с футлярным дренированием санториниева протока.
Способ выполнялся следующим образом.
Выполнена верхнесрединная лапаротомия с аппаратной коррекцией доступа. Пересечена правая печеночно-толстокишечная связка и печеночный угол низведен в правую подвздошную область. Выполнена мобилизация подковы ДПК по методу В.И.Оноприева. При интраоперационном исследовании пальпаторно и визуально определена пенетрирующая в поджелудочную железу язва задней стенки двенадцатиперстной кишки со стенозом 2 степени. Определен нижний край кратера пенетрации. По нижнему краю кратера выполнена поперечная дуоденотомия. При исследовании из просвета кишки выявлена гигантская язва задней стенки размерами 2-3 см, глубиной до 3 мм на уровне выходного и постбульбарного отдела со стенозом. Пальпаторно диагностирован пилорический жом, БДС. Проведена мобилизация задней стенки ДПК путем отсечения ее от края кратера пенетрации в проксимальном и дистальном направлении. Рубцовые стенки кишки иссечены до здоровых тканей. При мобилизации задней стенки кишки от поджелудочной железы и от кратера пенетрации выделен тяж до 2 мм в диаметре, который отпрепарирован и отсечен от рубцового края кратера, куда вовлекалась задняя стенка проксимальной части кишки. При вскрытии тяжа обнаружен санториниев проток, из которого секрет поджелудочной железы не поступал. Просвет протока составлял не более 1 мм.
На культю санториниева протока до дна кратера была надета дренажная трубка большего диаметра и ее проксимальный конец фиксирован за парапротоковые ткани 2 швами на атравматичной игле. Далее дренажная трубка уложена на дно кратера. На дренажную трубку в виде внешнего футляра до уровня кратера язвы свободно надета вторая дренажная трубка большего диаметра для создания свищевого канала и изоляции свища поджелудочной железы от свободной брюшной полости. Второй дренаж фиксирован за край кратера двумя узловыми швами атравматичной иглой.
Прядью сальника на питающей ножке кратер плотно герметизирован вокруг первой дренажной трубки. Для этого сальник распластан и подшит отдельными узловыми швами через 2-3 см нерассасывающими узловыми швами 5/0-6/0 на атравматичной игле за дно и по краю кратера.
Таким образом, кратер и дренажную трубку на нем гермитизируют сальником, включая проксимальный конец второй дренажной трубки.
Футлярный двойной дренаж выведен через прокол передней брюшной стенки в отлогом месте в правом подреберье.
Затем выполнена сегментарная дуоденопластика. Сначала сшиты задние проксимальная и дистальная стенка дуоденальной раны вместе с прошиванием участка сальника и капсулы поджелудочной железы отдельными узловыми швами 6/0 длительно рассасывающим шовным материалом на атравматичной игле узелками внутрь. Затем выполнена передняя линия швов анастомоза узелками наружу. Дополнительно линия швов перитонизирована свободным сальником.
После операции проводилась интенсивная терапия в условиях реанимационного отделения в течение первых 2 суток, а затем в палате интенсивной терапии до 5 суток.
В комплексной терапии включены: инфузионная терапия, Н-2 блокаторы, даларгин, антибиотики. Зонд в желудке сохранялся в течение 5 суток. Со вторых суток больному разрешено пить отвары шиповника до 500 мл в сутки с последующим расширением до 1-1.5 л. В первые сутки по футлярному дренажу выделилось до 500 мл окрашенной желчью жидкости. В последующем дебит за сутки составлял 150, 60, 20, 20, 10 мл с постепенным снижением интенсивности окрашивания желчи до полного прекращения. С 7 суток выделение секрета прекратилось. На 8 сутки извлечен внутренний дренаж. На 15 сутки удален второй дренаж после поэтапного подтягивания. Швы со срединной раны сняты на 10 сутки. Зонд из желудка удален на 5 сутки после проведения пробы на эвакуацию. Больному дано выпить 200 мл отвара шиповника, желудочный зонд пережат на 1 час. При контрольной эвакуации шприцем содержимого из желудка через 1 час не получено, что расценено как адекватная авакуаторная функция желудка. В связи с этим зонд из желудка удален. Больному разрешено питаться по 1 - а столу, с 10 суток диета расширена до 1 стола.
На 17 сутки больной выписан. Через 3 месяца больной явился на плановое оперативное лечение. При контрольном исследовании рецидива язвы не обнаружено. Однако при исследовании секреции обнаружены высокие цифры базальной (8,2 ммоль/час) и стимулированной (32 ммоль/час) секреции, в связи с чем для профилактики рецидива язвенной болезни выполнена СПВ. При обследовании через 1 год, 5 лет, 10 лет, 15 лет состояние больного удовлетворительное. Жалоб нет. При обследовании ЭГДС, рентген желудка данных за рецидив язвы нет. По данным анкеты-опросника состояние пациента соответствует высокому качеству жизни. За прошедшие годы рецидива язвы и ухудшения состояния здоровья, связанного с язвенной болезнью не было.
Медико-социальное значение
Предложенный способ футлярного дренирования санториниева протока, открывающегося в кратере осложненной пенетрирующей дуоденальной язвы позволяет при выполнении радикальной сегментарной дуоденопластики по поводу осложнения язвенной болезни предупредить развитие панкреатита и панкреонекроза, несостоятельности швов дуоденальной раны, перитонита, так как защищает поджелудочную железу от внутрипротоковой гипертензии в ранний послеоперационный период энтерального стаза, создает условия для первичной регенерации дуоденального анастомоза. Метод позволяет получить значительный социально-экономический эффект благодаря снижению числа послеоперационных осложнений и летальности, сокращению сроков ранней послеоперационной реабилитации и полному восстановлению трудоспособности.
Способ лечения осложненной кровотечением, стенозом, перфорацией, пенетрацией язвы двенадцатиперстной кишки, разрушающей малый дуоденальный сосочек, включающий радикальную дуоденопластику, отличающийся тем, что на выделенную культю санториниева протока надевают и фиксируют за дно кратера язвы дренажную трубку, надевают на нее вторую дренажную трубку и фиксируют ее за край кратера язвы, после чего кратер и дренажную трубку на нем герметизируют сальником, включая проксимальный конец второй дренажной трубки.