Способ хирургического лечения атрезии двенадцатиперстной кишки
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть использовано при хирургическом лечении атрезии двенадцатиперстной кишки. Пересекают тощую кишку на расстоянии 4-5 см от связки Трейца. Дистальный отрезок кишки проводят через окно мезоколон в проекцию двенадцатиперстной кишки и выводят на переднюю брюшную стенку в виде концевой еюностомы. Проводят в нее тефлоновую трубку для энтерального питания. Из проксимального конца пересеченной кишки формируют межкишечный анастомоз по Ру на расстоянии 5-6 см от еюностомы. После коррекции метаболических и морфологических нарушений кишки на втором этапе лечения ликвидируют еюностому и восстанавливают проходимость кишки, формируя анастомоз между двенадцатиперстной кишкой и дистальным отрезком тощей кишки по типу “конец в бок”. Способ позволяет обеспечить адекватную моторно-эвакуаторную функцию двенадцатиперстной кишки. 3 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при хирургическом лечении атрезии двенадцатиперстной кишки.
Заболевание носит врожденный характер и представляет собой порок развития двенадцатиперстной кишки, проявляющийся высокой кишечной непроходимостью в период новорожденности. Заболевание требует ранней диагностики и срочной хирургической коррекции. Летальность при использовании современных методов лечения достигает 30-40%.
Известен способ лечения атрезии двенадцатиперстной кишки, который заключается в соединении просветов проксимальных и дистальных концов двенадцатиперстной кишки (Г.А.Баиров, Ю.Л.Дорошевский, Т.К.Немилова. Атлас операций у новорожденных. - Л., 1984, с.55-58).
Недостатком этого способа является то, что он выполним только в случаях, когда диастаз между сегментами двенадцатиперстной кишки незначительный и позволяет соединить их без сильного натяжения. В случаях, когда имеется значительный диастаз между сегментами, агенезия дистального отдела двенадцатиперстной кишки, а также при множественной атрезии двенадцатиперстной кишки наложение дуоденодуоденоанастомоза вызывает значительные трудности.
Известен также способ лечения атрезии двенадцатиперстной кишки, который заключается в наложении гастроэнтероанастомоза.
Недостатком известного способа является развитие отдаленных осложнений, которые характеризуются признаками застоя в супрастенотической части двенадцатиперстной кишки (ХДН) и (или) кровотечениями из начальных отделов желудочно-кишечного тракта, анастомозитами (Э.А.Степанов, Н.Д.Шумов, В.В.Шапкин, А.Т.Браев. “Хирургия”, 1995, №4, с.50-53).
Известен также способ лечения атрезии двенадцатиперстной кишки, который заключается в наложении дуоденоеюноанастомоза в один ряд одиночных швов Prolen 5/0 на атравматической игле узелками в просвет кишки и с подведением начального отдела тощей кишки позади поперечной ободочной кишки через окно в ее брыжейке и фиксации к ней 3-4 серозно-мышечными швами (патент РФ № 2074647, МПК А 61 В 17/00, 17/11, 1997 г.).
Недостатки этого способа следующие: в ближайшем и отдаленном послеоперационном периоде очень медленно восстанавливается моторно-эвакуаторная функция двенадцатиперстной кишки, длительное и обильное застойное отделяемое по зонду до 10-14 дней с развитием высокого риска несостоятельности наложенного анастомоза, а в отдаленном периоде развиваются признаки хронической дуоденальной непроходимости вследствие развития стеноза анастомоза.
Известен способ лечения высокой врожденной атрезии двенадцатиперстной кишки, который заключается в наложении анастомоза между двенадцатиперстной и тощей кишкой по типу “конец в конец” на трубке серо-серозными швами и вшивании приводящего отрезка тощей кишки во вновь созданное отверстие двенадцатиперстной кишки выше дуоденоеюноанастомоза на 1,5-2,0 см инвагинационно однорядным серо-серозным швом (патент РФ № 2207058, МПК А 61 В 17/00, 2003 г.).
Недостатком этого способа является то, что приводящий отрезок тощей кишки формирует достаточно длинную петлю, а в процессе роста ее удлинение может привести к ее провисанию, расширению и развитию синдрома “слепой кишки”, кроме того, инвагинационный анастомоз в течение времени может потерять свою клапанную функцию или стенозироваться.
Прототипом изобретения выбран способ лечения атрезии двенадцатиперстной кишки, который заключается в наложении подвесной еюностомы с проведением зонда для энтерального питания и последующей отсроченной радикальной операции через 1-3 месяца (С.Я.Долецкий, А.В.Арапова, С.А.Загудаев, А.Е.Резникова. “Хирургия”, 1994, №8, с.25-27).
Недостатком прототипа является формирование подвесной энтеростомы, которая требует дополнительного вмешательства по ее закрытию, а наличие приводящего и отводящего колена и плохой герметизации на коже способствует обильному истечению кишечного содержимого наружу. Это приводит к длительному восстановлению метаболических расстройств и мацерации кожи вокруг стомы.
Задачей изобретения является предупреждение послеоперационных осложнений, снижение летальности и обеспечение адекватной моторно-эвакуаторной функции двенадцатиперстной кишки в ближайшем и отдаленном послеоперационном периоде.
Задача достигается путем двухэтапного оперативного лечения, на первом этапе которого производят пересечение тощей кишки на расстоянии 4-5 см от связки Трейтца, дистальный отрезок которой проводят через окно мезоколон в проекцию двенадцатиперстной кишки, где выводят на переднюю брюшную стенку в виде концевой еюностомы с проведением и фиксацией внутрикишечной тефлоновой трубки для энтерального питания, а из проксимального конца тощей кишки формируют межкишечный анастомоз по Ру на расстоянии 5-6 см от еюностомы. Вторым этапом формируют дуоденоеюноанастомоз по типу “конец в бок” и ликвидируют энтеростому.
Осуществление способа поясняется чертежами, где
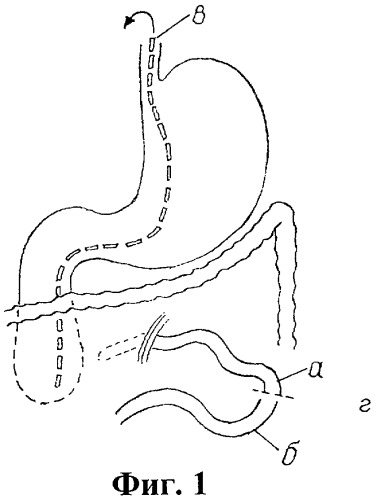
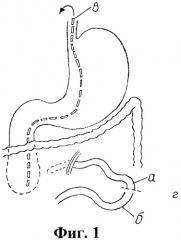
на фиг.1 приведена схема первого этапа операции - пересечение тощей кишки (а - приводящий конец тощей кишки, б - отводящий конец тощей кишки, в - назо-дуоденальный зонд, г - место пересечения тощей кишки);
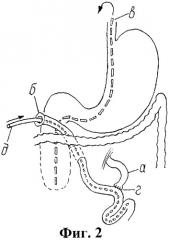
на фиг.2 приведена схема продолжения первого этапа операции - наложение межкишечного анастомоза по Ру (г) и формирование концевой энтеростомы (б) с внутрикишечной трубкой (д) (а - приводящий конец кишки, в - назо-дуоденальный зонд);
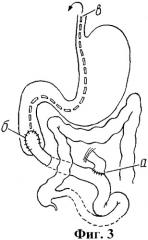
на фиг.3 приведена схема второго этапа операции - наложение дуоденоеюноанастомоза (б) (а - анастомоз по Ру, в - назо-дуоденальный зонд).
Способ осуществляется следующим образом.
Выполняют лапаротомию продольным разрезом через правую прямую мышцу живота. При отсутствии признаков синдрома Ladd пересекают начальную часть тощей кишки на расстоянии 4-5 см от связки Трейца (фиг.1, поз.г). После этого в отводящий отрезок тощей кишки (фиг.2, поз.б) проводят тефлоновую трубку на расстояние 11-12 см (фиг.2, поз.д). На расстоянии 5-6 см от дистального конца тощей кишки накладывают анастомоз с проксимальным отделом тощей кишки по типу “конец в бок” (фиг.2, поз. г). Анастомоз накладывают атравматическим шовным материалом (Vicryl 5/0-6/0) непрерывным однорядным швом. Дополнительно накладывают по одному серозно-мышечному шву в углах анастомоза для предотвращения шпорообразования тонкой кишки. Предварительно в местах пересечения кишки и наложения анастомоза производят гидравлическую дилятацию кишечной трубки.
Затем дистальный конец тощей кишки вместе с тефлоновой трубкой проводят в окне брыжейки поперечно-ободочной кишки с обязательной фиксацией одиночными швами в проекцию двенадцатиперстной кишки, где выводят на переднюю брюшную стенку, формируя концевую энтеростому (фиг.2, поз.б). Лапаротомный разрез послойно ушивают наглухо, тефлоновую трубку в области энтеростомы фиксируют швом к коже.
В послеоперационном периоде в течение 14 дней осуществляют постоянную аспирацию содержимого двенадцатиперстной кишки через назо-дуоденальный зонд (фиг.2, поз.в). Эту жидкость, содержащую желудочный сок, желчь, секрет поджелудочной железы, вводят очень медленно вместе с грудным молоком в возрастной дозировке в трубку энтеростомы.
На 15-21 сутки больному выполняют релапаротомию по старому рубцу передней брюшной стенки. После разъединения рыхлых спаек отсекают конец кишки от брюшной стенки со стороны брюшины и вшивают его в двенадцатиперстную кишку, формируя анастомоз “конец в бок”, протяженностью 1,5-2 см атравматическим шовным материалом (Vicryl 5/0-6/0) непрерывным однорядным швом с отдельными серозно-мышечными швами по углам анастомоза.
Окончательно ликвидируют энтеростому. Лапаротомную рану послойно ушивают наглухо.
Предлагаемый способ апробирован в клинике детской хирургии Ростовского ГМУ у шести больных.
Пример. Больной К., доношенный, массой 3250 г при рождении, поступил в клинику детской хирургии 23.05.2000 года на 2-е сутки с диагнозом: высокая непроходимость кишечника. На обзорной рентгенограмме: два газовых уровня в эпигастральной области, газонаполнение кишечника отсутсвует. После предоперационной подготовки под эндотрахеальным наркозом выполнена правосторонняя трансректальная лапаротомия. При ревизии органов брюшной полости обнаружено, что желудок и двенадцатиперстной кишка до начального отдела нижней горизонтальной части расширены. Атрезия локализовалась в дистальном отделе двенадцатиперстной кишки и уходила под связку Трейца. Из-под связки Трейца выходила тощая кишка, которая была, как и другие дистальные отделы кишечника, в спавшемся состоянии и со значительно суженным просветом, что свидетельствует об их функциональной “незрелости”. Стенка двенадцатиперстной кишки была утолщена (гипертрофированна). На расстоянии 4 см от связки Трейца произведена гидравлическая дилятация тощей кишки и дальнейшее ее пересечение. Дистальный конец выведен через окно в брыжейке поперечно-ободочной кишки в бессосудистой зоне на кожу в виде концевой энтеростомы, и фиксации кишки к брыжейке одиночными швами. На расстоянии 6 см от энтеростомы был сформирован межкишечный анастомоз по Ру непрерывным однорядным швом (Vicryl 5/0). Были введены назо-дуоденальный зонд и тефлоновая трубка через энтеростому за линию анастомоза. Лапаротомная рана ушита послойно наглухо.
Послеоперационный период протекал гладко. Каждый час производилась аспирация двенадцатиперстной кишки в шприц и с третьих суток производилось медленное введение аспирированной жидкости с грудным молоком в энтеростому через трубку со скоростью 40-50 капель в минуту. В первые сутки по зонду было 40-50 мл мутного зеленоватого содержимого, с третьих суток по 30 мл прозрачного желтоватого кишечного сока, который и вводился в тощую кишку, предварительно смешав со сцеженным грудным молоком. Подтекание через энтеростому не отмечалось. За 2 недели прибавка в весе 300 г, стул однократно в сутки переходного характера. На 16 сутки под эндотрахеальным наркозом произведена релапаротомия по старому рубцу на передней брюшной стенке. При осмотре двенадцатиперстная кишки в спавшемся состоянии с эластичной кишечной стенкой, тощая кишка активно перестальтирует. Энтеростома была отсечена со стороны брюшины и сформирован дуоденоеюноанастомоз “конец в бок” однорядным непрерывным швом (Vicryl 5/0) и проведением назо-дуоденального зонда за линию анастомоза. Лапаротомная рана и рана от энтеростомы послойно ушиты наглухо. Послеоперационный период протекал гладко. Застойное отделяемое сохранялось в течение трех суток, постепенно уменьшаясь и на пятые сутки зонд был удален. Рана зажила первичным натяжением. На грудное кормление ребенок переведен на 7 сутки, выписан на 25 сутки под наблюдение участкового педиатра и хирурга.
В возрасте 3,5 лет был осмотрен нами. При осмотре жалоб нет, удовлетворительного состояния питания. При осмотре послеоперационный рубец сформированный, мягкий, подвижный. Живот мягкий и безболезненный во всех отделах. Стул оформленный, регулярный. При рентгенконтрастном исследовании застоя бариевой взвеси в двенадцатиперстной кишке не отмечается, через зону анастомоза проходит порционно на фоне перистальтической волны.
По сравнению с прототипом предлагаемый способ обладает следующими преимуществами: не требует дополнительного оперативного вмешательства по закрытию энтеростомы, концевая энтеростома препятствует избыточной потере белков, ферментов и электролитов, что позволяет быстро восстановить метаболические нарушения и предотвращает развитие мацерации кожи вокруг стомы.
Способ хирургического лечения атрезии двенадцатиперстной кишки путем проведения двухэтапного оперативного лечения, заключающегося в наложении предварительной еюностомы с проведением зонда для энтерального питания и последующей отсроченной радикальной операцией, отличающийся тем, что первоначально производят пересечение тощей кишки на расстоянии 4-5 см от связки Трейца, дистальный отрезок которой проводят через окно мезоколон в проекцию двенадцатиперстной кишки, где выводят на переднюю брюшную стенку в виде концевой еюностомы с проведением и фиксацией тефлоновой трубки для энтерального питания, а из проксимального конца тощей кишки формируют межкишечный анастомоз по Ру на расстоянии 5-6 см от еюностомы, после коррекции метаболических и морфологических нарушений производят ликвидацию еюностомы и восстановление проходимости кишки путем формирования анастомоза между двенадцатиперстной кишкой и дистальным отрезком тощей кишки по типу “конец в бок”.