Способ хирургического лечения лейомиом околососочковой локализации двенадцатиперстной кишки
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии, может быть использовано при хирургическом лечении лейомиом околососочковой локализации двенадцатиперстной кишки. Выполняют расширенную мобилизацию панкреатодуоденального комплекса. Осуществляют прецизионное радикальное удаление патологического очага. При неосложненном течении выполняют внеслизистое удаление опухоли. При осложненном течении удаляют опухоль с иссечением соответствующих слоев стенки двенадцатиперстной кишки и сосочка. Способ позволяет улучшить функциональные результаты хирургического лечения лейомиом двенадцатиперстной кишки околососочковой локализации. 27 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при хирургическом лечении лейомиом околососочковой локализации двенадцатиперстной кишки.
Органосохраняющие хирургические вмешательства при лейомиомах вблизи важнейших анатомических структур, в частности большого дуоденального сосочка, составляют один из самых трудных разделов абдоминальной хирургии, что обусловлено анатомической сложностью этой зоны.
Значительный арсенал способов хирургического лечения пациентов с доброкачественными неэпителиальными новообразованиями большого сосочка двенадцатиперстной кишки, отсутствие единой тактики, неудовлетворенность отдаленными результатами лечения послужили поводом к поиску высокоэффективных технологий.
В качестве аналога взят способ хирургического лечения лейомиом большого сосочка двенадцатиперстной кишки, описанный в статье «Доброкачественные опухоли большого сосочка двенадцатиперстной кишки». С.А.Шалимов, А.П.Радзиховский, М.Е.Ничитайло. Клиническая хирургия, №11, 1984 г., с.33, когда диаметр доброкачественного новообразования превышает 1,5 см, авторы предлагают панкреатодуоденальную резекцию.
Недостатками способа являются:
1. обширная резекция двенадцатиперстной кишки, головки поджелудочной железы с мощным сфинктерным аппаратом желчевыводящих протоков;
2. нарушение естественного пассажа пищевого химуса и секретов печени и поджелудочной железы по пищеварительной трубке;
3. высокий процент послеоперационных осложнений, обусловленных развитием воспалительного процесса со стороны желчевыводящих путей.
В качестве прототипа предлагаемому способу принят способ радикальной дуоденопластики осложненных околососочковых язв двенадцатиперстной кишки, описанный в атласе-монографии «Этюды функциональной хирургии язвенной болезни» В.И.Оноприев. Краснодар, 1995 г., с.201-203 (рис.147-157).
Способ радикальной дуоденопластики включает иссечение только патологического очага, в частности осложненной язвы двенадцатиперстной кишки, и проведение мостовидной дуоденопластики с сохранением нервно-мышечного дуоденального мостика, тем самым обеспечивает удаление патологического очага с последующим восстановлением целостности стенки двенадцатиперстной кишки.
Недостатками данного способа является:
1. опасность повреждения холедоха и вирсунгова протока;
2. недостаточная мобилизация панкреатодуоденального комплекса, ограничивающая возможность хирургического вмешательства на околососочковой области двенадцатиперстной кишки;
3. риск возникновения острого панкреатита.
Задачи изобретения:
1. разработка оптимального доступа к пораженному участку;
2. максимальное сохранение интрамуральных сосудистых и нервных связей двенадцатиперстной кишки;
3. улучшение функциональных результатов хирургического лечения при лейомиомах околососочковой локализации двенадцатиперстной кишки.
Технической сущностью изобретения и новизной является то, что для оптимального доступа к пораженному участку двенадцатиперстной кишки выполняют этапы расширенной мобилизации панкреатодуоденального комплекса: полностью пересекают толстокишечно-печеночную связку, широко мобилизуют печеночный угол ободочной кишки и отделяют правую половину большого сальника от ободочной кишки с открытием спереди головки поджелудочной железы, корня брыжейки ободочной кишки справа, вертикальной и нисходящей горизонтальной ветвей двенадцатиперстной кишки, до корня брыжейки тонкой кишки, пересекают дуоденально-почечную связку и отделяют панкреатодуоденальный блок вместе с забрюшинной клетчаткой, до уровня верхнебрыжеечной артерии с полным обнажением нижней полой вены, пересекают фасциальный футляр нижнегоризонтальной петли двенадцатиперстной кишки по ее нижнему краю, отступя на 1,5-2,0 см, слева пересекают связку Трейца и окружающие ее соединительнотканные тяжи, сохраняя интрамуральные сосудистые и нервные связи двенадцатиперстной кишки, осуществляют радикальное, прецизионное удаление патологического очага: при неосложненном течении новообразования выполняют внеслизистое удаление опухоли, а при осложненном - удаление опухоли выполняют с иссечением соответствующих слоев стенки кишки и сосочка.
Это позволяет при удалении лейомиом околососочковой локализации двенадцатиперстной кишки восстановить адекватный пассаж по двенадцатиперстной кишке, отток желчи и секрета поджелудочной железы, сохранить сфинктеры большого дуоденального сосочка, значительно улучшить непосредственные и отдаленные функциональные результаты и уменьшить вероятность развития острого панкреатита.
Способ осуществляют следующим образом.
Доступ выполняют в объеме расширенной верхнесрединной лапаротомии. Для создания доступа к двенадцатиперстной кишке выполняют коррекцию раневой аппертуры ранорасширителями типа Сигала-Кабанова. Угол тракции и компрессии реберной дуги ранорасширителем должен быть перпендикулярным к реберной дуге. При этом правая реберная дуга поднимается и компрессируется с вывихиванием грудинно-реберного сочленения, а левая реберная дуга только удерживается вторым подъемником. Кожный разрез и разрез апоневроза осуществляют с пересечением связок, идущих от мечевидного отростка к реберной дуге, до реберно-грудинного сочленения, и во всех случаях сопровождается вывихиванием последнего.
Двенадцатиперстная кишка мобилизуется с парадуоденальной клетчаткой по методике профессора В.И.Оноприева. Уровень мобилизации во всех случаях - от гепатодуоденальной связки до дуоденоеюнального перехода. Перед мобилизацией проводилась инфильтрация забрюшинной клетчатки области двенадцатиперстной кишки и головки поджелудочной железы раствором, включающим 0,5%-ный раствор новокаина, полиглюкин, антибиотики, ингибиторы ацинарных клеток. В технологию мобилизации двенадцатиперстной кишки входит обязательное сохранение соединительнотканного футляра вокруг кишки и главное - парадуоденальной клетчатки, обеспечивающей подвижность стенок двенадцатиперстной кишки.
Создается доступ к панкреатодуоденальному комплексу. Для этого, производится широкая мобилизация правой половины ободочной кишки. Основные этапы расширенной мобилизации панкреатодуоденального комплекса включают следующее.
1. Полное пересечение толстокишечно-печеночной связки, широкая мобилизация печеночного угла ободочной кишки и отделение правой половины большого сальника от ободочной кишки. Открытие спереди головки поджелудочной железы, корня брыжейки ободочной кишки справа, вертикальной и нисходящей горизонтальной ветвей двенадцатиперстной кишки, до корня брыжейки тонкой кишки.
2. Пересечение дуоденально-почечной связки и отделение панкреатодуоденального блока вместе с забрюшинной клетчаткой, до уровня верхнебрыжеечной артерии и с полным обнажением нижней полой вены.
3. Пересечение фасциального футляра нижнегоризонтальной петли двенадцатиперстной кишки по ее нижнему краю, отступя на 1,5-2,0 см. Фасциальный футляр последней представлен передней фасцией, нисходящей из передней поверхности головки поджелудочной железы и задней, нисходящей на двенадцатиперстную кишку, с задней поверхности головки поджелудочной железы. Обе фасции соединяются по противобрыжеечному краю горизонтальной петли и уходят уже единым листком (фасция Дольди, обеспечивающей подвижность стенок двенадцатиперстной кишки) к забрюшинным фасциальным образованиям правой почки, нижней полой вены и аорты.
4. Далее, слева пересекаем связку Трейца и окружающую ее соединительнотканные тяжи, дополнительно удерживающие дуоденоеюнальный угол. Проводится локальная инфильтрация комбинированным раствором забрюшинной клетчатки под капсулой поджелудочной железы.
Такая широкая мобилизация необходима именно для того, чтобы свободно отвести влево ободочную кишку с корнем, исключить натяжение за правую ободочную вену и ее отрыв от верхней брыжеечной вены. Правый угол ободочной кишки мобилизуем с сальником. Далее, правая половина большого сальника отделяется от правой половины ободочной кишки с сохранением кровоснабжения сальника, т.к. эту часть большого сальника в последующем используют для оментизации мобилизованной части двенадцатиперстной кишки.
Опережающая хирургическая технология интраоперационного исследования необходима для изучения гистотопографии опухоли и предполагает проследить ход важных анатомических структур на подходах к лейомиоме, в том числе экстраорганных нервов и сосудов. Фото 1 (I, II).
Отличительной особенностью лейомиом, определяющей ее клиническое течение и отличающей от других видов новообразований, является экспансивный рост. Когда переплетающиеся мышечные волокна опухоли (Фото 5-XX), имеющие беспорядочное, хаотичное расположение раздвигают по мере роста опухоли прилежащие слои стенки двенадцатиперстной кишки, провоцируя в них трофические нарушения. Таким образом, происходит не прорастание, а механическое сдавление окружающих структур, которые собственно и образуют так называемую «ложную капсулу».
Необходимо отметить, что характер макроскопических изменений определяется степенью повреждения «ложной капсулы». Этим объясняется, что во всех случаях имеется отсутствие видимого адгезивного процесса, воспалительного отека, сохранение подвижности стенки большого сосочка двенадцатиперстной кишки. Выявить же новообразование представлялось возможным по различной деформации формы и величины стенки двенадцатиперстной кишки объемным внутристеночным образованием.
Сохранение подвижности и смещаемости большого сосочка двенадцатиперстной кишки в области опухоли объясняет и то, что стенозирования просвета кишки не отмечено ни в одном случае, несмотря на значительные (боле 5 см) размеры новообразования.
Таким образом, характер патоморфологических изменений области локализации лейомиомы определяется степенью ишемии. Механическое давление претерпевает непосредственно слизистая оболочка кишки. В начальной стадии это истончение слизистой, а в случае продолжения роста опухоли изъязвление. В этом случае наступает стадия осложнений, имеющая четкие макроскопические признаки воспалительного процесса и сопровождающаяся развитием дистрофических некробиотических процессов, как непосредственно в зоне контакта опухоли с внешней средой, так и со стороны окружающих тканей, а именно непосредственно в слизистой оболочке, при этом неповрежденная ишемией слизистая, ограничивается мощным грануляционным валом по краю изъязвления. При этом со стороны лимфатической системы отмечается лимфопролиферативная реакция, которая проявляется регионарной лимфаденопатией.
Далее осуществляют этап радикального удаления гладкомышечного новообразования. Для подтверждения полученных данных хирургического интраоперационного исследования применяют современные высокоточные и наиболее информативные инструментальные методы.
Под трансиллюминационным (эндоскопическим) и ультрасонографическим контролем проводится исследование ангиоархитектоники и границ опухоли, уточняется топографо-анатомическое взаимоотношение опухоли к слоям стенки большого сосочка двенадцатиперстной кишки, удаленность от устья малого сосочка. Детальное исследование головки поджелудочной железы, траектории главного панкреатического протока, интрапанкреатической части холедоха, ампулы большого сосочка позволяет не только выявить степень структурных и функциональных изменений последних, но и провести комплекс мощных превентивных манипуляций, направленных на предупреждение и лечение возможных интра- и послеоперационных нарушений со стороны панкреатодуоденального комплекса. Применение ультразвуковой допплерографии позволяет локально оценить степень кровоснабжения вовлеченных слоев стенки кишки и выраженность трофических нарушений, выявить основные входящие в опухоль и выходящие сосудистые стволики.
Полученные данные сопоставляются с данными дооперационных исследований. Таким образом, определяется алгоритм объема оперативного вмешательства.
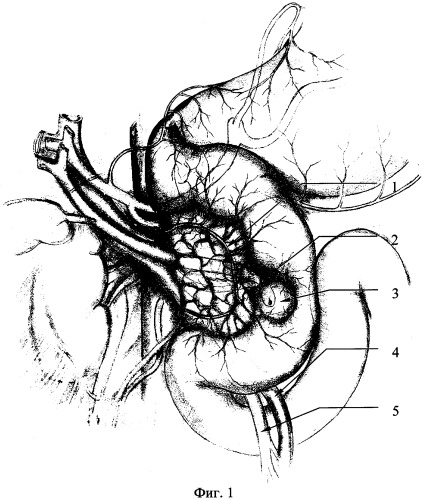
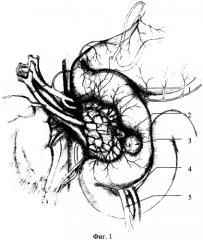
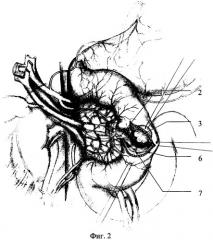
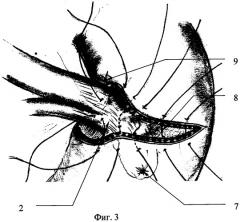
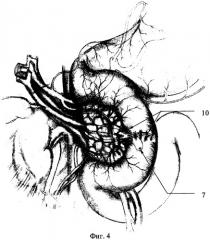
Итак, при неосложненном течении новообразования, когда отсутствуют явления вовлечения слизистого и подслизистого слоев в патологический процесс, что подтверждают данными эндоскопического и ультрасонографического исследований выполняется внеслизистое удаление опухоли. При этом наибольшие патоморфологические изменения претерпевает мышечный слой стенки двенадцатиперстной кишки. Фиг.1, 2, 3, 4 (1 - задняя нижняя панкреатодуоденальная артерия; 2 - ампула БДС со стороны задней стенки ДПК; 3 - опухоль; 4, 5 - верхние брыжеечные сосуды; 6 - препарированный мышечный слой задней стенки ДИК; 7 - устье БДС; 8 - серозно-мышечный шов; 9 - сопоставляющие швы на уровне ампулы БДС; 10 - линия шва задней стенки ДПК). Удаление новообразования контролируют сохраненным подслизистым слоем.
При осложненном клиническом течении (наличие изъязвления на вершине опухоли, заинтересованность в основной процесс мышечного, подслизистого и слизистого слоев стенки большого дуоденального сосочка, подтвержденное данными ультрасонографического исследования) окаймляющим разрезом рассекают серозную оболочку. Послойное препарирование стенки двенадцатиперстной кишки, соответственно зоне расположения опухоли, позволяет уточнить характер роста новообразования. Одновременно оценивают характер макроскопических изменений в каждом слое кишки. Иссечение новообразования выполняют прецизионно, что предполагает максимальное сохранение функционально и структурно полноценных тканей стенки кишки. В субсерозном слое характер патоморфологических изменений наименее выражен, так как мышечные волокна опухоли раздвигают ткани непосредственно мышечного и подслизистого слоев, что привело к изъязвлению слизистой оболочки стенки кишки.
Рассечение слизистой оболочки двенадцатиперстной кишки производят в «пограничной» зоне, соответствующей месту перехода из рубцово-трансформированных слизистого и подслизистого слоев в полноценные, достаточно кровоснабжаемые слои стенки кишки.
Вследствие распространения рубцово-трансформированных слизистого и подслизистого слоев, покрывающих опухоль, на стенку большого дуоденального сосочка, удаление опухоли выполняют с иссечением соответствующих слоев стенки кишки и сосочка. Опухоль удаляют. Восстановление непрерывности ДПК осуществляют адаптацией одноименных слоев.
С целью адекватной декомпрессии желчного и панкреатического протоков, во всех случаях выполняется дренирование вирсунгова протока по методике клиники. Фиг.11, 12, 13, 14 (11 - изъязвление слизистой на вершине опухоли; 13 - шов передней полуокружности двенадцатиперстной кишки; 17 - шов задней стенки двенадцатиперстной кишки; 19 - пуговчатый зонд проведен в холедох через устье большого дуоденального сосочка; 20 - дренаж вирсунгова протока; 21 - иссеченные слизистый и подслизистый слои ампулы большого дуоденального сосочка; 22 - адаптирующий шов стенки большого дуоденального сосочка и двенадцатиперстной кишки).
В двух случаях рассматривается лейомиома большого сосочка двенадцатиперстной кишки, со стороны передней и задней стенок соответственно.
В первом случае, по вскрытии переднемедиальной стенки двенадцатиперстной кишки выявляется округлое, с ровными контурами, интактной слизистой оболочкой образование большого сосочка, верхним краем не достигающее малого сосочка двенадцатиперстной кишки в 8 мм.
Фиг.15 (7 - устье большого сосочка, 3 - лейомиома, 13 - верхняя передняя панкреато-дуоденальная артерия, 25 - скелетированные участки малого и большого сосочка, 23, 26 - швы-держалки передней и медиальной стенок кишки, 24 - устье малого сосочка).
Устье большого сосочка не деформировано. Его слизистая оболочка плавно переходит на основание опухоли, а непосредственно над лейомиомой, выбухающей в просвет кишки, имеет вид истонченной пленки. Мышечная структура большого сосочка, в проекции расположения лейомиомы, представлена истонченным слоем, который постепенно, вне зоны опухоли, переходит в неизмененные слои кишки и не претерпевает существенных изменений, за исключением развитой сосудистой сети, повторяющей очертания опухоли, что предполагает выполнение органосохраняющего оперативного вмешательства.
После диссекции малой кривизны двенадцатиперстной кишки, скелетируются участки малого и большого сосочков по траектории их входа в стенку кишки. Фиг.16 (15 - лигированные веточки верхней передней панкреатодуоденальной артерии, 21 - обнаженная стенка ампулы большого сосочка после удаления опухоли, 27 - медиальная стенка двенадцатиперстной кишки, 28 - интактная слизистая оболочка большого сосочка).
Слизистую оболочку, покрывающую опухоль, вскрывают по окружности новообразования и далее широко выделяют в пределах мышечной стенки. Опухоль удаляют с предлежащей передней стенкой ампулы большого сосочка, соответствующей описанным патоморфологическим изменениям. Пластику осуществляют серозно-мышечно-подслизистыми швами рассасывающейся мононитью, согласно описанной выше методике.
Во 2-м случае опухоль располагается по задней стенке большого сосочка двенадцатиперстной кишки. Фиг.17 (29 - задняя стенка двенадцатиперстной кишки, 30 - обнаженная мышечная стенка большого сосочка, 31 - заднемедиальная стенка кишки, 32 - лигированные веточки задней панкреатодуоденальной артерии). Мобилизуется малая кривизна кишки, далее препарируют интрапанкреатический отдел холедоха, перед вхождением его в стенку кишки, и терминальный отдел вирсунгова протока. Двенадцатиперстная кишка вскрывается от заднемедиальной стенки. Удаление новообразования происходит по краю мышечного слоя большого сосочка. Восстанавливают целостность задней стенки прецизионным швом.
В ситуации, когда имеются изменения мышечного слоя задней стенки ампулы большого сосочка в области лейомиомы, опухоль удаляется в пределах нормальных тканей стенки сосочка. Фиг.18. При осуществлении пластики края разреза большого сосочка адаптируют послойно с задней стенкой двенадцатиперстной кишки.
Последним этапом выполняется оментопластика послеоперационной раны. С этой целью проводится диссекция лоскута большого сальника достаточной длины от правой половины ободочной кишки. Фото 3 (XII, XIII, XIV).
Пример 1.
Больной К., 20 лет, поступил в клинику по поводу новообразования вертикальной ветви двенадцатиперстной кишки. После проведения уточняющих методов исследования:
1. эндоскопического Фото 6 А (1 - большой дуоденальный сосочек, 2 - опухоль);
2. ультрасонографического Фото 6 В (3 - вертикальная ветвь ДПК, на уровне опухоли, 4 - головка поджелудочная железа, 3 - нижняя горизонтальная ветвь ДПК);
3. рентгенологического - рентгенограммы луковицы и петли ДПК Фото 6 С (2 - опухоль, 3 - вертикальная ветвь ДПК);
4. манометрического, методом открытых катетеров Фото 7, (манометрические признаки обструктивного образования в полости ДПК),
в том числе гистологического, выставлен диагноз: парапапиллярная лейомиома ДПК, смешанный рост. Выполнено оперативное лечение.
Верхнесрединная лапаротомия с аппаратной коррекцией доступа ранорасширителем Сигала-Кабанова.
При пальпаторном исследовании, по заднемедиальной стенке двенадцатиперстной кишки, определяется плотноэластической консистенции образование, размерами 2×3 см. Фиг.1. (1 - задняя нижняя панкреатодуоденальная артерия, 2 - ампула БДС со стороны задней стенки ДПК, 3 - опухоль, 4, 5 - верхние брыжеечные сосуды).
Мобилизуется двенадцатиперстная кишка. Пересекаются толстокишечно-печеночная, дуоденально-почечная связки.
Явления вовлечения слизистого и подслизистого слоев в патологический процесс отсутствуют, что подтверждено данными ультрасонографического исследования. Выполняется внеслизистое удаление опухоли. Фиг.2 (6 - препарированный мышечный слой задней стенки ДПК, 7 - устье БДС). Удаление новообразования контролируют сохраненным подслизистым слоем.
Восстановление непрерывности двенадцатиперстной кишки осуществляют адаптацией одноименных слоев. По краям дуоденальной раны накладывают серозно-мышечные швы-держалки - два латеральных, по линии, поперечно оси вертикальной ветви двенадцатиперстной кишки и по середине проксимального и дистального краев. Фиг.3 (8 - серозно-мышечный шов, 9 - сопоставляющие швы на уровне ампулы БДС). Используется однорядный узловой наружный серозно-мышечно-подслизистый шов мононитью 4-5/0. Фиг.4 (10 - линия шва задней стенки ДПК).
Оментопластику раны осуществляют прядью большого сальника. Фиг.5. С целью адекватной декомпрессии желчного и панкреатического протоков выполняется микрохолецистостомия.
Пример 2.
Больной С., 44 лет, поступил в клинику с диагнозом: желудочно-кишечное кровотечение неустановленной этиологии. После обследования, выставлен диагноз: парапапиллярная лейомиома вертикальной ветви ДПК, экзофитная форма, осложненное течение - изъязвление, кровотечение.
Выполнено оперативное лечение.
Верхнесрединная лапаротомия с аппаратной коррекцией доступа ранорасширителем Сигала-Кабанова. Интраоперационное исследование. В области малой кривизны двенадцатиперстной кишки имеется выбухание серозной оболочки за счет внутрипростветного объемного образования. При мануальном исследовании новообразование имеет плотную консистенцию и конвергирующую поверхность на вершине опухоли. Фиг.6 (7 - устье БДС, 11 - изъязвление слизистой на вершине опухоли, 12 - «окно» ДПК на уровне опухоли).
После мобилизации двенадцатиперстной кишки пересекаются толстокишечно-печеночная, дуоденально-почечная связки. Фиг.7 (7 - устье большого дуоденального сосочка, пересеченные и перевязанные веточки верхней передней панкреатодуоденальной артерии, 13 - верхняя панкреатодуоденальная артерия, 14 - мобилизованный лоскут поджелудочной железы, прилежащий к опухоли, 3 - выбухание серозной оболочки за счет экзофитно расположенной опухоли).
Выполнено ультрасонографическое исследование. Установлено, что опухоль исходит из мышечной оболочки заднебоковой стенки малой кривизны вертикальной ветви ДПК, без вовлечения в опухолевый процесс большого дуоденального сосочка.
По нижнему краю опухоли, рассечена серозная оболочка. Новообразование выделено путем разделения рыхлых сращений в пределах мышечного и подслизистого слоев. Дуоденотомию и резекцию слизистой выполняют лишь в зоне интимной фиксации ее к опухоли. Фото 2 (III, IV, V, VI, VII). На Фото 3 (VIII, IX, X, XI) представлен характер гистологических изменений по краю опухоли, главным образом сдавление подслизистого слоя и центр опухоли соответственно.
Опухоль удаляют. Фиг.8 (7 - устье БДС, 16 - стенка ДПК, после удаления опухоли). Фото 4 (XV, XVI, XVII, XVIII) показан характер патоморфологических изменений подслизистого и слизистого слоев стенки кишки, что соответствует появлению дистрофических процессов и инволюционных изменений (вакуолизация цитоплазмы, пикноз ядер мышечных клеток).
Восстановление непрерывности двенадцатиперстной кишки осуществляют адаптацией одноименных слоев. Фиг.9 (7 - устье БДС, 17 - дефект заднебоковой стенки малой кривизны ДПК ушивается с нижнего угла раны узловыми серозно-мышечными швами до уровня основания сосочка).
По краям дуоденальной раны накладывают серозно-мышечные швы-держалки - два латеральных, по линии, поперечно оси вертикальной ветви двенадцатиперстной кишки и посередине проксимального и дистального краев. Фиг.10 (18 - линия швов медиальной полуокружности ДПК). Оментопластика раны.
С целью адекватной декомпрессии желчного и панкреатического протоков выполняется микрохолецистостомия и дренирование холедоха по методике клиники.
Операции описываемым способом выполнены у 11 больных с хорошими результатами. Всем больным после операции проведено:
1. эндоскопическое исследование Фото 8 D (1 - большой дуоденальный сосочек);
2. рентгенологическое Фото 8 Е рентгенограмма петли ДПК (3 - соответствует зоне оперативного вмешательства);
3. ультрасонографическое Фото 8 F, Н (3 - вертикальная ветвь ДПК на уровне оперативного вмешательства, 4 - головка поджелудочной железы);
4. манометрическое, методом открытых катетеров Фото 9. На тензограмме представлен периодический моторный комплекс, состоящий из фаз неритмической активности, ритмической активности и покоя, антропилородуоденальная координация сохранена, функционально значимых патологических признаков не выявлено.
В послеоперационном периоде осложнений не наблюдалось ни в одном случае. Все больные в сроки до 4 месяцев после операции возвратились к труду. Показатели качества жизни существенно выше по сравнению с исходными данными, а в некоторых случаях достигают субмаксимальных значений. Оперативное лечение улучшает качество жизни пациентов по всем оцениваемым параметрам.
Таким образом, описываемый способ позволяет улучшить непосредственные и отдаленные функциональные результаты, обеспечивает оптимальный доступ к пораженному участку мобилизацией панкреатодуоденального комплекса, максимально сохраняя интрамуральные сосудистые и нервные связи двенадцатиперстной кишки, уменьшить вероятность развития острого панкреатита.
Осуществление способа позволяет восстановить адекватный пассаж по двенадцатиперстной кишке, отток желчи и секрета поджелудочной железы, сохранить сфинктеры большого дуоденального сосочка, снизить длительность пребывания больных на стационарном лечении.
Способ хирургического лечения лейомиом околососочковой локализации двенадцатиперстной кишки, включающий удаление патологического очага и восстановление целостности двенадцатиперстной кишки, отличающийся тем, что выполняют этапы расширенной мобилизации панкреатодуоденального комплекса: полностью пересекают толстокишечно-печеночную связку, широко мобилизуют печеночный угол ободочной кишки и отделяют правую половину большого сальника от ободочной кишки с открытием спереди головки поджелудочной железы, корня брыжейки ободочной кишки справа, вертикальной и нисходящей горизонтальной ветвей двенадцатиперстной кишки до корня брыжейки тонкой кишки, пересекают дуоденально-почечную связку и отделяют панкреатодуоденальный блок вместе с забрюшинной клетчаткой до уровня верхнебрыжеечной артерии с полным обнажением нижней полой вены, пересекают фасциальный футляр нижнегоризонтальной петли двенадцатиперстной кишки по ее нижнему краю, отступя на 1,5-2,0 см, слева пересекают связку Трейтца и окружающие ее соединительнотканные тяжи, сохраняя интрамуральные сосудистые и нервные связи двенадцатиперстной кишки, осуществляют радикальное прецизионное удаление патологического очага, при неосложненном течении новообразования выполняют внеслизистое удаление опухоли, а при осложненном удаление опухоли выполняют с иссечением соответствующих слоев стенки кишки и сосочка.