Средство, устройство и способ лечения гнойных ран и полостей
Иллюстрации
Показать всеИзобретение относится к области медицины и может быть применено в хирургической практике при лечении гнойных ран и полостей. Изобретение улучшает санацию путем местного использования гипертонического 30-50% раствора гидрохлорида ксимедона, комбинированного гладко-гофрированного дренажного устройства, введения марлевого дренажа 9 в области верхней части раневой полости и внутридренажной ультразвуковой кавитации. Изобретение обеспечивает повышение эффективности лечения и предупреждения развития осложнений. 3 н. и 2 з.п. ф-лы, 4 ил.
Реферат
Изобретение относится к медицине и может быть применено в лечении гнойных ран и полостей.
Для современной хирургии характерен поиск новых патогенетически обоснованных методов и оригинальных хирургических решений в лечении ран и раневой инфекции. Несмотря на достигнутые успехи в терапии ран, данная проблема продолжает оставаться одной иэ центральных в медицине.
Известны методы физической антисептики, основанные на использовании законов капиллярности, гигроскопичности, диффузии, осмоса, принципа сифона и др.
Дренирование ран, гнойных очагов (абсцессы, эмпиемы, флегмона и пр.) предусматривает создание условий для оттока раневого отделяемого во внешнюю среду (в повязку, специальную посуду с антисептическими растворами). В качестве дренажа при лечении ран применяют обезжиренный марлевый тампон, физические свойства и капиллярность которого хорошо были изучены и описаны в 1894 г. М.Я.Преображенским. Им введено новое понятие "физическая антисептика". Метод впервые применен английским хирургом Wright (1915) в клинике в форме введения в рану тампонов, смоченных 5-10% раствором NaCl. Такие "отсасывающие" повязки с целью "лимфатического" дренажа получили широкое распространение в хирургии. Марлевый дренаж с целью лаважа раны или полости рекомендуют устанавливать в их нижней точке, как бы это усиливает дренажные свойства марли. Тампоны различных размеров готовят из полоски отбеленной марли и рыхло вводят в рану; благодаря своей гигроскопичности тампон всасывает кровь, экссудат, гной. Дренирующие свойства его проявляются в течение не более 8 ч, после чего он может превратиться в "пробку", закупоривающую рану и нарушающую отток экссудата из нее. Чтобы повысить дренирующие свойства повязки, тампоны смачивают гипертоническими растворами: NaCl (5-10%), MgSO4 (25%), виноградного или свекловичного сахара (20-40%), мочевины (30%), борной кислоты (3-4%). Это способствует созданию высокого осмотического давления, что приводит к увеличению оттока жидкости из раны в повязку.
Кроме обычного тампона, применяют тампон Микулича. В рану вводят большую марлевую салфетку с ниткой, пришитой к ее середине. Салфетку укладывают на дно и стенки раны, образуя "мешок", который заполняют марлевыми тампонами. Когда тампоны пропитываются раневым отделяемым, их удаляют, марлевую салфетку оставляют и образованную полость заполняют новыми тампонами. Смену тампонов проводят несколько раз до прекращения оттока гнойного отделяемого, после чего потягиванием за нить удаляют и салфетку.
Выяснилось, что гипертонические растворы небезразличны для тканей и вызывают гибель молодой соединительной ткани и тормозят процессы физиологической регенерации и репарации. Поэтому было предложено заменять их порошками (Житнюк Р.И.,Чухман Б.Д. Лечение инфицированных ран порошкообразной смесью // Вестн.хир. - 1978. - 8. - С.84-86; Камаев М.Ф. Инфицированная рана и ее лечение.- М.: Медицина, 1970), гидрофильными шариками - дебризаном, которые обладают теми же недостатками, что и предыдущие аналоги (Jackobson S., Rothman U., Arturson A. et al. A new pzinciple for the cleansing of infected wounds // Scand. J. plast. reconstr. Surg. - 1976. - Vol. 10. - P.64-72).
Быстрому и относительно безболезненному очищению ран способствуют протеолитические ферменты (террилитин и др.) и их мазевые композиции, обладающие некролитическим, противовоспалительным и противоотечным действием.
Известны ферментные препараты животного происхождения - трипсин, химотрипсин, химопсин, рибонуклеаза, коллагеназа; бактериального - террилитин, стрептолиаза (стрептокиназа), аспераза, ируксол (мазь для ферментативного очищения ран содержит клостридилпептидазу, фермент протеолитического действия, выделенный из Clostridium histolyticum, и хлорамфеникол); растительного - папаин, бромелаин. Ферментные препараты протеолитического действия применяют местно при лечении гнойных ран, трофических язв в виде раствора или порошка. На рану или язву после их обработки раствором перекиси водорода или фурацилина накладывают салфетки, импрегнированные раствором ферментов. Некоторые ферменты применяют в мазях (ируксол, аспераза). Препараты используют до полного очищения ран или язв от некротизированных тканей и гноя. Дозы препаратов различны и указаны в инструкции по их применению.
Растворы ферментов используют для внутриполостного введения: в плевральную полость при гнойном плеврите, в полость сустава при гнойном артрите, в полость абсцесса. Препараты вводят путем пункции полостей или через дренажные трубки после предварительного удаления гноя путем аспирации.
Принцип дегидратирующего воздействия на рану использован в создании мазевых препаратов на основе водорастворимого полиэтиленгликоля (ПЭГ) с включением антибиотиков и других средств ("Левосин", "Левомеколь", "Сульфамеколь", 10% мазь ацетата мафенида, 5% диоксидиновая мазь, йодопироновая мазь, "Хинифурин" и др.). Так, известна мазь "Диоксиколь", в состав которой входят антисептик диоксидин, метилурацил и тримекаин, взятая нами за прототип (Даценко Б.М., Тамм Т.И. Изучение многокомпонентной мази на водорастворимой основе с диоксидином // Клин.хир. - 1981. - N 1. - С. 43-45).
Однако, как аналоги, так и прототип обладают существенными недостатками:
- осмотическая активность их быстро снижается в результате кратковременности депонирования, разбавления раневым отделяемым или высыхания повязки до полного прекращения через 8 ч дегидратационного действия (Стручков В.И. Гнойная хирургия. - М.: Медгиз, 1962; Курбангалеев С.М. Гнойная инфекция в хирургии. - М.: Медицина, 1985);
- для постоянного обеспечения высокого гидратационного эффекта необходимы повторные частые перевязки через каждые 3-5 часов (Костюченок Б.М., Светухин А.М., Гельфенбейн А.С. и др. Активное хирургическое лечение гнойного мастита //Сов. мед. - 1979. - N3. - С.23-29; Исаков Ю.Ф., Немсадзе В.П., Кузнечихин Е.П., Гинодман Г.А. Лечение ран у детей. - М.: Медицина, 1990; Петров С.В. Общая хирургия. - С.-Петербург, 1999);
- частая смена повязки травматична для больного и приводит к кровопотере;
- высокий риск заноса вторичной госпитальной инфекции;
- большой расход перевязочного материала и потеря рабочего времени;
- оказывают угнетающее влияние на жизнеспособные элементы тканей и тормозят процессы регенерации;
- быстрая потеря физических свойств марлевой повязки, обычно через 6 ч происходит потеря ее капиллярности, так как поры забиваются гнойно-фибринозным экссудатом и тампон становится лишь помехой для оттока раневого содержимого наружу;
- оптимальная эффективность применяемых протеолитических ферментов ограничивается узким диапазоном значения рН в ране и составляет 7,0 (Гостищев В.К. Оперативная гнойная хирургия. - М.: Медицина, 1996);
- опасность длительного оставления ферментов в гнойной полости ввиду возможного разрушения ими защитного биологического барьера;
- неспособность ферментов к разложению неповрежденных коллагеновых волокон (Шарма X., 1978; Хальбчеваке Я., 1978;
Раны и раневая инфекция / Под ред. М.И.Кузина и Б.М.Костюченок. - М.: Медицина, 1981);
- низкая растворимость (0,8%) метилурацила не позволяет придавать лекарственной композиции осмотическую активность;
- метилурацил не обладает антибактериальным свойством, имеет крайне низкий (приравнивается к плацебо) регенеративный эффект, о чем свидетельствуют многолетние собственные наблюдения и литературные данные (Горбунов С.М. Анаболичес-кие препараты / В кн.: Аутоаллодермопластика в клинической практике. - Казань: Полиграфиздат. - 1980. - С.46-51);
- не обладают десенсебилизирующим действием и сами зачастую вызывают или усиливают местную аллергическую реакцию;
- установка марлевого дренажа в нижней точке гнойной раны или полости противоречит научным физико-химическим принципам капиллярности ("фитиля"), так как известно, что сила тяжести (в конкретном случае раневого токсикоинфекционного экссудата) не может играть здесь определяющей роли. Более того, хорошо известно, что смачивающая жидкость может подниматься в узких трубках (по капиллярам), т.е. двигаться в направлении, противоположном действию силы тяжести (Адам Н.К. Физика и химия поверхностей. - Л.: Гостехиздат, 1947; Дерягин Б.В. Природа молекулярных сил и их значение в науке и практике. - М.: Знание, 1956; Горюнов Ю.В., Сумм Б.Д. Смачивание. - М.: Знание, 1972). Следовательно, такое месторасположение марлевого дренажа не только не полезно, но и вредно ввиду быстрого закупоривания его пор гнойно-фибринозными массами и нарушения капиллярности.
Клинические наблюдения показывают, что нарушение капиллярности дренажа происходит прежде всего за счет ослизнения той части марлевого тампона, которая находится внутри полости. Поэтому методы физического и химического воздействия должны быть направлены на внутриполостной сегмент дренажа.
Дренирование можно производить при помощи резиновых, хлорвиниловых и других трубок разного диаметра, которые вводят в рану, полость абсцесса, сустава (при гнойном артрите), плевры (при гнойном плеврите), брюшную полость (при гнойном перитоните). Образующийся гной, продукты распада тканей, а с ними и микроорганизмы по одному или нескольким дренажам выделяются в повязку. Дренаж может быть соединен трубкой с сосудом, в который наливают какой-либо антисептический раствор; тогда раневое отделяемое будет выделяться в сосуд, уменьшая тем самым загрязнение повязки. Через дренаж в рану или гнойную полость вводят химические антисептические средства, антибиотики, протеолитические ферменты. В основу пассивного дренирования положен гравитационный принцип.
Для более эффективного промывания ран и гнойных полостей в них (кроме дренажа для оттока раневого отделяемого) вставляют другую трубку, через которую вводят раствор антибактериального препарата, вместе с которым продукты распада тканей, гной, кровь и фибрин удаляются из раны через дренажную трубку. Таким образом, комбинируя методы физической и химической антисептики, создают метод проточного диализа. Этот метод применяют также при лечении гнойных плевритов и перитонитов. Для повышения его эффективности в качестве промывающего раствора используют протеолитические ферменты, которые способствуют более быстрому расплавлению нежизнеспособных тканей, гноя, фибрина (метод проточного ферментативного диализа).
В тех случаях, когда дренируемая полость герметична (рана, зашитая глухими швами, эмпиема плевры, гнойный артрит, полость абсцесса), применяют активную аспирацию (вакуумное дренирование). Разрежение в системе может быть создано с помощью шприца Жане, которым удаляют воздух из герметичной банки с подключенным к ней дренажем, либо с помощью водоструйного отсоса или трехбаночной системы. Это наиболее эффективный метод дренирования, он способствует также уменьшению полости раны, более быстрому ее закрытию и ликвидации воспаления, а при эмпиеме плевры - расправлению поджатого экссудатом легкого.
Известные дренажные устройства (а.с. СССР 1591994, 1990; а.с. СССР 1595530, 1990; а.с. СССР 1593664, 1990) сложны по конструкции и не дают возможности осуществлять полноценную санацию полостей.
Описаны также трубчатые дренажи (Бурых М.Г. Общие основы технологии хирургических операций. М.: "Феникс", 1999. - 544 с.; а.с. СССР N 1591994, кл. А 61 М 31/00), которые через 6-8 ч прекращают свои функции.
Наиболее близким по конструкции является дренажное устройство, взятое за прототип, выполнено в виде полимерной трубки, расположенный по обеим сторонам трубки текстильный чехол с иммобилизованным лизоцимом (а.с. СССР N1595530, кл. А 61 М 27/00). Чехол со стороны внутренней поверхности трубки выполнен из высокорастяжимых нитей, а со стороны наружной из малорастяжимых и имеет слой фермента. Однако прототип обладает существенными недостатками:
- жесткость конструкции не позволяет изменять форму устройства при нахождении его в раневой полости;
- отсутствие мобильности стенок ведет к застою раневого экссудата, замедлению его эвакуации, что является основной причиной выпадения фибрина с последующей закупоркой дренажа;
- удаление дренажа сопровождается значительным травмированием стенок канала;
- устройство не обладает универсальностью и не может быть использовано в подвижных областях (суставы и пр.);
- некролитическое и разжижающее действие лизоцима под влиянием раневого содержимого подвергается инактивации через 6-8 ч;
- лизоцим трудно растворим в воде, что не дает возможности создать его растворы с высоким осмотическим действием;
- лизоцим подавляет рост лишь грамположительных микробов и не оказывает заметного влияния на рост грамотрицательной патогенной микрофлоры, например на синегнойную палочку, которая является частым представителем госпитальной инфекции;
- препарат не оказывает стимулирующего действия на процессы регенерации тканей (Машковский М.Д. Лекарственные средства. М.: Медицина, 2001 );
- клинический опыт свидетельствует, что около дренажной трубки уже через 6-8 ч формируется футляр нитей из фибрина, сгустков крови, тканевого детрита, что приводит к отграничению, изоляции дренажа, закупорке перфорационных отверстий с прекращением оттока раневого экссудата и тканевого детрита;
- дренаж функционирует только при повышенном давлении в ране или в гнойной полости, когда содержимое оттекает по пути наименьшего сопротивления вследствие гравитационных сил (Толстых П.И., Юнус Ю.М., Макушкин Р.З. и др. Хирургический дренаж в лечении гнойных послеоперационных ран и полостей // Хирургия. - 1989. - N5. - С. 133-139);
- нахождение дренажа может приводить к пролежням ввиду механического его давления на близлежащие ткани и жизненно важные анатомические образования из-за несоответствия формы дренажного устройства и конфигурации полости раны;
- закупоривание дренажа ведет к нарушению его функции и созданию благоприятных условий для развития микроорганизмов и генерализации воспаления (Поляков Н.Г. Дренирование в хирургии. Киев: - Здоровья, 1978).
- активные дренажи, хотя и позволяют избежать ряд недостатков, но они требуют сложного технического оснащения, дорогостоящи, громоздки, усложняют уход (возможность промокания постели) и зачастую практически неосуществимы. Нередко вызывают мацерацию и раздражение кожи вокруг раны, защита кожи клеенкой, полиэтиленовой пленкой ненадежна.
Кроме изложенного, значительным недостатком является низкая растворимость в раневом содержимом ряда применяемых препаратов, например сульфаниламидов (стрептоцид и др.), нитрофуранов (фурадонин и др.), таких пиримидиновых производных, как метилурацил. Применяемые местно эти фармакологические средства в лекарственной форме - порошок приводят к внедрению составляющих его кристаллов, зерен в поверхностные ткани, раневой полости, грануляции. Это происходит спонтанно, а также под влиянием давления и втирания внутренними слоями повязки, особенно при ее подвижности в случаях недостаточной ее фиксации или при наложении чрезмерно тугих туров. Поэтому одним из основных требований, предъявляемым к фармакологическим средствам для местного лечения ран, является их быстрая, легкая и высокая растворимость в раневом экссудате и отсутствие способности выпадать в осадок при их смешении.
Этим требованиям отвечает новое пиримидиновое производное - гидрохлорид коимедона [N-(β-гидроксиэтил)-4,6-ди-метилдигидропиримидона-2], являющийся термостабильным и устойчивым к гидролизу в водной среде соединением (Патент РФ 2044730, 1992. Способ получения N-(β-гидроксиэтил)-4,6-диметил-дигидропиримидона-2. Авторы: Дбдрахманов И.Ш., Хисамутдинов Г., Беляев П.Г. и др.). Препарат по данным Нижегородского НИИ гигиены и профпатологии относится к 14 классу по ГОСТ 12.01.007-76 (доза 20000 мг/кг не вызывает детальный исход при введении в желудок белых мышей и крыс. Не обладает кумулятивными свойствами, не вызывает нарушение иммунного статуса, относится к "О" классу по раздражающему действию на кожу животных (морских свинок, кроликов), не обладает раздражающим действием на слизистые оболочки глаз кролика. Препарат значительно дешевле ксимедона, очень легко растворим в воде, что позволяет создавать слабокислые водные растворы высокой концентрации (50% и более) с устойчивой концентрацией водородных ионов. Величина рН не зависит от разведения раневым содержимым, что исключительно важно для создания неблагоприятных условий в ране для развития синегнойной палочки.
При соединении ксимедона с кислотой, например с HCl в желудке человека, препарат превращается в гидрохлорид ксимедона, который является термостабильным и устойчивым к гидролизу, что установлено совместными экспериментальными исследованиями в лабораториях ИОФХ им. А.Е.Арбузова КНЦ РАН (г.Казань) и ГНИИ "Кристалл" (г.Дзержинск). По нашим данным при энтеральном применении в эксперименте и в клинике гидрохлорид ксимедона по своему лечебному воздействию равноценен ксимедону. Последний при местном использовании в чистом, изолированном виде в любой лекарственной форме не обладает заметным антибактериальным эффектом при синегнойной флоре, поэтому его приходится комбинировать с борной кислотой.
В последние годы получают популярность в лечении ран разнообразные технические средства, являющиеся большим разделом современной физической антисептики.
Лазерное излучение в виде луча малой мощности обладает бактерицидным эффектом и не оказывает повреждающего действия на ткани. Применяют в основном углекислотный лазер, сфокусированный луч которого оказывает испаряющее действие на некротизированные ткани и микроорганизмы. На стенках, дне раны образуется очень тонкая коагуляционная пленка, препятствующая проникновению микроорганизмов и их токсинов в ткани. Используют лазерное излучение для лечения ран.
Ультразвук низкой частоты оказывает бактерицидное влияние. В жидкой среде (в ране, замкнутой полости) ультразвук проявляет физические и химические свойства.
Бактерицидное действие ультразвука увеличивается при добавлении в озвучиваемый объект антисептического вещества. Наиболее часто используется 0,05% раствор гибитана. Импульсы давления, скорость которых превышает скорость звука, повышают давление в клетке до 300 атм и температуру до 700°С (Техника и методики физиотерапевтических процедур / Под ред. В.М.Боголюбова. - М.: Медицина, 1983; Бурых М.П. Общие основы технологии хирургических операций. Ростов-на-Дону.: Изд-во "Феникс", 1999). В среде, подвергшейся воздействию ультразвука, создается эффект кавитации - возникают ударные волны в виде коротких импульсов с образованием кавитационных пузырьков. Одновременно под воздействием ультразвука происходит ионизация воды с образованием Н+ и ОН-, под влиянием которых в микробной клетке прекращаются окислительно-восстановительные процессы. Способ обработки ран с использованием ультразвуковой кавитации взят нами за прототип (Справочник практического врача по физиотерапии /Под ред. Обросова А.Н. - М.: Медгиз, 1957). Однако прототип обладает следующими недостатками:
- способ применения ультразвука в растворе антибактериальных препаратов (фурацилин, антибиотики и др.) непосредственно в полости раны осуществим только при полном ее открытии, что практически возможно лишь во время хирургической обработки;
- ультразвуковые колебания большой интенсивности оказывают губительное действие на окружающие ткани, особенно при наличии рыхлых грануляций;
- озвучивание растворами антисептика оказывает преимущественно антимикробный эффект и способствует ускорению отторжения некротических масс;
- возможно развитие аллергических реакций;
- недостаточно высокая концентрация озвучиваемых растворов не способствует получению высокого кавитационного эффекта.
Целью изобретения является новое средство, способ и устройство, повышающие эффективность лечения гнойных ран и полостей, предупреждающие развитие осложнений в лечебном процессе.
Указанная цель достигается качественным улучшением санации ран и полостей за счет применения растворов гидрохлорида ксимедона. Для этого смоченный марлевый тампон 30-50% раствором гидрохлорида ксимедона в 1-ой фазе раневого процесса выводят через контрапертуру в верхнем полюсе раны или полости, а специально предложенный комбинированный гладкогофрированный дренаж размещают в нижнем полюсе, а в послеоперационном периоде после предварительного заполнения раневой полости 30-50% раствором гидрохлорида ксимедона производят фракционное внутридренажное озвучивание с использованием низкочастотного ультразвука.
В качестве лекарственного фармакологического средства взято новое пиримидиновое производное гидрохлорид ксимедона в форме стерильного 30-50% водного раствора, обладающего высокой осмотической активностью. По количеству поглощенной воды она несколько превышает таковую у полиэтиленгдиколя и равняется 10 г при одинаковой продолжительности эксперимента. Кроме этого, доказана антибактериальная и десенсибилизирующая способность препарата.
Для обеспечения пассивного оттока раневого экссудата и тканевого детрита нами предложено устройство, представляющее комбинированный эластичный гладкогофрированный трубчатый сетчатый дренаж из биологически инертного материала. Например, трубчатый гладкий сегмент изготовлен из силикона, а сетчатый гофрированный из крупноячеистого лавсана, обладающего исключительно высоким начальным модулем эластичности, очень большой прочностью в сухом и влажном состояниях, и отличается высокой степенью несминаемости. При нагревании легко плавится, что позволяет, если необходимо, сваривать торцы трубок, края ткани или ленты (Мовшович И.А., Виленский В.Я. Полимеры в травматологии и ортопедии. - М.: Медицина, 1978; Кабатов Ю.Ф., Кредаль П.Е. Медицинское товароведение. М.: Медицина, 1984), а также формировать гофры.
Сущность изобретения поясняется графическим материалом, где на
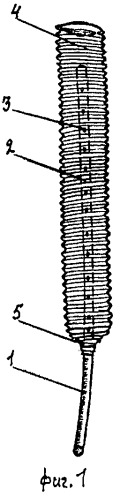
фиг.1 - общий вид устройства для санации гнойной раны и полости;
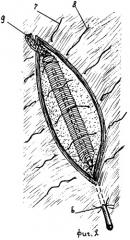
фиг.2 - схема установки дренажа в полость раны;
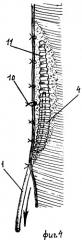
фиг.3 - расположение устройства в полости раны в рабочем положении, вид сбоку;
фиг.4 - вид дренажа после подтягивания гладкоствольного сегмента.
Устройство для санации гнойных ран и полостей выполнено (Фиг.1) в виде полимерной гладкостенной трубки 1 с наличием на одном конце 2 боковых отверстий 3. Трубка 1 своим перфорированным концом 2 размещена внутри гофрированного эластичного чехла 4, контактирующего с раневой поверхностью, выполненного из неактивного синтетического материала, например из крупноячеистого лавсана, образуя таким образом рабочую часть устройства. Один конец чехла 4 фиксирован на границе 5 между рабочей частью и отводящим раневое отделяемое концом 1. Устройство представляет собой единую дренажную комбинируемую систему, составляющие которой взаимообусловлены и подчинены одной цели - действенное влияние на ускоренное и беспрепятственное удаление раневого содержимого.
Устройство и способ санации осуществляют следующим образом.
Устройство для санации, в исходном состоянии после стерилизации, рабочей частью дренажной трубки 2 устанавливают в дренируемой полости. Проксимальный отдел отводящей трубки 1 через контрапертуру строго в нижнем полюсе полости (Фиг.2) выводят наружу до места 5 фиксации и прикрепляют к коже, например лейкопластырем или с помощью шва 6. Важное значение после установки дренажного устройства в самой отлогой части полости и выведения его в нисходящем направлении придают нахождению больного, которому предлагают принимать наиболее выгодное для оттока гноя постуральное положение. В верхнем полюсе полости между крайними предварительно наложенными провизорными швами 7 и 8 рыхло вводят пропитанный 30-50% водным раствором гидрохлорида ксимедона марлевый тампон 9 с частичным размещением его в просвете в торцовой части чехла 4, что придает дренажу непрерывность. Швы 7, 8 и остальные последовательно завязывают 10, тесно сближая края раны, следя за тем, чтобы не было удавливания чехла 4 рабочей части устройства и марлевого тампона 9 (Фиг.3). Полость через отводящий конец 1 устройства заполняют 30-50% водным раствором гидрохлорида ксимедона. При этом дренируемая полость расправляется, ее стенки не закрывают отверстий в чехле 4, что обусловлено его гофрировкой. Затем в просвет трубки 2 рабочей части устройства вводят ультразвуковой излучатель и производят внутриполостное воздействие озвучиванием в среднем в течение 4-10 мин, эвакуируя раствор из полости через отводящий конец 1 устройства вакуум-отсосом и заполняя ее свежим. Ультразвуковую кавитацию осуществляют с помощью отечественной установки УРСК-7Н. Во время процедуры излучающая поверхность волновода, диаметр которого 6 мм, не касается поверхности раны, что гарантирует ее неповреждение.
Озвучивание проводят с резонансной частотой 26,5 кГц при амплитуде колебаний конца рабочего инструмента 55-60 мкм. Экспозиция ультразвуковой кавитации зависит от объема полости и ее состояния и находится в пределах от 2,5 до 10 мин. На рану накладывают асептическую марлевую повязку с выведением отводящего конца 1 поверх нее с закрытием стерильной салфеткой. Эту процедуру повторяют каждые 6-8 ч (в первые трое суток) с постепенным увеличением времени до 12 ч в течение всего срока дренирования, который обычно составлял несколько суток. Как правило, на 3-и сутки (все это время дренирующая функция марлевого тампона 9 сохранялась и была наиболее выраженной в первые 48 ч) удаляют марлевый дренаж 9 с подтягиванием отводящего конца 1 через контрапертуру. При этом происходит расправление гофр дистальной части чехла 4 с уменьшением ее диаметра и расширение ячеек чехла 4, что позволяло поддерживать и пролонгировать основную функцию коллектора устройства, что обусловлено свободным прохождением раневого экссудата. Во время лечения периодически синхронно вместе с озвучиванием подтягивают трубку 1 до полного извлечения устройства из полости.
Критериями оценки эффективности ультразвуковой кавитации в комплексной терапии служили улучшение общего статуса больного, нормализация температуры тела, уменьшение интоксикации, нормализация сна, прекращение выделения раневого гнойного экссудата и получение чистого промывного раствора при аспирации, исчезновение признаков воспаления, получение отрицательного бактериологического исследования скудного отделяемого. При этом уменьшалось и количество промываемого раствора, указывающее на уменьшение объема раневой полости.
Возникающие в жидкости под воздействием ультразвука такие известные эффекты, как акустические потоки, кавитация, традиционное и звуковое давление отмывают стенки чехла 4 и дренируемой полости с последующим эмульгированием раневого отделяемого, что обеспечивает интенсивную санацию гнойной раны или полости. Кроме этого, констатирован качественно новый неизвестный эффект - усиление интенсивности и удлинение времени функционирования марлевого тампона 9 и дренажного устройства за счет увеличения капиллярных или поверхностных сил. Последнее подтверждают проведенные экспериментальные исследования in vitro с раствором эозина 1:1000 по методике Ю.Ф.Кабатова и П.Е.Крендаля (Медицинское товароведение. -М.: Медгиз, 1984. - С.69-70) без (контроль) и с ультразвуковой обработкой (опыт) марлевой полоски. По сравнению с контролем в опыте раствор поднимался от уровня жидкости значительно быстрее и составил 10 см в течение 40 мин (в контроле соответственно 10 см за 1 час).
Предложенный способ использован в лечении 14 больных преимущественно с гнойными заболеваниями и ранами мягких тканей конечностей в первой фазе (гидратации) воспаления. У больных наблюдалось сокращение сроков лечения на 7-9 дней по сравнению с больными, леченными традиционными методами. Каких-либо осложнений не отмечалось. Наибольший лечебный эффект отмечен у лиц с наличием синегнойной инфекции.
ПРИМЕР. Больной С., 57 лет, поступил в хирургическое отделение с рваной раной правого бедра через 20 дней после получения дорожной травмы. Повязка окрашена в синий цвет с выраженным запахом пряного сена. В паравульнарной зоне кожа мацерирована, воспалена. Глубокая мышечная рана 18×10 см покрыта вялыми грануляциями с фибринозно-гнойным налетом. Из сопутствующих заболеваний сахарный диабет II типа в стадии субкомпенсации. Назначена комплексная общепринятая терапия. На 5-е сутки после госпитализации под наркозом произведена поздняя вторичная хирургическая обработка раны с дренированием по описанной методике и ушиванием ее краев до дренажей. Осуществлялось интра- и послеоперационное внутридренажное озвучивание ультразвуком раневой полости по предложенному способу. На 3-и сутки удален марлевый тампон, а на 7-е - дренажное устройство. Рана зажила по типу первичного натяжения. Домой выписан на 14-й день после операции.
В итоге можно считать, что предложенное средство, дренажное устройство, способ лечения гнойных ран и полостей имеет значительные преимущества перед прототипом, выражающиеся в следующем:
- 30-50% раствор гидрохлорида ксимедона обладает не только большим дегидратическим действием, но и оказывает антисептическое и стимулирующее влияние на процессы физиологической регенерации и репарации тканей;
- дренажное устройство не вызывает сдавление контактирующих тканей, принимает форму соответственно конфигурации дренируемой полости, длительно сохраняет свою основную функцию, что обусловлено его конструктивными особенностями;
- установка трубчатого дренажа в нисходящем направлении в нижней точке дренируемой полости в качестве пассивного коллектора, а в верхней (в положении лежа) марлевого тампона в восходящем направлении, используя принцип "фитиля", научно обосновано. При таком расположении дренажей обеспечивается пассивный отток гноя по принципу силы его тяжести (гравитации) и капиллярности;
- фракционное промывание полости в сочетании с ультразвуковой кавитацией не только оказывает антибактериальное действие, но и в значительной степени активизирует отток раневого содержимого через трубчатый дренаж, а также значительно повышает капиллярные силы марлевого тампона;
- новый подход к научно обоснованной технологии пассивного дренирования с использованием оригинальных медикаментозных и технических средств позволяет ускорить санацию гнойных ран и полостей, повысить эффективность их лечения с исключением осложнений, связанных с применением дренажей;
- на основании собственного опыта, в целом предложенная и разработанная новая оригинальная комбинированная технология пассивной санации наглухо ушитых гнойных ран и полостей после хирургической обработки проста в реализации, доступна, не требует дополнительных технических приспособлений, может быть применена в условиях любого стационара и по хорошим итогам ее клинической апробации может быть рекомендована для внедрения в широкую медицинскую практику.
1. Средство для капиллярного дренирования гнойных ран и полостей, заключающееся в том, что оно выполнено в форме марлевых тампонов, смоченных 30-50% водным раствором гидрохлорида ксимедона.
2. Устройство для дренирования гнойных ран и полостей, содержащее дренажную трубку, заключенную в чехол, отличающееся тем, что рабочая его часть выполнена перфорированной, а чехол выполнен гофрированным как чехол - юбка из крупноячеистого биологически инертного материала, например лавсана.
3. Способ для дренирования гнойных ран и полостей, отличающийся тем, что тампон вводят рыхло в виде полос из редкой марли в самой верхней части раневой полости до соединения с трубчатой частью дренажа и выводят его в восходящем направлении.
4. Способ по п.3, отличающийся тем, что производят во время и послеоперационную внутридренажную фракционную ультразвуковую обработку с последующей аспирацией 30-50% водным раствором гидрохлорида ксимедона.
5. Способ по п.3, отличающийся тем, что производят дискретное удаление дренажного устройства с одновременным промыванием 30-50% раствором гидрохлорида ксимедона и обработкой полости ультразвуком.