Способ тонкокишечной гастропластики после гастрэктомии
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии, может быть использовано для лечения рака желудка. Пересекают первую петлю тощей кишки. Накладывают энтеродуоденоанастомоз. Анастомозируют пересеченную тощую кишку в бок отводящего от пищеводно-кишечного анастомоза колена кишки. При этом с двенадцатиперстной кишкой анастомозируют отводящий конец пересеченной тощей кишки. Фиксируют культю пищевода в пищеводном отверстии диафрагмы. Делают окно в брыжейке, анастомозированной с двенадцатиперстной кишкой петли. Через окно проводят культю пищевода. Фиксируют петлю кишки к диафрагме. Сшивают стенку культи пищевода и прилежащую к ней стенку кишечной петли. Прилежащие друг к другу стенки кишки и пищевода сшивают серозно-мышечно-подслизистыми швами. Наружные края кишечной раны сшивают однорядным серозно-мышечно-подслизистым швом. Отводящее колено петли тощей кишки укладывают по ходу двенадцатиперстной кишки и фиксируют. Вскрывают просвет петли кишки вокруг культи пищевода. Способ позволяет снизить частоту несостоятельности пищеводно-кишечного анастомоза, уменьшить частоту постгастрэктомических синдромов. 11 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано, преимущественно, для лечения рака желудка.
Рак желудка в настоящее время является одним из наиболее распространенных онкологических заболеваний. Ведущим способом лечения его остается хирургическое вмешательство, при этом одной из основных операций в арсенале хирургического лечения рака желудка является гастрэктомия, которая составляет до 70% всех радикальных операций при данных опухолях. Данные операции относятся к тяжелым травматическим хирургическим вмешательствам и сопровождаются высокой послеоперационной летальностью, основной причиной которой является несостоятельность пищеводных анастомозов. В отдаленном послеоперационном периоде после гастрэктомии состояние больных усугубляется развитием рефлюкс-эзофагита, демпинг-синдрома, агастральной астении, нарушениями гомеостаза, ведущими к значительному снижению качества жизни оперированных пациентов, в связи с чем, кроме высокой степени надежности, анастомоз должен обладать высокой функциональной активностью и обеспечивать удовлетворительное качество жизни. Учитывая тот факт что ежегодно в нашей стране выявляется около 50 тысяч случаев заболевания раком желудка и около половины этих больных подвергаются оперативному лечению, исследования, направленные на повышение надежности и функциональности пищеводно-кишечного анастомоза, а также разработку наиболее физиологически обоснованной схемы восстановления пищеварительного тракта, сохраняют свою высокую актуальность.
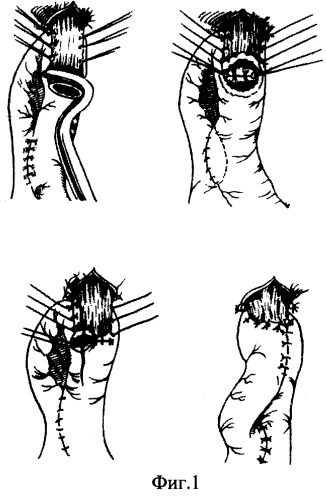
Известен способ пищеводно-кишечного анастомоза по Hilarovitz на длинной петле тонкой кишки с межкишечным анастомозом (А.А.Шалимов, В.Ф.Саенко. Хирургия желудка и двенадцатиперстной кишки. - Киев, Здоров'я. -1972) (фиг.1). При этой методике сшивают приводящее и отводящее колена тонкой кишки, проведенной в верхний этаж брюшной полости через разрез в бессосудистой части брыжейки поперечной ободочной кишки. Пищевод укладывают на отводящую петлю и накладывают анастомоз конец в бок двухрядным швом. Приводящим коленом укрывают анастомоз и сшивают его с отводящим. Между приводящей и отводящей петлями кишки накладывают энтеро-энтероанастомоз, который фиксируют отдельными серозно-серозными швами к краям разреза брыжейки поперечной ободочной кишки.
Способ имеет существенные недостатки. При данном способе отмечается высокая частота несостоятельности пищеводно-кишечного анастомоза, которая наблюдается даже на современном этапе развития хирургии в 4-18% случаев (McCulloch, 1994; Bonenkamp et al, 1995), приводя к высокой послеоперационной летальности. У значительной части больных при данной методике возникает рефлюкс-эзофагит, что связано с отсутствием клапанной антирефлюксной функции анастомоза. На стыке двух функционально разных органов возникает фиброзное кольцо, свободно пропускающее пищевые массы в обоих направлениях. Возникает ретроградное поступление содержимого тонкой кишки в результате антиперистальтики, спазма, изменения положения пищеводно-кишечного соустья ("затягивание" анастомоза выше диафрагмы в средостение). Регургитация является основной причиной развития рефлюкс-эзофагита, возникающего почти у 80% оперированных больных и приводящего к значительному ухудшению качества жизни и инвалидизации оперированных больных. При данном способе восстановления непрерывности пищеварительного тракта выключается из пасажа пищи двенадцатиперстная кишка, что является одной из главных причин развития тяжелых функциональных постгастрэктомических синдромов.
Известен способ тонкокишечной гастропластики, предложенный В.И.Оноприевым (В.И.Оноприев. Концепетлевой анастомоз после гастрэктомии и правосторонней гемиколэктомии. - Дисс....докт. мед. наук. - Ставрополь, 1976. -423 с.-с.84) и принятый нами за прототип. Сущность способа представлена на фиг.2. Производят гастрэктомию. Ушивают культю двенадцатиперстной кишки. Формируют концево-петлевой эзофагоэнтероанастомоз. На приводящем колене петли концево-петлевого пищеводно-кишечного анастомоза при помощи лавсановой лигатуры и укрывающих ее нескольких серозно-мышечных швов создают "заглушку", перекрывающую просвет кишки. Ниже "заглушки" накладывают межкишечный анастомоз.
Недостатки: применяемая автором конструкция с формированием на приводящей петле пищеводно-кишечного анастомоза "заглушки" несет в себе опасность некроза стенки кишки в месте наложения лавсановой лигатуры. В последующем происходит реканализация приводящих отделов, это приводит к развитию синдрома приводящей петли, а из-за постоянного присутствия желчи в области пищеводно-кишечного анастомоза, так как желчь циркулирует по сформировавшемуся "порочному кругу", развивается рефлюкс-эзофагит. Выключение двенадцатиперстной кишки из пассажа пищи закономерно приводит к развитию функциональных постгастрэктомических расстройств, так как она выполняет не только пищеварительную функцию, но и является сложнейшим рецепторным и гормональным отделом, регулирующим процессы пищеварения.
Задачами предлагаемого способа являются:
1. Улучшение непосредственных результатов гастрэктомии при раке желудка путем снижения частоты несостоятельности пищеводно-кишечного анастомоза.
2. Улучшение качества жизни больных после гастрэктомии за счет уменьшения частоты и тяжести постгастрэктомических патологических синдромов.
Сущность предлагаемого способа заключается в том, что после гастрэктомии производят тонкокишечную гастропластику путем формирования концево-петлевого пищеводно-кишечного анастомоза, мобилизации и пересечения первой петли тощей кишки, накладывания энтеродуоденоанастомоза, включая в пассаж ДПК, формирования на этой же петле пищеводно-кишечного анастомоза концево-петлевой конструкции и формирования еюно-еюноанастомоза конец в бок.
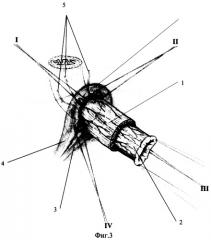
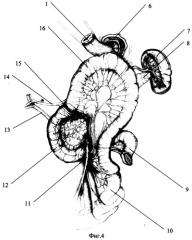
Для наглядности осуществление способа иллюстрировано на фиг.3 -11, цифровые обозначения на рисунках:
1. -культя пищевода;
2. -широко обнаженный подслизистый слой пищевода;
3. -левая ножка диафрагмы;
4. -правая ножка диафрагмы;
5. -сосуды, питающие культю пищевода;
6. -передняя полуокружность пищеводного отверстия диафрагмы;
7. -селезенка;
8. -поджелудочная железа;
9. -начальный отдел тощей кишки;
10. -отводящая петля тощей кишки;
11. -верхняя брыжеечная артерия;
12. -двенадцатиперстная кишка;
13. -гепатикохоледох;
14. -общая печеночная артерия;
15. -энтеродуоденоанастомоз;
16. -петля тощей кишки, анастомозированная с ДПК;
17. -селезеночная артерия;
18. -окно в брыжейке петли тощей кишки;
19. -культя перевязанной левой желудочной артерии;
20. -чревный ствол;
21. -швы первого ряда концево-петлевого эзофагоэнтероанастомоза;
22. -швы второго ряда, формирующие из стенки петли кишки мышечный жом на культе пищевода;
23. -линия прецизионных серозно-мышечно-подслизистых швов, адаптирующих подслизистые слои пищевода и кишки;
24. -внутренние края кишечной раны после вскрытия просвета петли тощей кишки;
25. -наружные края кишечной раны после вскрытия просвета петли тощей кишки;
26. -линия серозно-мышечно-подслизистых швов анастомоза;
27. -серозно-мышечно-подслизистые швы передней стенки анастомоза;
28. -концево-боковой энтероэнтероанастомоз;
I, II, III, IV -8-образные лавсановые швы-связки.
Способ осуществляют следующим образом.
Выполняют расширенную верхнюю срединную лапаротомию с пересечением и вывихиванием левой реберной дуги и коррекцией раневой апертуры ранорасширителями Сигала-Кабанова. При интраоперационном исследовании определяют объем операции. При наличии соответствующих показаний выполняют гастрэктомию по общим онкологическим принципам. Выполняют расширенную лимфаденэктомию в объеме D2, а при наличии показаний (метастазирование в лимфоузлы n1 и n2) объем лимфодиссекции расширяют до степени D3.
Культю пищевода фиксируют в пищеводном отверстии диафрагмы 4-мя лавсановыми 8-образными швами (фиг.3 - I, II, III, IV). В швы захватывают края пищеводного отверстия диафрагмы и диафрагмальные ножки за их соединительно-тканные футляры, пищевод берут в шов не за мышечный слой, который легко прорезывается и рвется, а за параэзофагеальную клетчатку и сосудисто-нервные пучки, входящие в стенку пищевода. Первый шов располагают на 3-х часах воображаемого циферблата, второй - на 6 часах, причем последним прошивают обе ножки диафрагмы, и при подтягивании его происходит сближение ножек, третий - на 9 часах, и четвертый - на 12 часах по циферблату (фиг.3 - 1, 2, 3, 4, 5). Концы нитей не срезают, а берут на зажимы. Таким образом, вокруг культи пищевода, выше предполагаемого анастомоза, из ножек диафрагмы создают мышечный жом, являющийся фундаментом пищеводно-кишечного арефлюксного анастомоза.
Дистальнее дуоденоеюнального перехода, в месте наибольшей мобильности брыжейки тощей кишки, обычно на уровне 2-3 мезентериальных артерий, на расстоянии 15-25 см от связки Трейтца, пересекают тонкую кишку с мобилизацией аркадных сосудов по линии резекции. Ангиоархитектонику исследуют с использованием трансиллюминации. Для увеличения мобильности взятой петли кишки дополнительно пересекают с прошиванием радиальный сосуд второго порядка.
В правой половине брыжейки ободочной кишки, в месте пересечения с вертикальной ветвью двенадцатиперстной кишки, создают широкое "окно". "Окно" в брыжейке поперечно-ободочной кишки делается у самого ее прикрепления слева на уровне начала тощей кишки. Затем над Трейцевой связкой поперечно рассекается нижний брюшинный листок брыжейки, а верхний вскрывается по линии перехода брюшины с поджелудочной железы. Тупо отслаивается корень брыжейки по линии рассечения брюшины от задней брюшной стенки впереди поджелудочной железы. В верхний этаж брюшной полости проводят дистальный конец пересеченной тощей кишки. Петлю тощей кишки укладывают антиперистальтически, при этом брыжейка располагается с медиальной стороны.
Формируют концево-концевой еюно-дуоденоанастомоз однорядным серозно-мышечно-подслизистым швом мононитью (фиг.4 - 6, 7, 8, 9, 10, 11, 12, 13, 14, 15, 16). Шов накладывается узлами наружу, для формирования анастомоза предпочтительно использование рассасывающейся монофиламентной нити (PDS 4/0-5/0).
Следующим этапом формируют пищеводно-кишечный анастомоз концево-петлевой конструкции. Петлю тощей кишки, анастомозированную с ДПК, примеривают к культе пищевода таким образом, чтобы свободно, без натяжения, сформировать концево-петлевой эзофагоэнтероанастомоз. Между прямыми сосудами брыжейки анастомозированной с ДИК петли делают "окно" (18), по размерам соответствующее диаметру культи пищевода.
Концы нитей швов, фиксирующих стенки пищевода к диафрагме (I, II, III, IV), проводят через края брыжеечного "окна" в бессосудистых зонах (фиг.5 - 17, 18, 19, 20). Если промежуток между сосудами узкий и трудно захватить край брыжеечного окна, то швы проводят через соседние межсосудистые промежутки, но строго с таким расчетом, чтобы при затягивании этих швов не сдавились питающие кишку сосуды. Культю пищевода проводят через брыжеечное окно (18), швы (I, II, III, IV) затягивают (не туго, только до соприкосновения тканей), в результате чего петля кишки фиксируется за брыжейку к диафрагме (фиг.6). Стенку культи пищевода и прилегающую к ней стенку кишечной петли сшивают между собой первым рядом швов (21) (фиг.7), состоящим из 4-6 узловых швов, вовлекающих пищевод, кишку и брыжейку кишки так, чтобы ее брюшина плотно прилегала к стенкам пищевода. Несколькими серо-серозными швами, захватывающими и брюшину брыжейки, сшивают между собой оба колена петли кишки. На 1,5-2,0 см выше первого ряда швов накладывают второй ряд узловых швов (22), адаптирующих мышечный слой культи пищевода и серозный слой петли кишки (фиг.8). Таким образом, выше зоны соустья формируют мышечный жом из петли тощей кишки на культе пищевода. Отступя на 1 см от линии швов второго ряда, вскрывают просвет петли тощей кишки дугообразно вокруг культи пищевода (фиг.9 - 24, 25). Сшитые между собой параллельно колена кишечной петли вскрывают на протяжении не более чем 1 см. Тесно прилежащие друг к другу по кругу стенки кишки и пищевода адаптируют серозно-мышечно-подслизистыми швами (23) открытым способом (фиг.10 - 26, 27), предпочтительно использовать рассасывающийся монолитный шовный материал на атравматических иглах (PDS 4/0-5/0). Прилежащие друг к другу стенки петли кишки (ниже стыка трех стенок) сшивают между собой (на протяжении не более 1 см, т.е. не создавая большой резервуар). Наружные края кишечной раны сшивают однорядным серозно-мышечно-подслизистым швом (27) (фиг.10).
Отводящее колено петли тощей кишки (10) укладывают по ходу приводящего колена (9), вертикальной ветви ДНК и ее горизонтальной ветви. Под толстокишечной брыжейкой отводящее колено петли тощей кишки укладывают горизонтально до связки Трейтца. Таким образом, ход отводящего колена максимально повторяет ход двенадцатиперстной кишки. Узловыми швами в околобрыжеечной зоне фиксируют отводящую кишку (справа) и начальный отдел пересеченной тощей кишки. Формируют концево-боковой еюно-еюноанастомоз (28) однорядным швом рассасывающейся мононитью (фиг.11).
Способ апробирован на 57 больных.
Больная Л-а Г.М., 55 лет, поступила в отделение хирургии желудка РЦФХГ 13.10.2001 г. с жалобами на периодические боли в эпигастральной области, общую слабость, снижение аппетита, похудение на 5 кг в течение 2-х месяцев. Указанные жалобы появились примерно за 4 месяца до госпитализации. При оследовании в клинике: эндоскопическая картина экзофитной опухоли в средней трети тела желудка по передней стенке с переходом на малую кривизну и заднюю стенку. Биопсия: ПГИ - аденокарцинома умеренной степени дифференцировки. Рентгеноскопия и -графия желудка соответствует раку тела желудка. По результатам рентгенографии органов грудной клетки и ультразвукового исследования органов брюшной полости и забрюшинного пространства данных за диссеминацию опухолевого процесса не получено. 17.10.01 г. больная в плановом порядке оперирована. Расширенная верхнесрединная лапаротомия с аппаратной коррекцией раневой апертуры ранорасширителями Сигала-Кабанова. Интраоперационно выявлена опухоль средней трети тела желудка с локализацией по малой кривизне и распространением на переднюю и заднюю стенки желудка, прорастающая до серозной оболочки, без прорастания на окружающие органы. Лимфатические узлы зон регионарного метастазирования визуально не изменены. Учитывая данные интраоперационного исследования, решено выполнить гастрэктомию и расширенную лимфаденэктомию в объеме D2. Произведена мобилизация желудка по большой и малой кривизне. Выполнена прецизионная лимфодиссекция D2. Препарат удален. Дистальнее дуоденоеюнального перехода, в месте наибольшей мобильности брыжейки тощей кишки, на уровне 2 мезентериальной артерии, на расстоянии 15 см от связки Трейтца, пересечена тонкая кишка с мобилизацией аркадных сосудов по линии резекции. В правой половине брыжейки ободочной кишки, в месте пересечения с вертикальной ветвью двенадцатиперстной кишки, создано широкое "окно". В верхний этаж брюшной полости проведен дистальный конец пересеченной тощей кишки, петля уложена антиперистальтически. Сформирован концево-концевой еюно-дуоденоанастомоз однорядным серозно-мышечно-подслизистым швом рассасывающейся мононитью PDS 5/0. Культя пищевода фиксирована в пищеводном отверстии диафрагмы 4-мя лавсановыми 8-образными швами, сформирован пищеводно-кишечный анастомоз концево-петлевой конструкции.
Отводящее колено петли тощей кишки уложено по ходу приводящего колена, вертикальной ветви ДПК и ее горизонтальной ветви до связки Трейтца, фиксировано серо-серозными швами. Сформирован концево-боковой еюно-еюноанастомоз однорядным швом. Дренирование брюшной полости, послойное ушивание раны брюшной стенки. Послеоперационный период протекал без осложнений. Дренажи удалены на 6 сутки. На 10 сутки зонд удален, разрешен прием жидкости через рот, с 12 суток разрешено питание жидкой пищей. Заживление раны первичным натяжением. Выписана в удовлетворительном состоянии на 14-е сутки после операции. ПГИ удаленного препарата - аденокарцинома умеренной степени дифференцировки с инвазией до серозного слоя. Метастазов в лимфоузлах не обнаружено. Диагноз после операции - Рак тела желудка, Т3N0М0G2, III стадия, после хирургического лечения. В последующем больной проведен курс адъювантной полихимиотерапии (5-фторурацил 500 мг/м2, лейковорин 20 мг/м, 4 цикла). Оследована через 1 год. Жалоб не предъявляла, особой диеты не придерживалась, работала по специальности, результат операции оценивает как хороший. Эндоскопических признаков рецидива заболевания и рефлюкс-эзофагита нет. Пищеводно-кишечный анастомоз смыкается, при этом свободно проходим. Рентгенологически проходимость анастомоза свободная, эвакуация через него порционного характера, регургитации контрастной взвеси в положении Тренделенбурга не отмечается. Больная осмотрена еще через 7 месяцев, состояние удовлетворительное, данных за прогрессирование и рецидив опухоли не обнаружено.
Использование способа позволяет добиться улучшения ближайших и отдаленных функциональных результатов хирургического лечения больных раком желудка.
Способ тонкокишечной гастропластики после гастрэктомии, включающий мобилизацию и пересечение первой петли тощей кишки, наложение энтеродуоденоанастомоза, анастомозирование пересеченной тощей кишки в бок отводящего от пищеводно-кишечного анастомоза колена кишки, отличающийся тем, что с двенадцатиперстной кишкой анастомозируют отводящий конец пересеченной тощей кишки, фиксируют культю пищевода в пищеводном отверстии диафрагмы четырьмя лавсановыми 8-образными швами, делают "окно" между прямыми сосудами брыжейки анастомозированной с двенадцатиперстной кишкой петли, через которое проводят культю пищевода, проводят концы нитей, фиксирующих пищевод, через края брыжеечного "окна" и фиксируют петлю кишки за брыжейку к диафрагме, сшивают стенку культи пищевода и прилежащую к ней стенку кишечной петли, дугообразно вскрывают просвет петли кишки вокруг культи пищевода, прилежащие друг к другу по кругу стенки кишки и пищевода сшивают серозно-мышечно-подслизистыми швами открытым способом, наружные края кишечной раны сшивают однорядным серозно-мышечно-подслизистым швом, отводящее колено петли тощей кишки укладывают по ходу двенадцатиперстной кишки таким образом, что она повторяет ход последней и фиксируют ее.