Способ оценки и прогнозирования инфекционного риска гнойно-септических осложнений после кесарева сечения
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к акушерству, и может быть использовано для оценки и прогнозирования инфекционного риска гнойно-септических осложнений после кесарева сечения. Индивидуально у каждой пациентки перед кесаревым сечением оценивают в баллах: анамнез и показатели данных лабораторных исследований, ультразвуковые признаки внутриутробного инфицирования по степени их выраженности, динамику нарастания реологических нарушений в системе мать-плацента-плод инфекционного генеза по допплерометрии, изменения иммунологического гомеостаза, ранжирование по степени тяжести интранатальных факторов осложнений родового акта. Затем оценивают сумму баллов, при этом сумма баллов 4 и менее отражает минимальную степень риска, сумма 5-8 баллов - среднюю степень риска, сумма более 9 баллов расценивается как высокая. Способ позволяет повысить эффективность прогнозирования гнойно-септических осложнений после кесарева сечения, что необходимо для дальнейшего выбора соответственно степени риска, варианта безопасного абдоминального родоразрешения и тактику оптимального ведения послеоперационного периода. 1 табл.
Реферат
Изобретение относится к медицине, а именно к акушерству.
Известен способ оценки степени риска инфекционных осложнений после кесарева сечения, заключающийся в выделении 5 степеней инфекционного риска (Мареева Л.С. "Рациональная хирургическая тактика при кесаревом сечении в зависимости от степени инфекционного риска" // Сб. науч.трудов МОНИИАГа. - М., - 1983, - с.18-21. Мареева Л.С. "Доклиническая диагностика инфекционных осложнений после кесарева сечения" // Мат. XIV Всесоюзного съезда акуш. и гин. - М., - 1983. - с.528-529. "Хирургические аспекты абдоминального родаразрешения" Методические рекомендации МЗРФ / В.И.Краснопольский, И.И.Левашова, Л.С.Мареева и др. - М. - 1993. - С.16). Авторы предлагают выделять 5 спеней риска по развитию гнойно-септических осложнений после кесарева сечения в зависимости от наличия или отсутствия очагов инфекции в экстрагенитальных и половых органах, клинического их состояния с учетом длительности родов и безводного промежутка перед оперативным родоразрешением.
Этот способ взят за прототип.
Недостатком известного способа является: отсутствие индивидуального подхода, не учитываются лабораторные показатели и показатели гомеостаза беременных накануне родоразрешения, не оценивается стадия и степень обострения выявленных инфекционных очагов.
Задача изобретения: Повышение эффективности и индивидуализация прогнозирования степени инфекционного риска после кесарева сечения.
Поставленная задача достигается:
1. Балльной оценкой анамнестических данных
2. Учетом и оценкой в баллах основных информативных лабораторных показателей.
3. Выявлением ультразвуковых признаков внутриутробного инфицирования с оценкой в баллах их выраженности (развития).
4. Оценкой в баллах динамики нарастания реологических нарушений в системе мать-плацента-плод по допплерометрии.
5. Балльной оценкой изменений иммунологического гомеостаза.
6. Учетом и ранжированием по степени тяжести интранатальных фкторов осложнений родового акта.
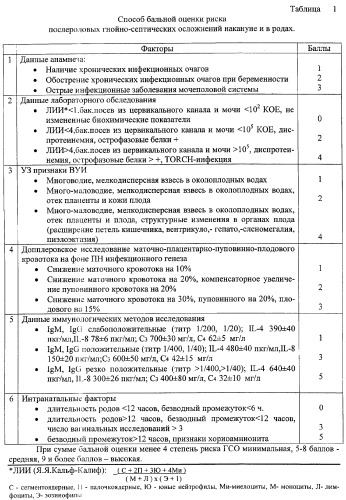
Способ осуществляется следующим образом: у каждой беременной перед операцией кесарева сечения проводится бальный подсчет факторов по 6 наиболее информативным параметрам (таблица №1):
1. Наличие хронических инфекционных очагов оценивается 1 баллом, при их обострении - 2 балла, острые инфекционные заболевания мочеполовой системы - 3 балла.
2. Результаты лабораторного обследования:
- ЛИИ* (Я.Я.Кальф-Калиф: - где С - сегментоядерные, П - палочкоядерные, Ю - юные нейтрофилы, Ми - миелоциты, М - моноциты, Л - лимфоциты, Э - эозинофилы) <1, бак.посев из цервикального канала и мочи <102 КОЕ, не измененные биохимические показатели крови оцениваются в 0 баллов;
- ЛИИ<4, бак.посев из цервикального канала и мочи <105 КОЕ, диспротеинемия, острофазовые белки (+) оцениваются в 2 балла;
- ЛИИ>4, бак.посев из цервикального канала и мочи >105 КОЕ, диспротеимия, острофазовые белки > +, выявленная TORCH-инфекция оцениваются в 4 балла.
3. Выявление при ультразвуковом исследовании многоводия, мелкодисперсной взвеси в околоплодных водах оценивается 1 баллом; много-, маловодия, мелкодисперсной взвеси в околоплодных водах, отека плаценты и кожи плода оцениваются 2 баллами; много-, маловодия, мелкодисперсной взвеси в околоплодных водах, отека плаценты и плода, структурных изменений в органах плода (расширение петель кишечника, вентрикуло-, гепато-, сленомегалия, пиэлоэктазия) оцениваются 4 баллами.
4. Выявление при допплеровском исследовании маточно-плацентарно-пуповинно-плодового кровотока на фоне плацентарной недостаточности инфекционного генеза: снижение маточного кровотока на 10% оценивается 1 баллом; снижение маточного кровотока на 20% и компенсаторного увеличения пуповинного кровотока на 20% оцениваются 2 баллами; снижение маточного кровотока на 30%, пуповинного на 20%, плодового на 15% оценивается 3 баллами.
5. Данные иммунологических методов исследования
- IgM, IgG (специфические) слабоположительные (титр 1/200, 1/20); IL-4 390±40 пкг/мл, IL-8 78±6 пкг/мл; С3 700±30 мг/л, С4 62±5 мг/л оцениваются 1 баллом;
- IgM, IgG (специфические) положительные (титр 1/400, 1/40); IL-4 480±40 пкг/мл, IL-8 150±20 пкг/мл; С3 600±50 мг/л, С4 42±15 мг/л оцениваются 3 баллами;
- IgM, IgG (специфические) резко положительные (титр>1/400,>1/40); IL-4 640±40 пкг/мл, IL-8 300±26 пкг/мл; С3 400±80 мг/л, С4 32±10 мг/л оцениваются 5 баллами.
6. При длительности родов <12 часов, безводного промежутка <6 часов оценка составляет 0 баллов; длительность родов >12 часов и безводного промежутка <12 часов, число вагинальных исследований >3 оцениваются в 3 балла; безводный промежуток >12 часов и наличие клинических признаков хориоамнионита оцениваются в 5 баллов.
При суммарной оценке 4 и менее баллов степень инфекционного риска - низкая; 5-8 баллов - средняя; 9 и более баллов - высокая.
Пример конкретного применения:
Пример №1. Беременная К. 25 лет поступила в родильный дом с жалобами на регулярные схватки в течение 6 часов, околоплодные воды излились при поступлении (0 баллов по табл.1). В анамнезе хронический пиелонефрит в стадии ремиссии (1 балл по табл.1). IgM, IgG на наличие TORCH-инфекции отрицательны. Открытие шейки матки составляло 4 см. Поставлен диагноз: 1-й период 1-х срочных родов, латентная фаза. Чистоягодичное предлежание плода. Раннее излитие околоплодных вод. При УЗИ и допплерометрии признаков внутриутробного инфицирования не выявлено (0 баллов по табл.1). Через 4 часа роды осложнились дискоординацией родовой деятельности, т.о. длительность родов составила 10 часов, безводный промежуток - 4 часа (0 баллов по табл.1). При лабораторном исследовании: Нв 112 г/л, лейкоцитоз 7,4×109, лейкоформула и биохимические показатели без патологических изменений, из влагалища бактериоскопически патогенной флоры не выделено, при бак.посеве мочи выделена E.colli 104 КОЕ, иммунограмма в пределах нормы (2 балла по табл.1). Оценка степени инфекционного риска - низкая (3 балла по оценочной шкале). Учитывая тазовое предлежание плода и осложненное течение родов по сочетанным показаниям, проведено родоразрешение путем кесарева сечения. По ходу операции проведена периоперативная антибиотикопрофилактика. Послеоперационный период протекал без осложнений. Женщина выписана на 9 сутки домой.
Пример №2. Беременная М., 30 лет, первородящая, повторно беременная (в анамнезе 3 беременности замерли на раннем сроке) поступила во второе акушерское отделение по поводу отхождения околоплодных вод 10 часов назад, «незрелой» шейки матки при сроке беременности 36-37 недель (3 балла по табл.1). Женщина состоит в браке, беременность крайне желанная. Имеет хронический тонзиллит и пиелонефрит, обострявшийся на 23-25 неделе беременности, по поводу чего проводилось лечение в урологическом стационаре (2 балла по табл.1). Температура тела 37,6°, в гемограмме лейкоцитоз 11,5×109, нейтрофильный сдвиг формулы влево (10% палочкоядерных, 1% миелоцитов), ЛИИ >4; при бактериологическом исследовании мазка из цервикального канала выделен St.epidermalis 106 КОЕ (4 балла по табл.1). При допплерометрии отмечено снижение маточного кровотока на 20% и компенсаторное увеличение пуповинного кровотока на 20% (2 балла по табл.1). При УЗИ выявлено резко выраженное маловодие, мелкодисперсная взвесь в околоплодных водах (2 балла по табл.1). В иммунограмме выявлены в высоком титре специфические IgG и IgM к токсоплазмозу и цитомегаловирусу (5 баллов по табл.1). Выставлен диагноз: Беременность 36-37 недель. Возрастная первородящая. ОАГА. Преждевременное излитие вод, при «незрелой» шейке матки, критический безводный период. Гипоксия плода на фоне субкомпенсированной плацентарной недостаточности. Хориоамнионит. TORCH-инфекция. Оценка степени инфекционного риска - высокая (18 баллов по оценочной шкале). В экстренном порядке беременная родоразрешена путем экстраперитонеального кесарева сечения. Родилась живая девочка с массой тела 2630 г и ростом 49 см. Бактериологическое исследование интраоперационных мазков из полости матки дал рост эпидермального стафилококка и кишечной палочки 106 КОЕ. После операции проводилась комплексная антибактериальная и иммунокоррегирующая терапия. Кожные швы сняты на 6-е сутки. На 9 сутки женщина с ребенком в удовлетворительном состоянии выписана домой.
Таким образом, индивидуальная бальная оценка инфекционного риска после кесарева сечения позволяет дифференцированно подойти к варианту кесарева сечения и оптимальному ведению послеоперационного периода.
Способ оценки и прогнозирования инфекционного риска гнойно-септических осложнений после кесарева сечения, отличающийся тем, что индивидуально у каждой пациентки перед кесаревым сечением оценивают по таблице 1 в баллах: анамнез и показатели данных лабораторных исследований, ультразвуковые признаки внутриутробного инфицирования по степени их выраженности, динамику нарастания реологических нарушений в системе мать - плацента - плод инфекционного генеза по доплерометрии, изменения иммунологического гомеостаза, ранжирование по степени тяжести интранатальных факторов осложнений родового акта, затем оценивают сумму баллов, при этом сумма баллов 4 и менее отражает минимальную степень риска, сумма 5-8 баллов - среднюю степень риска, сумма более 9 баллов расценивается как высокая.