Способ лечения цмв-инфекции у детей раннего возраста
Иллюстрации
Показать всеИзобретение относится к медицине, к педиатрии и инфекционным болезням, и может быть использовано для лечения ЦМВ-инфекции у детей раннего возраста. Вводят подкожно ронколейкин в дозе 250000 ЕД по схеме: через два дня на третий, курсом четыре инъекции, при необходимости курс повторяют до исчезновения клинических симптомов. Данное изобретение способствует наиболее полной санации организма, за счет подавления репликации вируса в крови; уменьшению и в ряде случаев нивелированию проявлений экстрапирамидного синдрома, уменьшению гепатомегалии, нормализации функции иммунной системы. 8 табл.
Реферат
Изобретение относится к способам терапевтического лечения цитомегаловирусной (ЦМВ) инфекции у детей раннего возраста и может быть использовано в противовирусной и иммунозаместительной терапии с использованием противовирусных и иммуномодулирующих препаратов.
ЦМВ-инфекция характеризуется чрезвычайным многообразием клинических проявлений и однотипной морфологической картиной, специфичность которой определяют своеобразные клетки с включениями, похожими на "совиный глаз" (цитомегалические клетки), лимфогистиоцитарные инфильтраты в органах.
Общепринятой классификации ЦМВ-инфекции на сегодняшний день не существует. Имеется несколько ее вариантов. Наиболее приемлемой для практического врача является классификация, предложенная А.П.Казанцевым и Н.И.Поповой (1980):
| I. врожденная ЦМ | II. приобретенная ЦМ |
| острая форма | латентная форма |
| острая мононуклеозоподобная форма | |
| хроническая форма | |
| генерализованная форма |
Коллективом авторов Ижевской государственной медицинской академии предложена новая классификация [Ожегов А.М. и др., 2000], которая предусматривает:
Локализованная форма в виде сиалоаденита в абсолютном большинстве случаев встречается при постнатальной инфекции. По данным П.А.Самохина (1997), у 4% детей с врожденной цитомегалией наблюдаются локализованные формы инфекции.
Острая врожденная ЦМВ-инфекция. Врожденная ЦМВ-инфекция проявляется в течение 2-3 недель жизни ребенка, при появлении симптомов болезни после 3-й недели жизни можно думать о постнатальном инфицировании. У части детей инфекция сопровождается симптомами эмбриофетопатии и врожденных пороков развития (пороки сердца, подковообразная почка, атрезия внутри - и внепеченочных желчных путей, пахово-мошоночная и пупочная грыжа, деформация ушных раковин, высокое небо и др.), что свидетельствует о врожденной ЦМВ-инфекции.
При моноцитомегаловирусной (МЦМВ)-инфекции, дети рождаются недоношенными (10%) и в состоянии гипоксии с оценкой по шкале Апгар менее 7 баллов (25,8%). В структуре полиорганной патологии у детей ведущее место занимает поражение нервной системы (100%), которое характеризуется формированием гипертензионного (89%), гидроцефального (66%), миатонического (40,4%) синдромов, синдрома двигательных нарушений (36%), судорожного синдрома (46,8%).
У детей с врожденной ЦМВ-инфекцией наблюдаются нервно-психические нарушения в виде задержки речевого развития (68%), негативизма (45%), гипермоторного поведения (41%), гипомоторного поведения (36%), задержки психического развития (32%), эмоциональной лабильности (55%), нарушения сна (59%), синдрома дефицита внимания (27%), аутизма (14%), истероидных реакций (18%), вредных привычек (14%).
Нейросонографическое исследование выявляет усиление пульсации головного мозга (58%), расширение межполушарной щели (54%), гиперэхогенные зоны в таламусе (40%), субэпиндемальные кисты (29%), перивентрикулярную лейкомаляцию (25%), дилятацию III желудочка (25%), дилятацию передних рогов боковых желудочков (32%), расширение сосудистого сплетения (13%), лейкомаляцию в корковом веществе (8%).
Сочетанная патология нервной системы и печени выявляется у 76,6% детей. Гипербилирубининемия в периоде новорожденности развивается у 29,7% детей, при этом желтуха может иметь стойкий характер. Гепатомегалия наблюдается у 59,5% пациентов, диффузные изменения печени по данным ультразвукового исследования органов брюшной полости отмечаются у 55%. При биохимическом исследовании крови выявляется повышение уровня аланиновой и аспарагиновой аминотрансфераз у 27,6% детей. Острая инфекция может протекать под маской гемолитической болезни новорожденного.
Дебют мочевого синдрома при ЦМВ-инфекции в возрасте до 1 месяца отмечается у 17% детей, до трех месяцев жизни - у 45%, до 6 месяцев - у 16%, до 12 месяцев - у 11%, т.е. на первом году у 89% детей прослеживается ранняя манифестация мочевого синдрома. Мочевой синдром преимущественно проявляется лейкоцитурией (87,5%) и оксалурией (37%). У 100% девочек мочевой синдром сопровождается клинической картиной вульвита, вульвовагинита, наличием синехий малых половых губ различной степени.
Клиника острой формы ЦМВ-инфекции характеризуется тяжестью поражения с выраженными симптомами токсикоза, увеличением печени и селезенки, геморрагическим синдромом, поражением нервной системы, изменениями в формуле крови с развитием тромбоцитопении. Дети рождаются с малой массой тела, угнетенными рефлексами, расстройством актов сосания и глотания, часто регистрируются поражения ЧМН, судороги, нижний парапарез.
Анемия развивается у 44,6% детей с ЦМВ-инфекцией. При врожденной репликативной форме ЦМВ-инфекции отмечается истощение запасного депо Fe, о чем свидетельствует снижение уровня сывороточного ферритина крови. При врожденной ЦМВ-инфекции уменьшается транспортный фонд Fe по показателю сывороточного железа.
Все дети с врожденной ЦМВ-инфекцией имеют признаки дисплазии соединительной ткани - переразгибание суставов, плоскостопие, голубые склеры, сандалевидная щель, вирусная девиация мизинца, высокое небо, расширенное переносье, диспластичный рост зубов.
Одним из наиболее частых проявлений врожденной ЦМВ-нфекции является пневмония, которая имеет интерстициальный характер и сопровождается вовлечением мелких бронхов и бронхиол с развитием перибронхита. Цитомегаловирус обладает тропизмом к пневмоцитам второго типа, вызывая нарушение продукции сурфактанта, метаплазию эпителия, синдром дыхательных расстройств и в последующем хронизацию процесса. Симптомы ЦМВ-пневмонии могут выявляться с первых дней или недель жизни в виде кашля, субфебрильной температуры, скудных физикальных данных, одышки. У детей возникают частые респираторные заболевания (29,7%) и бронхообструктивный синдром (20,6%).
Органы желудочно-кишечного тракта являются наиболее уязвимыми барьерами на пути проникновения цитомегаловируса в организм ребенка. При этом чаще всего поражается тонкая кишка, затем толстая, пищевод, двенадцатиперстная кишка и желудок.
Патоморфологически могут иметь место катарально-инфильтративный, продуктивно-атрофический, язвенно-некротический и продуктивно-язвенный процессы.
Поражение желудочно-кишечного тракта проявляется упорным энтероколитом, как правило, с безуспешным лечением традиционными методами, стойким дисбактериозом у 65,9% детей с высевом условно-патогенной флоры. Имеют место тяжелые формы инфекции с развитием инфекционно-токсического шока и синдрома внутрисосудистого диссеминированного свертывания.
Механизм действия противовирусных химиопрепаратов заключается в избирательном подавлении отдельных этапов репродукции вирусов без существенного нарушения жизнедеятельности клеток макроорганизмов. Аномальные нуклеозиды, к которым относятся ацикловир, ганцикловир, валтрекс и фамвир после проникновения в клетки, зараженные вирусом герпеса и активно синтезирующие вирус-специфические ферменты, фосфолизируются под действием вирусных тимидинкиназ до их монофосфатов. В неинфицированных клетках фосфорилирования аномальных аналогов нуклеозидов практически не происходит. Затем клеточные ферменты фосфорилируют монофосафты препаратов до дифосфатов и фармакологически активных трифосфатных производных. Фармакологическая активность трифосфатных производных препаратов обусловлена двумя механизмами: терминацией цепи ДНК и ингибированием вирусной ДНК - полимеразы. ЦМВ не обладает тимидинкиназой, но имеет ген UL97, продукт которого (фосфотрансфераза) ответственен за фосфорилирование ганцикловира до его монофосфата.
В настоящее время накоплен опыт лечения ЦМВ-инфекции препаратами иммуноглобулинового ряда (цилотект, пентаглобин), интерферонами (виферон) и индукторами интерферона (неовир, циклоферон), противовирусными препаратами (валтрекс, ацикловир), гипериммунными препаратами (цитотект).
В комплекс патогенетической терапии ЦМВ-инфекции включают противовирусный препарат Фамвир в дозе 125 мг/сут, 7 дней.
Клинический осмотр после указанной терапии показывает стойкое исчезновение эпипароксизмов, анизокорин, восстановление статиколокомоторных функций. (Машковский М.Д. Лекарственные средства. 4.2. М.,2001 с.239-240, 260, 333). Прототип.
Известна вириоционная цитомегаловирусная вакцина (пат. РФ №2181295, А 61 К 39/12, 39/245), содержащая инактивированную суспензию цитомегаловируса, полиоксидоний, гиалуроновую кислоту и суппозиторную основу (кондитерский жир, парацин, эмульгатор).
Известно использование аминопуриновых противовирусных соединений для лечения и профилактики латентных инфекций, вызванных вирусом герпеса (пат. РФ №2181049, А 61 К 31/521).
Известно использование противовирусных и иммуномодулированных препаратов для лечения рецидивирующих генитальных герпесов (пат. РФ №2179849, А 61 К 31/19, 35/74). Больным назначают валтрекс по 0,5 г 2 раза в сутки или неовир по 250 мг внутримышечно, 10 инъекций, 10 инъекций в два этапа.
Известен противовирусный фармацевтический состав (пат. РФ №2179851, А 61 К 31/522), содержащий в качестве активного вещества ацикловир, в качестве вспомогательных веществ спирт, воду и консервант, а также производные целлюлозы и моно или дисахарид или их смеси.
Известные противовирусные и иммуномоделирующие средства имеют существенные недостатки, а именно:
для некоторых средств характерен довольно узкий спектр противовирусной активности (иногда в пределах одного штамма вирусов);
формирование резистентных штаммов, что сводит на нет эффективность терапии;
интерфероны (ИФН), индукторы ИФН, иммуномодуляторы в силу ряда причин (токсичность, недостаточная эффективность, побочные эфекты) не могут быть использованы для лечения детей раннего возраста.
Технической задачей изобретения является повышение эффективности терапевтического лечения ЦМВ-инфекций у детей раннего возраста и устранение побочных эффектов при использовании противовирусных и иммуномоделирующих средств.
Для решения поставленной задачи предлагается способ лечения ЦМВ-инфекций у детей раннего возраста, включающий клинический осмотр пациентов, клинико-лабораторные обследования пациентов, определение параметров, связанных функциональным действием, а именно параметров иммунодиагностики, иммунного профиля, эндокринного профиля, иммуногенетического профиля, невропатологического профиля, мониторирование за эффектом терапии, использование противовирусных и иммуномоделирующих средств, отличающихся тем, что в качестве противовирусного и иммуномоделирующего средства используют ронколейкин, который вводят подкожно в дозе 25000 ЕД по схеме через два дня на третий курсом четыре инъекции, при необходимости курс повторяют до исчезновения клинических симптомов.
В табл.1 показана оценка иммунологических показателей у детей при назначении фамвира.
В табл.2 показана оценка иммунологических показателей и уровня цитокинов при назначении ронколейкина.
В табл.3 показана оценка синдромов поражения нервной системы у детей, рожденных от матерей с хламидийной и уреаплазменой инфекциями.
В табл.4 показана оценка синдромов поражения нервной системы у детей с максимальной и минимальной индикацией ЦМВ в моче.
В табл.5 показана оценка синдромов поражения нервной системы у детей с TORCH-ассоциированной патологией.
В табл.6 показана гемограмма и иммунологические показатели у детей с TORCH - ассоциированной патологией у детей до одного года.
В табл.7 - то же, у детей старше одного года.
В табл.8 - показатели иммунофенотипирования лимфоцитов у детей с TORCH-ассоциированной патологией.
Ронколейкин - инъекционная лекарственная форма рекомбинантного интерлейкина-2 (ИЛ-2) человека. Отечественный препарат разработан фирмой BIOTEX (директор-академик биотехнической Академии России М.Н Смирнов). Активная субстанция Ронколейкина представлена рекомбинантным дрожжевым ИЛ-2, который является полипептидом и состоит из 133 аминокислот с молекулярным весом 15,4 кДа. Препарат получают методами современной белковой химии из клеток продуцента, которым является рекомбинантный штамм непатогенных пекарских дрожжей вида Saccharomyces cerevisia, в генетический аппарат которого встроен ген человеческого ИЛ-2. В качестве наполнителей использованы додецилсульфат натрия (солюбизатор) и В-маннит (стабилизатор) - (Летягина О.В., Егорова В.Н. "Ронколейкин" - л., 1998, 48с.).
ИЛ-2 продуцируется субпопуляцией Т-лимфоцитов (Тхелперы I) в ответ на антигенную стимуляцию. Синтезированный ИЛ-2 воздействует на Т-лимфоциты, усиливая их пролиферацию и последующий синтез интерлейкина-2. ИЛ-2 направленно влияет на рост, дифференцировку и активизацию Т- и В-лимфоцитов, моноцитов, макрофагов, олигодендроглиальных клеток и эпидермальных клеток Ларгенганса. ИЛ-2 стимулирует цитологическую активность натуральных киллеров и цитотоксических Т-лимфоцитов, представляющих важную роль в противоцитомегаловирусной защите организма.
Расширение спектра лизирующего действия эффекторных клеток обуславливает элиминацию патогенных микроорганизмов и инфицированных клеток. Биологические эффекты ИЛ-2 опосредуются его связыванием со специфическими рецепторами, представленными на различных клеточных мишенях.
Ронколейкин обладает выраженной иммуностимулирующей активностью, направленной на усиление противовирусного, противобактериального и противоопухолевого иммунитета и находит широкое применение в иммунотерапии септических, инфекционных и онкологических заболеваний человека, связанных с иммунодефицитом.
Ронколейкин апробирован в терапии ЦМВ-инфекции у 15 детей в возрасте от 1,2 мес до 1 года. Препарат вводился в дозе 250000 ЕД подкожно, по схеме через два дня на третий, курс составил 4 инъекции. Клинический осмотр пациентов и мониторирование за эффектом терапии выполнены перед лечением, при каждой постановке инъекции, после окончания курса терапии через 1 месяц. Дети осмотрены невропатологом с проведением нейросонографического исследования на УЗИ аппарате "Aloka SSD-1700". Антитела классов IgM, IgG к цитомегаловирусу выявляли иммуноферментным методом (ИФА) с помощью тест-систем фирмы "Вектор-Бест" (г.Новосибирск) на аппарате "StatFax 300+". Индикацию ДНК-цитомегаловируса методом цепной полимеразной реакции (ЦПР) в крови и моче до начала лечения и через 2-4 дня после окончания курса терапии выполняли наборами "АмплиСенс-ЦМВ" (г.Москва) на аппарате "Терцик МС2". Исследование уровня цитокинов в сыворотке крови проводили до начала лечения и через 2-4 дня после курса ронколейкина наборами ООО "Прокон" (г.Санкт-Петербург) на аппарате "StatFax", с определением IL2, IL6, IFNa, IFNγ, TNF.
Иммунологические исследования выполняли до начала лечения и через 2-4 дня после окончания терапии с оценкой поверхностных структур лимфоцитов методом иммунофенотипирования с применением моноклональных антител к фенотипическим маркерам лимфоцитов CD3, CD4, CD8, CD19, CD16/56 - антигенам на проточном цитометре Bekton Dickensen. Уровень иммуноглобулинов IgM, IgG, IgA изучали методом радиальной иммунодиффузии в агаровом геле, предложенный G.Manchihi et al. (1965), содержание циркулирующих иммунных комплексов методом преципитации в растворе полиэтиленгликоля (ПЭГ-6000) по V.Haskova в модификации Ю.А.Гриневич (1981). Результаты оценивали в единицах экстинции. Определение уровня комплектарной активности сыворотки крови проводили методом титрирования по 50% гемолизу эритроцитов барана (Л.С.Резникова, 1967). Результаты оценивали в условных единицах гемолитической активности.
Изучение окислительно-восстановительных процессов нейтрофилов выполняли с помощью реакции восстановления нитросинего тетразолия (А.Н.Маянский, 1981). Для оценки поглотительной и переваривающей фукнции сегментоядерных нейтрофилов использовали метод изучения фагоцитоза по Берману В.М. - Славской Е.М. в модификации Олейниковой Е.А. (Олейникова Е.А., Эберт Л.Я., 1981) с оценкой активности фагоцитоза (АФ), фагоцитарного индекса (ФИ), фагоцитарного числа (ФЧ), завершенности (ЗФ) и эффективности (ЭФ) фагоцитоза.
ЦМВ-инфекция у детей подтверждена определением ДНК-итомегаловируса в крови и/или моче методом ЦПР. Специфические иммуноглобулины М к цитомегаловирусу не выявлены. Специфические анти-ЦМВ IgG до начала терапии были положительными у 60% детей, из них у 55% после окончания лечения IgG стали отрицательными и снижение титра антител в 2-8 раз отмечено у 22% детей. Одновременно наблюдалась отрицательная динамика в виде нарастания титра IgG в 2 раза у 11% детей, отсутствие сдвигов в уровне антител зарегистрировано у 11%, обнаружение позитивного результата анти-ЦМВ IgG после терапии установлено у 13% пациентов при отрицательном результате до начала терапии.
До начала терапии ронколейкином ДНК-ЦМВ в крови методом ЦПР определено у 47% обследованных, в моче - у 73%, в моче и крови одновременно - у 20% детей. После курса терапии ронколейкином наблюдалось подавление репликации вируса и ДНК-ЦМВ в крови методом ЦПР у всех детей (100%). После окончания терапии ронколейкином исчезновение ДНК-ЦМВ в моче методом ЦПР установлено у 27% детей, индикация ДНК-ЦМВ сохранялась без динамики - у 47% и появление позитивного результата после курса лечения прослежено у 7% пациентов.
Клинически после курса иммунотерапии ронколейкином в неврологическом статусе отмечена положительная динамика в виде уменьшения проявлений синдрома пирамидной недостаточности у 67%, миатонического синдрома у 25%, синдрома нервно-рефлекторной возбудимости у 100%, синдрома двигательных нарушений у 70%, синдрома вегето-висцеральных дисфункций у 100%, диссомнии у 100%, улучшение эмоционального тонуса у 100% детей. Положительная динамика по экстрапирамидному синдрому выявлена у 83% детей, из них - нивелирование данного синдрома отмечено у 33% и уменьшение проявлений у 50% детей.
Назначение препарата у ребенка с тяжелой генерализованной формой ЦМВ-инфекции привело к снижению частоты экипароксизмов и восстановлению частоты через 2 недели после окончания терапии, у одного ребенка выявлено стойкое урежение частоты приступов.
Клинически уменьшение гепатомегалии выявлено у 87% детей, спленомегалии у 100%. Анемия 1 степени у 43% детей после окончания терапии сохранялась без динамики.
Контрольную группу по уровню цитокинов составили 17 здоровых детей в возрасте до 1 года.
Иммунофенотипирование лимфоцитов и их субпопуляций у детей с ЦМВ-инфекцией до назначения терапии показало снижение содержания CD19-CD4 - лимфоцитов. В гуморальном звене иммунитета наблюдалось снижение продукции иммуноглобулинов IgA, селективный дефицит IgA≤0,01 г/л отмечен в 27% детей.
После курса терапии ронколейкином выявлено повышение содержания в крови лейкоцитов, нейтрофилов, лимфоцитов, NK-клеток по сравнению с группой здоровых детей. В гуморальном звене иммунитета сохранялось снижение продукции иммуноглобулинов IgA и селективный дефицит IgA≤0,01 г/л - у 33% детей.
Мониторирование уровня IFNa в сыворотке крови детей с ЦМВ-инфекцией, получавших ронколейкин, показало более высокое значение его содержания по сравнению с показателями в группе здоровых детей. Данную закономерность подтверждает увеличение показателей IFNa после применения ронколейкина у 42% детей по сравнению с исходными данными, регистрируемыми у 8% детей (р<0,05).
При использовании непараметрических методов статистики (U-критерий Манна-Уитни) установлено повышение уровня IL-6 через 2-4 дня после окончания лечения ронколейкином (р<0,05). Оценка стартовых показателей цитокинов показала снижение содержания IL-6 у 50% пациентов с генерализованной формой ЦМВ-инфекции до начала иммунотерапии ронколейкином.
После назначения ронколейкина курсом №4 подкожно, с интервалом в 2 дня у 100% детей отмечено восстановление уровня IL-6 до показателей контрольной группы (р<0,02).
Изучение корреляционных взаимосвязей показателей иммунофенотипирования лимфоцитов с уровнем содержания цитокинов при врожденной ЦМВ-инфекции у детей до начала иммунотерапии ронколейкином выявило наличие корреляций между популяцией CD4-оимфоцитов, реализующих Thl-ответ, и IFNγ (r=0,5442, р<0,05), репликацией ДНК-ЦМВ ЦПР мочи и IFNγ (r=-0,7058, р<0,01), CD3-лимфоцитами и продукцией IL-6 (r=-0,5473, р<0,05).
Характеризуя гуморальное звено иммунитета, отмечены кооперативные взаимосвязи между популяцией СД19-клеток и CD3-лимфоцитами (r=0,4967, р<0,05). Об участии IL-2 в антителообразовании косвенно свидетельствует наличие корреляции показателя IL-2 с продукцией IgG (r=0,5566, р<0,05) и IgM (р=0,8598, р<0,001).
Прослежена отчетливая взаимосвязь между уровнем TNF в сыворотке крови больных детей и содержанием специфических IgG к ЦМВ-вирусу (r=0,6722, р<0,01).
После курса иммунотерапии ронколейкином отмечена активация цитотоксических CD8-лимфоцитов у 27% больных, косвенно подтвержденная появлением взаимосвязей CD8 цитоксических лимфоцитов с IFNγ (r=0,5690, р<0,05) и TNF (r=0,5907, р<0,05), что свидетельствует об активации Т-эффекторного звена иммунитета.
Известно, что основными продуцентами IFNγ являются Thl, CD8-цитотоксические лимфоциты и NK-клетки. Введение IL-2 сопровождалось появлением корреляций между IFNα и CD3-лимфоцитами (r=0,5670, р<0,05), IFNα и популяцией CD4-клеток (r=0,6511 р<0,02), основными клетками, продуцирующими IFNα считают макрофаги и В-лимфоциты. Под влиянием ронколейкина увеличивается продукция противовоспалительных цитокинов, в частности IL-6, и появляются новые взаимосвязи между IL-6 и продукцией IgG (r=0,8549, p<0,001), IL-6 и IgM (r=0,8456, p<0,001), маркером раннего неспецифического ответа IFNα и эффекторными клетками.
Клинико-иммунологическую эффективность применения ронколейтина доказывает подавление репликации цитомегаловируса в крови у всех больных, получивших иммунотерапию.
Таким образом, резюмируя результаты клинической апробации препарата ронколейтин в разовой дозе 250000 ЕД (курсовая доза 1 млн. ЕД) у детей раннего возраста с генерализованной формой ЦМВ-инфекции при подкожном назначении с интервалом в 2 дня №4 нами получен у большинства пациентов отличный (20%) и хороший (53%) клинический эффект. При этом следует отметить, что у 27% детей достигнут только удовлетворительный результат.
| Таблица 1.Оценка иммунологических показателей у детей при назначении фамвира (М±m) | ||||
| Показатели | Фамвир (n=10) | |||
| До лечения | После лечения | Р1 | ||
| М±m | М±m | |||
| Лейкоциты | 109л | 8,23±0,91 | 7,6±0,9 | >0,05 |
| Эозинофилы | 109л | 0,54±0,45 | 0,24±0,11 | >0,05 |
| Нейтрофилы | 109л | 2,16±0,43 | 2,28±0,59 | >0,05 |
| Лимфоциты | 109/л | 4,99±0,79 | 4,3±0,69 | >0,05 |
| Моноциты | 109/л | 0,57±0,21 | 0,58±0,39 | >0,05 |
| Т-лимфоциты | 109л | 2,4±0,35 | 2,25±0,29 | >0,05 |
| В-лимфоциты | 109/л | 0,2±0,5 | 0,97±0,44 | >0,05 |
| НСТ | % | 9,6±4,14 | 13,57±5,58 | >0,05 |
| Активность фагоцитоза | 82,0±0,74 | 78,0±2,7 | >0,05 | |
| Фагоцитарное число | 7,9±1,25 | 7,7±0,82 | >0,05 | |
| Фагоцитарный индекс | 5,98±2,14 | 5,47±0,77 | >0,05 | |
| Завершенность фагоцитоза | 0,3±0,03 | 0,3±0,03 | >0,05 | |
| Эффективность фагоцитоза | 174,3±90,8 | 128,7±26,5 | >0,05 | |
| IgG | г/л | 5,26±0,49 | 5,2±0,6 | >0,05 |
| IgM | г/л | 0,64±0,09 | 0,64±0,06 | >0,05 |
| IgA | г/л | 0,4±0,01 | 0,33±0,06 | >0,05 |
| ЦИК | ед.оп.пл. | 24,1±5,69 | 24,4±8,38 | >0,05 |
| С'H50 | ед. | 44,1±2,7 | 49,74±2,19 | >0,05 |
| P1 - достоверность различий показателей до и после лечения. |
| Таблица 2 | |||||||
| Оценка иммунологических показателей и уровня цитокинов при назначении ронколейкина (n=15) | |||||||
| Показатели | Здоровые дети | До лечения | Р1 | После лечения | P2 | Р3 | |
| М | m | М | m | М | m | ||
| Лейкоциты | 109/л | 9,0±0,29 | 9,49±0,9 | >0,05 | 11,15±0,83 | <0,02 | >0,05 |
| Нейтрофилы | 109/л | 2,15±0,14 | 2,38±0,3 | >0,05 | 3,12±0,43 | <0,05 | >0,05 |
| Лимфоциты | 109/л | 6,11±0,2 | 6,92±0,69 | >0,05 | 7,6±0,6 | <0,02 | >0,05 |
| Моноциты | 109/л | 0,46±0,05 | 0,4±0,07 | >0,05 | 0,34±0,06 | >0,05 | >0,05 |
| CD3 | 109/л | 5,02±0,4 | 4,28±0,43 | >0,05 | 4,62±0,41 | >0,05 | >0,05 |
| CD19 | 109/л | 2,26±0,21 | 1,46±0,11 | <0,001 | 1,61±0,18 | <0,05 | >0,05 |
| CD4 | 109/л | 3,6±0,29 | 2,8±0,07 | <0,1 | 3,14±0,29 | >0,05 | >0,05 |
| CD8 | 109/л | 1,32±0,16 | 1,07±0,16 | >0,05 | 1,16±0,12 | >0,05 | >0,05 |
| NK | 109/л | 0,57±0,08 | 1,0±0,23 | >0,05 | 1,00±0,16 | <0,02 | >0,05 |
| HCT | % | 14,0±3,84 | 16,9±2,34 | >0,05 | 16,7±2,13 | >0,05 | >0,05 |
| IgG | г/л | 3,11±0,72 | 4,59±0,49 | >0,05 | 4,06±0,59 | >0,05 | >0,05 |
| IgM | г/л | 0,87±0,24 | 0,93±0,18 | >0,05 | 1,07±0,21 | >0,05 | >0,05 |
| IgA | г/л | 0,52±0,08 | 0,22±0,04 | <0,001 | 0,19±0,02 | <0,001 | >0,05 |
| ЦИК | ед.оп.пл. | 42,2±7,9 | 32,2±16,2 | >0,05 | 37,87±13,3 | >0,05 | >0,05 |
| CH50 | ед. | 54,2±1,9 | 59,59±1,42 | >0,05 | 56,9±1,05 | >0,05 | >0,05 |
| IL2 | пг/мл | 118,8±26,7 | 67,0±20,2 | >0,05 | 114,0±32,3 | >0,05 | >0,05 |
| IL6 | пг/мл | 41,8±13,03 | 56,4±21,5 | >0,05 | 157,2±59,13 | >0,05 | >0,05 |
| IFNα | пг/мл | 0 | 0,33±0,33 | >0,05 | 3,25±1,55 | <0,05 | >0,05 |
| IFNγ | пг/мл | 194,86±25,44 | 183,6±50,9 | >0,05 | 141,17±16,8 | >0,05 | >0,05 |
| TNF | пг/мл | 21,0±5,7 | 60,5±43,3 | >0,05 | 67,67±47,1 | >0,05 | >0,05 |
| P1, P2-достоверность различий показателей в сравнении с группой здоровых детей,Р3 - достоверность различий показателей до и после лечения. |
| Таблица 3Синдромы поражения нервной системы у детей, рожденных от матерей с хламидийной и уреаплазменной инфекциями (%) | |||
| Синдромы | Хламидийная инфекция (n=30) | Уреаплазменная инфекция (n=11) | Р |
| Гипертензионный | 70 | 90 | >0,05 |
| Гидроцефальный | 30 | 63 | <0,05 |
| С-м пирамидной недостаточности | 23 | 63 | <0,02 |
| Миатонической | 30 | 36 | >0,05 |
| С-м двигательных нарушений | 23 | 36 | >0,05 |
| Судорожный | 16,6 | 9 | >0,05 |
| Парез 6 пары ЧМН | 0 | 18 | >0,05 |
| Парез 7 пары ЧМН | 3,3 | 18 | >0,05 |
| Парез 12 пары ЧМН | 3,3 | 0 | >0,05 |
| Задержка статико-локомоторных функций | 26,6 | 0 | <0,001 |
| Задержка психоречевого развития | 16,6 | 0 | <0,02 |
| Р - достоверность различий показателей сравниваемых групп | |||
| Таблица 4Синдромы поражения нервной системы у детей с максимальной и минимальной индикацией ЦМВ в моче (%) | |||
| Степень антигенурии | Р | ||
| Максимальная (n=32) | Минимальная (n=23) | ||
| Гипертензионный | 90,0 | 78,0 | >0,05 |
| Гидроцефальный | 75,0 | 57,0 | >0,05 |
| С-м пирамидной недостаточности | 50,0 | 39,0 | >0,05 |
| Миатонической | 40,6 | 30,4 | >0,05 |
| Внутричерепные кровоизлияния | 44,0 | 13,0 | <0,05 |
| С-м двигательных нарушений | 44,0 | 43,0 | >0,05 |
| Судорожный | 62,5 | 22,0 | <0,001 |
| Поражение черепно-мозговых нервов | 50,0 | 43,4 | >0,05 |
| Парез VI пары | 9,3 | 9,0 | >0,05 |
| Парез VII пары | 19,0 | 17,3 | >0,05 |
| Парез XII пары | 12,5 | 4,3 | >0,05 |
| Задержка статико-локомоторных функций | 40,6 | 22,0 | >0,05 |
| Задержка психоречевого развития | 25,0 | 26,0 | >0,05 |
| Р - достоверность различий показателей сравниваемых групп |
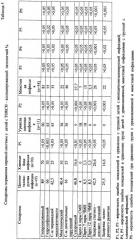
| Таблица 7Гемограмма и иммунологические показатели у детей старше 1 года сравниваемых групп (М±m) | |||||||
| Показатели | Здоровые дети | Максимальная антигенурия (n=8) | Р1 | Минимальная антигенурия (n=13) | P2 | Р3 | |
| М±m | М±m | М±m | |||||
| Лейкоциты | 109/л | 7,57±0,32 | 9,05±1,27 | >0,05 | 8,0±0,86 | >0,05 | >0,05 |
| Эозинофилы | 109/л | 0,3±0,04 | 0,1±0,06 | <0,01 | 0,15±0,05 | <0,02 | >0,05 |
| Нейтрофилы | 109/л | 3,24±0,1 | 2,95±0,39 | >0,05 | 3,08±0,49 | >0,05 | >0,05 |
| Лимфоциты | 109/л | 3,71±0,1 | 5,68±0,98 | <0,05 | 4,46±0,51 | >0,05 | >0,05 |
| Моноциты | 109/л | 0,45±0,05 | 0,33±0,06 | >0,05 | 0,41±0,07 | >0,05 | <0,05 |
| Т-лимфоциты | 109/л | 2,0±0,14 | 2,91±0,55 | >0,05 | 1,72±0,19 | >0,05 | <0,05 |
| В-лимфоциты | 109/л | 0,43±0,05 | 1,03±0,19 | <0,001 | 0,52±0,13 | >0,05 | <0,05 |
| Тфр-лимфоциты | 109/л | 1,15±0,1 | 2,12±0,85 | >0,05 | 1,12±0,22 | >0,05 | >0,05 |
| Тфч-лимфоциты | 109/л | 0,76±0,07 | 1,48±0,4 | >0,05 | 0,55±0,09 | >0,05 | <0,05 |
| ЦИК | е.о.п. | 51,85±5,4 | 13,9±3,39 | <0,001 | 35,54±5,26 | <0,05 | <0,001 |
| С-Н50 | ед. | 39,05±1,2 | 51,7±2,36 | <0,001 | 52,53±2,49 | <0,001 | >0,05 |
| НСТспон | % | 18,6±1,5 | 13,66±3,36 | >0,05 | 21,9±3,77 | >0,05 | >0,05 |
| IgG | г/л | 8,56±0,57 | 6,43±0,81 | <0,05 | 6,7±0,84 | >0,05 | >0,05 |
| IgM | г/л | 0,9±0,07 | 0,76±0,1 | >0,05 | 1,19±0,13 | <0,05 | <0,01 |
| IgA | г/л | 0,63±0,06 | 0,28±0,05 | <0,001 | 0,49±0,07 | >0,05 | <0,02 |
| IgE | МЕ/мл | 30,9±2,7 | 44,9±14,3 | >0,05 | 60,1±4,8 | >0,05 | >0,05 |
| P1, P2 - достоверность различий показателей в сравнении со здоровыми детьми;Р3 - достоверность различий показателей при сравнении групп детей с максимальной и минимальной антигенурией. |
Способ лечения цитомегаловирусной инфекции у детей раннего возраста, включающий клинический осмотр пациентов, клинико-лабораторные обследования пациентов, определение информационно-значимых параметров, связанных функциональным действием, а именно: параметров иммунодиагностики, иммунного профиля, эндокринного профиля, иммуногенетического профиля, невропатологического профиля, мониторирование за эффектом терапии, использование противовирусных и иммуномоделирующих лекарственных средств, отличающийся тем, что в качестве противовирусного и иммуномоделирующего лекарственного средства используют ронколейкин, который вводят подкожно в дозе 250000 ЕД по схеме: через два дня на третий, курсом четыре инъекции, при необходимости курс повторяют до исчезновения клинических симптомов.