Способ формирования одноствольной илеостомы
Иллюстрации
Показать всеИзобретение относится к медицине, брюшной хирургии, может быть использовано при лечении острых заболеваний брюшной полости при формировании илеоколоанастомоза. На начальном этапе противобрыжеечную полуокружность петли тонкой кишки на расстоянии 10-12 см от пересеченного конца сшивают с передней стенкой слепой или восходящей ободочной кишки. Петлю тонкой кишки располагают перпендикулярно слепой или восходящей ободочной кишке. Выводят приводящий конец тонкой кишки на переднюю брюшную стенку. Формируют одноствольную илеостому. Через 2 месяца выделяют петлю тонкой кишки до места сращения с толстой кишкой, пересекают тонкую кишку, отступя на 0,5-1 см от линии сращения. Вскрывают толстую кишку параллельно и отступя от линии сращения 0,5-1 см, накладывают анастомоз на оставшуюся полуокружность тонкой и толстой кишок. Способ позволяет снизить травматичность вмешательства. 2 ил.
Реферат
Изобретение относится к медицине, брюшной хирургии, может быть использовано при лечении острых заболеваний органов брюшной полости, требующих формирования временной одноствольной илеостомы.
Известен способ наложения концевой энтеростомы по Майдлю (Атлас операций на печени, желчных путях, поджелудочной железе и кишечнике. А.А.Шалимов, А.Н.Радзиховский, В.Н.Полупан. М., "Медицина", 1979. - 368 с.), включающий выведение на переднюю брюшную стенку отводящего отдела кишечника, который предварительно в области неизмененных петель анастомозировался с приводящим, на восстановительном этапе производится окаймляющий стому разрез и конец кишки, несущей стому, ушивается.
Недостатком аналога является необходимость наложения на начальном этапе межкишечного анастомоза, что при наличии перитонита грозит развитием несостоятельности анастомоза, увеличивает длительность оперативного вмешательства и, кроме того, не исключает пассаж кишечного содержимого по отводящей кишке.
Наиболее близким по совокупности существенных признаков к заявляемому изобретению является способ формирования одноствольной илеостомы по Бруку (Балтайтис Ю.В. Обширные резекции толстой кишки. - К.: Здоровья, 1990. - 176 с.), включающий на начальном этапе пересечение тонкой кишки, выведение на переднюю брюшную стенку одноствольной илеостомы и формирование на восстановительном этапе илеоколоанастомоза.
Недостатком прототипа является необходимость выполнения на восстановительном этапе срединной лапаротомии, при этом при наличии в брюшной полости спаечного процесса требуется выполнение энтеролиза с последующей назоинтестинальной интубацией, наложение анастомоза выполняется по всей окружности анастомозируемых петель кишечника - все это увеличивает травматичность и длительность операции, повышается риск развития послеоперационных осложнений и летальных исходов.
Заявляемое изобретение направлено на решение задачи, заключающейся в создании способа формирования одноствольной илеостомы.
Решение этой задачи обеспечивает на восстановительном этапе ликвидацию одноствольной илеостомы местным доступом, наложение анастомоза лишь на 1/2 окружности, тем самым сокращаются сроки лечения, риск развития послеоперационных осложнений и летальных исходов.
Для достижения этого результата заявляемое изобретение - способ формирования одноствольной илеостомы - включает следующие существенные признаки: после резекции дистальных отделов тонкой кишки противобрыжеечную полуокружность приводящей петли тонкого кишечника на расстоянии 10-12 см от конца пересеченной приводящей петли подшивают к передней поверхности слепой или восходящей ободочной кишки узловыми серозно-мышечными швами, при этом петлю тонкой кишки располагают перпендикулярно слепой или восходящей ободочной кишке, выводят приводящий конец тонкой кишки на переднюю брюшную стенку и формируют одноствольную илеостому, отводящий конец тонкой кишки ушивают двухрядными швами, на восстановительном этапе, через 2 месяца, выделяют петлю тонкой кишки двумя окаймляющими стому разрезами до места сращения с ободочной кишкой, пересекают тонкий кишечник, отступя от линии сращения на 0,5-1 см, вскрывают ободочную кишку параллельно линии сращения и отступя на 0,5-0,8 см и накладывают анастомоз двухрядными узловыми швами на оставшуюся полуокружность тонкой и ободочной кишки.
По отношению к прототипу у заявляемого изобретения имеются следующие отличительные признаки: на начальном этапе противобрыжеечную полуокружность приводящей петли тонкой кишки на расстоянии 10-12 см от пересеченного конца сшивают с передней стенкой слепой или восходящей ободочной кишки узловыми серозно-мышечными швами, при этом петлю тонкой кишки располагают перпендикулярно слепой или восходящей ободочной кишке, отводящий конец тонкой кишки ушивают двухрядными швами, на восстановительном этапе через 2 месяца выделяют петлю тонкой кишки двумя окаймляющими стому разрезами до места сретения с ободочной кишкой, пересекают тонкий кишечник, отступя от линии сращения на 0,5-1 см, вскрывают ободочную кишку параллельно линии сращения и отступя на 0,5-0,8 см, и накладывают анастомоз двухрядными узловыми швами на оставшуюся полуокружность тонкой и ободочной кишки.
Между отличительными признаками и техническим результатом существует следующая причинно-следственная связь: подшивание приводящей петли тонкой кишки к слепой или восходящей ободочной кишке на 1/2 окружности, выведение проксимального конца тонкой кишки на переднюю брюшную стенку и формирование одноствольной илеостомы позволяют на восстановительном этапе использовать местный доступ для ликвидации одноствольной илеостомы и накладывать анастомоз лишь на 1/2 окружности, что уменьшает длительность и травматичность операции, позволяет избежать выполнения на восстановительном этапе срединной лапаротомии, а при наличии спаечного процесса в брюшной полости - энтеролиза и назоинтестинальной интубации, снижается риск развития рубцово-спаечного процесса в брюшной полости, все это способствует уменьшению сроков лечения, числа послеоперационных осложнений и летальных исходов.
По имеющимся у авторов сведениям совокупность существенных признаков, характеризующих сущность заявляемого изобретения, не известна из уровня техники, что позволяет сделать вывод о соответствии изобретения критерию "новизна".
По мнению авторов, сущность заявляемого изобретения не следует для специалиста явным образом из известного уровня медицины, т.к. из него не выявляется вышеуказанное влияние на получаемый технический результат, заключающийся в разработке способа формирования одноствольной илеостомы, включающий на начальном этапе после резекции дистальных отделов тонкой кишки наложение узловых серозно-мышечных швов на противобрыжеечную полуокружность приводящей петли тонкого кишечника на расстоянии 10-12 см от конца пересеченной приводящей петли и переднюю поверхность слепой или восходящей ободочной кишки узловыми серозно-мышечными швами, при этом петлю тонкой кишки располагают перпендикулярно слепой или восходящей ободочной кишке, выводят проксимальный конец тонкой кишки на переднюю брюшную стенку и формируют одноствольную илеостому, отводящий конец тонкой кишки ушивают двухрядными швами, на восстановительном этапе через 2 месяца выделяют петлю тонкой кишки двумя окаймляющими стому разрезами до места сращения с ободочной кишкой, пересекают тонкий кишечник, отступя от линии сращения на 0,5-1 см, вскрывают ободочную кишку параллельно линии сращения и отступя на 0,5-0,8 см и накладывают анастомоз на оставшуюся полуокружность тонкой и ободочной кишки, что обеспечивает восстановление непрерывности кишечника с использованием местного доступа, наложение анастомоза лишь на 1/2 окружности, тем самым сокращаются сроки лечения, число послеоперационных осложнений и летальных исходов, что позволяет сделать вывод о соответствии критерию "изобретательский уровень".
Совокупность существенных признаков, характеризующих сущность изобретения, в принципе может быть использована многократно в медицине с получением технического результата, заключающегося в сокращении сроков лечения, уменьшении числа послеоперационных осложнений и летальных исходов, что позволяет сделать вывод о соответствии изобретения критерию "промышленная применимость".
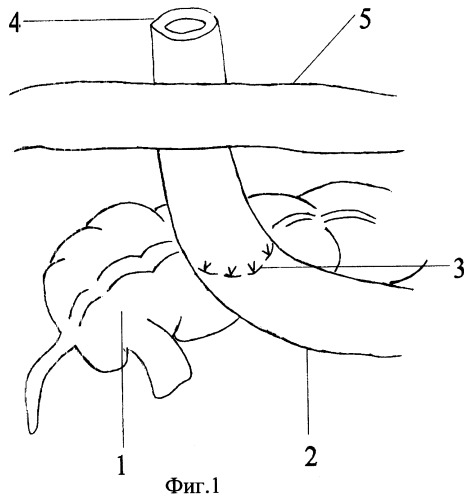
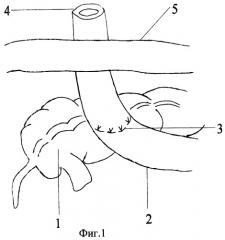
Сущность предлагаемого способа поясняется графическими материалами, на которых изображено:
Фиг.1 - схематическое изображение этапа формирования одноствольной илеостомы.
На фиг.1 использованы обозначения:
1 - ободочная кишка;
2 - тонкая кишка;
3 - линия наложения швов между тонкой и ободочной кишкой;
4 - илеостома;
5 - передняя брюшная стенка.
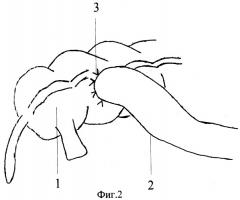
Фиг.2 - схематическое изображение этапа ликвидации одноствольной илеостомы.
На фиг.2 использованы обозначения:
1 - ободочная кишка;
2 - тонкая кишка;
3 - линия анастомоза между тонкой и ободочной кишкой.
Способ осуществляют следующим образом. Операция осуществляется под общим обезболиванием. Производят срединную лапаротомию, ревизию органов брюшной полости. Резецируют дистальный отдел тонкой кишки в объеме, определяемом имеющейся патологией. Отводящий конец тонкой кишки ушивают двухрядными узловыми швами. Противобрыжеечную полуокружность приводящей петли тонкой кишки на расстоянии 10-12 см от конца пересеченной приводящей петли подшивают к передней поверхности слепой или восходящей ободочной кишки узловыми серозно-мышечными швами. При этом петлю тонкой кишки располагают перпендикулярно слепой или восходящей ободочной кишке. В правой подвздошной области, в месте вывода одноствольной илеостомы, высекают круглый участок кожи вместе с подкожной клетчаткой диаметром до 2,5 см, рассекают апоневроз наружной косой мышцы, разводят мышцы, рассекают париетальную брюшину, подшивают ее отдельными узловыми швами к коже. Выводят приводящий конец тонкой кишки на переднюю брюшную стенку, фиксируют ее ранее наложенными швами, затем теми же швами эвагинируют. На восстановительном этапе, через 2 месяца, ушивают кожу над илеостомой узловыми швами, выделяют петлю тонкой кишки двумя окаймляющими стому разрезами до места сращения с ободочной кишкой, пересекают тонкий кишечник, отступя от линии сращения на 0,5-1 см, вскрывают ободочную кишку параллельно линии сращения и отступя на 0,5-0,8 см и накладывают анастомоз двухрядными узловыми швами на оставшуюся полуокружность тонкой и ободочной кишки. Область анастомоза дренируют дренажной трубкой, выведенной через отдельный разрез брюшной стенки. Накладывают послойные швы на рану брюшной стенки.
Пример 1. Больной Т., 23 лет, госпитализирован с жалобами на схваткообразные боли в животе, тошноту, рвоту, вздутие живота, задержку стула и газов. При осмотре: язык суховат, обложен белым налетом. Живот равномерно вздут, болезненный при пальпации во всех отделах. При перкуссии живота - тимпанит, выслушивается шум плеска. Перистальтические шумы ослаблены. Симптом Щеткина-Блюмберга положительный.
Обзорная рентгенография органов брюшной полости: признаки тонкокишечной непроходимости. Выставлен диагноз: Острая тонкокишечная непроходимость. Разлитой перитонит. Произведена срединная лапаротомия, в брюшной полости - гнойный выпот, обнаружен заворот петли подвздошной кишки, участок тонкой кишки на расстоянии 3,5 м от связки Трейца и на расстоянии 25 см от слепой кишки некротизирован, произведена резекция тонкой кишки, отступя от видимой границы некроза на 40 см и 20 см в проксимальном и дистальном направлении соответственно. Учитывая наличие выраженного перитонита и небольшой культи отводящей петли тонкой кишки (5 см), решено выполнить формирование илеостомы. Противобрыжеечная полуокружность приводящей петли тонкой кишки на расстоянии 10 см от конца пересеченной приводящей петли подшита к передней поверхности восходящей ободочной кишки на 1/2 окружности. В правой подвздошной области высечен круглый участок кожи вместе с подкожной клетчаткой диаметром до 2,5 см, рассечен апоневроз наружной косой мышцы, разведены мышцы, рассечена париетальная брюшина, подшита отдельными узловыми швами к коже. Выведен приводящий конец тонкой кишки на переднюю брюшную стенку, фиксирован ранее наложенными швами, затем эвагинирован теми же швами. Послеоперационный период протекал гладко, рана зажила первичным натяжением. Функция илеостомы удовлетворительна. Через два месяца больной госпитализирован на восстановительное лечение. Выполнена операция: кожа над илеостомой ушита узловыми швами, двумя окаймляющими стому разрезами выделена петля тонкой кишки до места сращения с восходящей ободочной кишкой, отступя от линии сращения на 0,5 см, пересечен тонкий кишечник. Параллельно линии сращения и отступя на 0,5 см вскрыта ободочная кишка. Наложен анастомоз узловыми двухрядными швами на оставшуюся полуокружность тонкой и восходящей ободочной кишки. Область анастомоза дренирована дренажной трубкой, выведенной через отдельный разрез брюшной стенки. Послеоперационный период - без осложнений. Стул появился на 2-е сутки. Дренажная трубка удалена на 4 сутки. Выписан на 8 сутки. Послеоперационное наблюдение - через 1 год жалоб не предъявляет.
Пример 2. Больная К., 63 лет, госпитализирована через 2 суток после начала заболевания с жалобами на боли в животе, слабость. Объективно: Пульс 100 в 1 мин, АД 100/60 мм рт ст. Язык сухой, обложен белым налетом. Живот умеренно равномерно вздут, пальпаторно определяется мышечное напряжение во всех отделах. Симптом Щеткина-Блюмберга положительный. Перистальтика резко ослаблена. Выставлен диагноз: Перитонит. После проведения краткой предоперационной подготовки больной произведена срединная лапаротомия, в брюшной полости - гнойный выпот. Обнаружено пристеночное ущемление тонкой кишки в паховой грыже справа с некрозом участка тонкого кишечника. Больной была произведена резекция тонкой кишки, отступя от видимой границы некроза на 40 см и 20 см, в проксимальном и дистальном направлении соответственно. В связи с наличием разлитого гнойного перитонита и небольшой культи отводящей петли тонкого кишечника (около 4 см до слепой кишки) была сформирована одноствольная илеостома в модификации клиники. Противобрыжеечная полуокружность приводящей петли тонкого кишечника на расстоянии 12 см от конца пересеченной приводящей петли была подшита к передней поверхности слепой кишки узловыми серозно-мышечными швами, при этом тонкая кишка располагалась перпендикулярно к слепой. В правой подвздошной области высечен круглый участок кожи вместе с подкожной клетчаткой диаметром до 2,5 см, рассечен апоневроз наружной косой мышцы, разведены мышцы, рассечена париетальная брюшина, подшита отдельными узловыми швами к коже. Выведен приводящий конец тонкой кишки на переднюю брюшную стенку, фиксирован ранее наложенными швами, затем эвагинирован теми же швами. Послеоперационный период - без осложнений. На 16 сутки выписана домой. Через 2 месяца госпитализирована повторно на восстановительное лечение. Произведена операция: кожа над илеостомой ушита узловыми швами, окаймляющими стому разрезами иссечены пристомальная кожа, подкожная клетчатка, апоневроз. Выделена петля тонкой кишки до места сращения с восходящей ободочной кишкой, отступя от линии сращения на 0,5 см, пересечен тонкий кишечник. Ободочная кишка вскрыта параллельно линии сращения и отступя от нее на 0,4-0,5 см. Наложен анастомоз двухрядными швами на оставшуюся полуокружность тонкой и восходящей ободочной кишки. Область анастомоза дренирована дренажной трубкой, выведенной через отдельный разрез брюшной стенки. Послеоперационный период - без осложнений. Стул появился на 3-е сутки. Дренажная трубка удалена на 4 сутки. Выписана на 9 сутки. Послеоперационное наблюдение - через 1,5 года жалоб не предъявляет.
Предлагаемый способ технически прост, позволяет ликвидировать одноствольные илеостомы местным доступом и накладывать на восстановительном этапе анастомоз лишь на 1/2 окружности, тем самым сокращаются сроки лечения, уменьшается число послеоперационных осложнений, улучшается реабилитация в послеоперационном периоде.
Способ формирования илеоколоанастомоза, включающий на начальном этапе пересечение тонкой кишки, выведение на переднюю брюшную стенку одноствольной илеостомы и формирование илеоколоанастомоза на восстановительном этапе, отличающийся тем, что на начальном этапе противобрыжеечную полуокружность приводящей петли тонкой кишки на расстоянии 10-12 см от пересеченного конца сшивают с передней стенкой слепой или восходящей ободочной кишки узловыми серозно-мышечными швами, при этом петлю тонкой кишки располагают перпендикулярно слепой или восходящей ободочной кишке, выводят приводящий конец тонкой кишки на переднюю брюшную стенку и формируют одноствольную илеостому, через 2 месяца на восстановительном этапе выделяют петлю тонкой кишки двумя окаймляющими разрезами до места сращения с толстой кишкой, пересекают тонкую кишку, отступя на 0,5-1 см от линии сращения, вскрывают толстую кишку параллельно и, отступя 0,5-0,8 см от линии сращения, накладывают анастомоз на оставшуюся полуокружность тонкой и толстой кишок.