Способ толстокишечной гастропластики после гастрэктомии
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии, может быть использовано при лечении рака желудка. После удаления желудка выполняют инвагинационный конце-концевой эзофагоколоанастомоз с толстокишечным трансплантатом на сосудистой ножке, из дистального отдела трансплантата выкраивают изолированный участок. Рассекают его по противобрыжеечному краю. Иссекают на нем слизисто-подслизистый слой с сохранением кровоснабжаемого серозно-мышечного слоя за счет сосудов брыжейки. Демукозированный участок сшивают гофрирующими швами в виде трубочки. Фиксируют трубочку вокруг дистального отдела трансплантата. Выполняют колодуоденоанастомоз "конец в конец" между дистальным концом толстокишечного трансплантата и культей двенадцатиперстной кишки. Способ позволяет уменьшить частоту и тяжесть постгастрэктомических синдромов. 12 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано для лечения рака желудка. Гастрэктомия является наиболее частой операцией при злокачественных заболеваниях желудка [Жерлов Г.К., Кошель А.П., Клоков С.С., 2002.]. За более чем столетний период усилиями многочисленных хирургических школ удалось значительно (с 60% до 2%) снизить летальность после гастрэктомии. В то же время, несмотря на сотни оригинальных технических предложений, на сегодняшний день так и не удалось избавиться от типичных постгастрэктомических болезней: рефлюкс-эзофагита, демпинг-синдрома и гипогликемического синдрома, пептической язвы анастомоза, синдрома приводящей петли, агастральной астении, нарушений гомеостаза, которые приводят к значительному снижению качества жизни пациентов [Fukuhara К., Osugi H., Takada N., Takemura M., Higashino M., Kinoshita H. - 2002.].
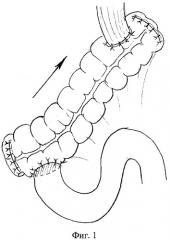
Известен способ толстокишечной гастропластики (Errigo J., "Retablissement de la continuite du tube digestiv apres G.E.T. au colon transvers". Giorn. Ital. Chir., 1950, 6, 262), (Фиг.1). Производят гастрэктомию. Выкраивают на сосудистой ножке толстокишечный трансплантат, который с обеих сторон ушивают наглухо двухрядным швом. Трансплантат укладывают антиперистальтически и накладывают двухрядным швом конце-боковые эзофагоколоанастомоз и дуоденоколоанастомоз. Непрерывность толстого кишечника востанавливают формированием анастомоза между проксимальным и дистальным участками толстого кишечника.
Способ имеет существенные недостатки. Применяемая автором конструкция предрасполагает к формированию слепого мешка и в дальнейшем к застою пищи. При данном способе также отмечается высокая частота несостоятельности пищеводно-кишечного анастомоза, приводя к высокой послеоперационной летальности. У значительной части больных при данной методике возникает рефлюкс-эзофагит, что связано с отсутствием клапанной антирефлюксной функции анастомозов, на стыке двух функционально разных органов возникает фиброзное кольцо, свободно пропускающее пищевые массы в обоих направлениях.
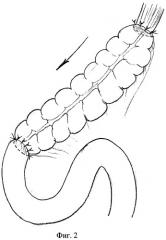
Наиболее близким по технической сущности и достигаемому результату является способ гастропластики участком толстой кишки после гастрэктомии (фиг.2) (Андросов П.И. "Замещение желудка при тотальной гастрэктомии толстой кишкой". Хирургия, 1955, 6, 94-95). При этой методике после гастрэктомии выкраивают на сосудистой ножке фрагмент из поперечно-ободочной кишки. Изоперистальтически накладывают эзофагоколоанастомоз "конец в конец" двухрядным швом. Между культей двенадцатиперстной кишки и дистальным отделом талстокишечного трансплантата формируют колодуоденоанастомоз "конец в конец" двухрядным швом.
Однако при применении данного способа отмечается высокая частота несостоятельности пищеводно-кишечного анастомоза, приводящая к высокой послеоперационной летальности. У значительной части больных при данной методике возникает рефлюкс-эзофагит, что связано с отсутствием клапанной антирефлюксной функции анастомозов. На стыке двух функционально разных органов возникает фиброзное кольцо, свободно пропускающее пищевые массы в обоих направлениях. Возникает ретроградное поступление содержимого толстой кишки в результате антиперистальтики, спазма, изменения положения пищеводно-кишечного соустья ("затягивание" анастомоза выше диафрагмы в средостение). Регургитация является основной причиной развития рефлюкс-эзофагита, возникающего почти у 80% оперированных больных и приводящего к значительному ухудшению качества жизни и инвалидизации оперированных больных.
Задачи предлагаемого способа
1. Создание конструкции пищеводно-толстокишечного анастомоза, обеспечивающей свободное прохождение пищи через пищеводно-кишечный анастомоз и одновременно полностью исключающей рефлюкс в пищевод.
2. Улучшение качества жизни больных после гастрэктомии за счет уменьшения частоты и тяжести постгастрэктомических патологических синдромов.
3. Снижение частоты осложнений, вызванных недостаточностью швов пищеводного анастомоза.
Технической сущностью предлагаемого способа является исключение рефлюкса в пищевод, сокращение тяжести постгастрэктомических патологических синдромов, обеспечение состоятельности швов анастомоза благодаря тому, что после удаления желудка выполняют инвагинационный конце-концевой эзофагоколоанастомоз, далее формируют псевдопривратник из демукотизированного участка толстокишечного трансплантата, кровоснабжаемого сосудами брыжейки толстой кишки, сшитого в виде трубочки и циркулярно фиксированного вокруг дистального отдела трансплантата.
Способ осуществляют следующим образом.
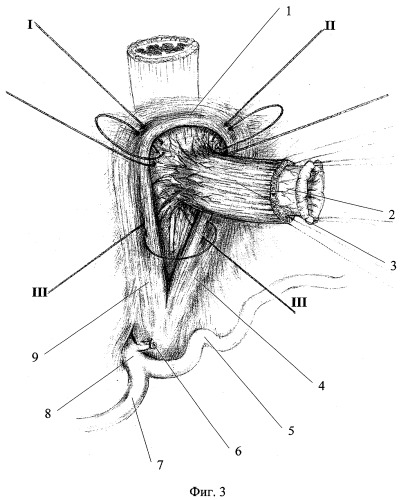
Выполняют гастрэктомию, при необходимости с резекцией части абдоминального отдела пищевода. Пищеводное отверстие диафрагмы сужают до диаметра пищевода за счет наложения тре 8-образных вшивных швов-связок, на ножки диафрагмы фиксируют стенки пищевода за остатки пищеводно-диафрагмальной мембраны, параэзофагеальную клетчатку и сосудисто-нервные пучки, входящие в стенку пищевода (Фиг.3).
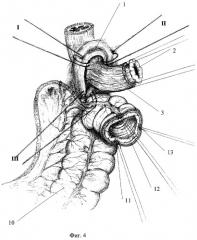
Для наглядности способ иллюстрирован фиг.3-12, на которых представлено: фиг.3 - наложение швов-связок и сужение пищеводного отверстия диафрагмы до диаметра пищевода; фиг.4 - фиксация III-м швом-связкой за брыжеечную тению толстокишечного трансплантата к ножкам диафрагмы; фиг.5 - формирование прецизионного однорядного эзофагоколоанастомоза; фиг.6 - прошивание швами-связками свободной и сальниковой тений толстокишечного трансплантата; на фиг.7 - инвагинация эзофагоколоанастомоза в толстокишечный трансплантат путем затягивания швов-связок; фиг.8 - иссечение слизисто-подслизистого слоя на изолированном участке толстой кишки; фиг.9 - гофрирование мышечного слоя изолированного участка толстой кишки; фиг.10 - сформированный серозно-мышечный жгут из изолированного участка толстой кишки; фиг.11 - циркулярная фиксация серозно-мышечного жгута на дистальном конце толстокишечного трансплантата; фиг.12 - формирование прецизионного однорядного дуоденоколоанастомоза.
Цифровые обозначения на чертежах:
1 - передняя полуокружность пищеводного отверстия диафрагмы;
2 - широко обнаженный подслизистый слой пищевода;
3 - культя пищевода;
4 - левая ножка диафрагмы;
5 - селезеночная артерия;
6 - культя перевязанной левой желудочной артерии;
7 - общая печеночная артерия;
8 - чревный ствол;
9 - правая ножка диафрагмы;
10 - толстокишечный трансплантат;
11 - свободная тения;
12 - брыжеечная тения;
13 - сальниковая тения;
14 - прецизионные серозно-мышечно-подслизистые швы, адаптирующие подслизистые слои пищевода и толстой кишки;
15 - серозно-мышечно-подслизистые швы передней стенки анастомоза;
16 - инвагинационный конце-концевой эзофаго-колоанастомоз;
17 - удаляемый слизисто-подслизистый слой;
18 - серозно-мышечная манжетка, кровоснабжаемая брыжейкой толстой кишки;
19 - швы, формирующие серозно-мышечный "жгут";
20 - серозно-мышечный "жгут" для формирования псевдопривратника;
21 - окно в брыжейке толстокишечного трансплантата для проведения серозно-мышечного "жгута".
22 - линия серозно-мышечно-подслизистых швов дуодено-колоанастомоза;
23 - правые отделы толстой кишки;
24 - линия серозно-мышечно-подслизистых швов колоколоанастомоза;
I, II, III, - 8-образные лавсановые швы-связки.
Таким образом, вокруг культи пищевода, выше предполагаемого анастомоза, из ножек диафрагмы создают мышечный жом и предотвращают смещение пищевода вверх.
Мобилизацию толстокишечного трансплантата производят из поперечно-ободочной кишки. Рассекают брыжейку мезоколон в бессосудистой части. Производят пересечение поперечно-ободочной кишки на уровне ветвления средней ободочной артерии, за счет которой происходит кровоснабжение трансплантата. Далее накладывают анастомоз однорядным прецизионным серозно-мышечно-подслизистым швом "конец в конец" между отрезками толстой кишки и ушивают брыжейку толстой кишки. Выделенный таким образом участок толстой кишки длиной 20-25 см на сосудистой ножке антиперистальтически подводят к культе пищевода и фиксируют III-м швом-связкой за брыжеечную тению к ножкам диафрагмы (Фиг.4). Затем накладывают прецизионные серозно-мышечно-подслизистые швы между стенкой кишки и пищеводом (Фиг.5, 6). Используя свободные концы швов-связок, фиксирующих ножки диафрагмы и стенки пищевода, формируют инвагинационный пищеводно-толстокишечный анастомоз, путем захвата каждой из тений толстокишечного трансплантата на 4 см ниже анастомоза (Фиг.7). Из дистального отдела трансплантата выкраивают изолированный участок длиной 8 см, который рассекают по противобрыжеечному краю. На этом участке выполняют иссечение слизисто-подслизистого слоя с сохранением хорошо кровоснабжаемого серозно-мышечного слоя на брыжейке (Фиг.8). Демукозированный участок ушивают в виде трубки гофрирующими кетгутовыми швами, в результате чего формируется серозно-мышечный "жгут" для формирования псевдопривратника (Фиг.9, 10). В брыжейке толстокишечного трансплантата формируют окно, через которое проводят серозно-мышечный жгут, оборачивая его вокруг кишки в виде мышечной петли вокруг дистального отдела толстокишечного трансплантата, формируют псевдопривратник. Фиксируют мышечный псевдопривратник отдельными серо-серозными швами (Фиг.11). Дистальнее накладывают колодуоденоанастомоз "конец в конец" рассасывающимися нитями PDS 5/0 между культей ДПК и дистальным концом толстокишечного трансплантата (Фиг.12).
Способ апробирован на 8 больных.
Больная М. М. М., 55 лет, поступила в отделение хирургии желудка РЦФХГ 18.06.2001 с жалобами на выраженные распирающие постоянные боли и тяжесть в эпигастральной области, общую слабость, отрыжку воздухом, тошноту и головокружение после приема сладкой и молочной пищи. В анамнезе больная оперирована в 1997 г., ушивание прободной язвы ДПК, в 1998 г. по поводу стеноза ДПК, выполнена субтотальная резекция желудка по Гофмейстеру-Финстереру. В послеоперационном периоде появились и стали нарастать вышеперечисленные жалобы. При обследовании в клинике: эндоскопическая картина экзофитной опухоли культи желудка состояния после резекции желудка, гастрит культи, анастомозит, биопсия: ПГИ аденокарцинома умеренной степени дифференцировки. При рентген-пассаже бария по ЖКТ - бугристый дефект наполнения культи желудка, выраженный ускоренный темп эвакуации из культи желудка и пассажа по толстой кишке. По результатам рентгенографии органов грудной клетки и ультразвукового исследования органов брюшной полости и забрюшинного пространства данных за диссеминацию опухолевого процесса не получено. 02.07.01 больная прооперирована по поводу рака культи желудка и демпинг-синдрома тяжелой степени. Расширенная верхне-срединная лапаротомия с аппаратной коррекцией раневой апертуры ранорасширителями Сигала-Кабанова. Интраоперационно: желудок резецирован по схеме Гофмейстера-Финстерера без брауновского соустья, культя желудка очень маленьких размеров, резецирована предельно субтотально, сохранен только участок дна желудка, в котором пальпируется опухоль, не распространяющаяся на пищевод и не прорастающая серозную оболочку. Отдаленных метастазов не обнаружено. Лимфатические узлы регионарных зон метастазирования визуально не изменены. Решено выполнить экстирпацию культи желудка с расширенной лимфаденэктомией в объеме D2 и реконструктивную операцию с использованием толстокишечной пластики из поперечно-ободочной кишки. Культя ДПК выделена из рубцово-спаечной мантии, вскрыта, произведено иссечение линии шва культи. Мобилизована вертикальная ветвь ДПК. Гастроэнтероанастомоз выделен из рубцово-спаечных сращений. Из спаечных наслоений выделена и мобилизована культя желудка. Мобилизовано пищеводное отверстие диафрагмы, выполнена сагиттальная диафрагмотомия. Мобилизована нижняя треть пищевода. Оба вагуса пересечены. Снятие гастроэнтероанастомоза. Произведены клиновидная резекция участка тощей кишки в области бывшего ГЭА, восстановление целостности стенки тощей кишки однорядным прецизионным серозно-мышечно-подслизистым швом. Выполнена экстирпация культи желудка. Пищевод пересечен на 5 см выше пальпируемой опухоли. Пищеводное отверстие диафрагмы сужено до диаметра пищевода за счет наложения трех вшивных 8-образных швов-связок на ножки диафрагмы с фиксацией стенок пищевода за остатки пищеводно-диафрагмальной мембраны, параэзофагеальную клетчатку и сосудисто-нервные пучки, входящие в стенку пищевода. Мобилизация толстокишечного трансплантата произведена из поперечно-ободочной кишки. Рассечена брыжейка мезоколон в безсосудистой части. Произведено пересечение поперечной ободочной кишки на уровне ветвления средней ободочной артерии, за счет которой кровоснабжается трансплантат. Далее выполнен анастомоз между отрезками толстой кишки однорядным прецизионным серозно-мышечно-подслизистым швом "конец в конец", ушита брыжейка толстой кишки. Выделенный таким образом участок толстой кишки длиной 20-25 см на сосудистой ножке, антиперистальтически подведен к культе пищевода, фиксирован III-м швом-связкой за брыжеечную тению толстокишечного трансплантата к ножкам диафрагмы. Далее выполнены серозно-мышечно-подслизистые швы между стенкой кишки и пищеводом. Используя свободные концы швов-связок, фиксирующих ножки диафрагмы и стенки пищевода, сформирован инвагинационный пищеводно-толстокишечный анастомоз путем захвата каждой из тений толстокишечного трансплантата на 4 см ниже пищеводно-толстокишечного анастомоза. Из дистального отдела трансплантата выкроен изолированный участок длиной 8 см, который рассечен по противобрыжеечному краю. На этом участке выполнено иссечение слизисто-подслизистого слоя с сохранением хорошо кровоснабжаемого серозно-мышечного слоя за счет сосудов на брыжейки. Демукозированный участок ушит в виде трубки гофрирующими кетгутовыми швами, в результате чего сформирован серозно-мышечный "жгут" для формирования псевдопривратника. В брыжейке толстокишечного трансплантата сформировано окно, через которое проведен серозно-мышечный жгут и в виде мышечной петли обвернут вокруг дистального отдела толстокишечного трансплантата, формируют псевдопривратник. Фиксирован мышечный псевдопривратник отдельными серо-серозными швами. Выполнен колодуоденоанастомоз "конец в конец" между культей ДПК и дистальным концом толстокишечного трансплантата. Дренирование брюшной полости. Послойное ушивание лапаротомной раны. Наложение асептичной повязки.
Послеоперационный период протекал без осложнений. Дренажи удалены на 6 сутки. С 3 суток начато введение жидкости через назогастральный зонт, с 6х суток зонд удален, разрешен прием жидкости через рот, с 8 суток разрешено питание жидкой пищей. Заживление раны первичным натяжением. Выписана в удовлетворительном состоянии на 11 сутки после операции. ПГИ удаленного препарата - аденокарцинома умеренной степени дифференцировки. Метастазов в лимфоузлах не обнаружено. Диагноз после операции - рак культи желудка, T2N0M0, 3 стадия после хирургического лечения, болезнь оперированного желудка, демпинг синдром тяжелой степени, состояние после резекции желудка по Гофмейстеру-Финстереру (1998 г). Больная обследована через 1 год и 3 месяца. Жалоб не предъявляла, особой диеты не придерживалась. Результат операции оценивает как хороший. Эндоскопических признаков рецидива заболевания, дуоденогастрального рефлюкса и рефлюкс-изофагита нет. Клапанный пищеводно-толстокишечный анастомоз смыкается, при этом свободно проходим.
Ренгенологически проходимость анастомозов свободная, эвакуация через пищеводно-толстокишечный анастомоз и псевдопривратник порционного характера, регургитации контрастной взвеси в положении Тренделенбурга не отмечалось. Осложнений, связанных с анастомозом, не наблюдалось. При исследовании в послеоперационном периоде во всех случаях использование данного способа позволяло добиться хорошей эвакуации пищи через эзофагоколо- и колодуоденоанастомоз, предотвратить колоэзофагинальный и колодуоденоальный рефлюкс. 3 больных в раннем отдаленном послеоперационном периоде от 6 месяцев до 1,5 лет были обследованы повторно. Эндоскопическая картина рецидива заболевания не показала. Больные чувствуют себя хорошо, жалоб не предъявляют.
Применение кологастропластики с формированием инвагинационного эзофагоколоанастомоза и псевдопривратника позволяет улучшить ближайшие и отдаленные функциональные результаты хирургического лечения больных раком желудка, устранить развитие постгастрэктомических синдромов (рефлюкс-эзофагит, демпинг-синдром) снизить частоту осложнений, вызванных недостаточностью швов пищеводного анастомоза.
Способ толстокишечной гастропластики после гастрэктомии, включающий обеспечение пассажа по двенадцатиперстной кишке, отличающийся тем, что после удаления желудка выполняют инвагинационный конце-концевой эзофагоколоанастомоз с толстокишечным трансплантатом на сосудистой ножке, из дистального отдела трансплантата выкраивают изолированный участок, рассекают по противобрыжеечному краю, иссекают на нем слизисто-подслизистый слой с сохранением кровоснабжаемого серозно-мышечного слоя за счет сосудов брыжейки, демукозированный участок сшивают гофрирующими швами в виде трубочки, проводят через окно в брыжейке толстокишечного трансплантата, оборачивают и фиксируют вокруг дистального отдела трансплантата серо-серозными швами, выполняют колодуоденоанастомоз "конец в конец" между дистальным концом толстокишечного трансплантата и культей двенадцатиперстной кишки.