Способ хирургического лечения пептических язв гастроэнтероанастомоза после резекции желудка по бильрот-ii
Иллюстрации
Показать всеИзобретение относится к медицине, хирургии, может быть использовано для лечения пептических язв гастроэнтероанастомоза после резекции желудка по Бильрот-II. Разобщают гастроэнтероанастомоз. Выполняют селективную ваготомию. Резецируют малую кривизну культи желудка вместе с "килем", зоной анастомоза. Формируют трубку у большой кривизны. Создают арефлюксную конструкцию в области пищеводно-желудочного перехода. Дезинвагинируют второй ряд швов культи двенадцатиперстной кишки. Выполняют дуоденотомию по линии швов дезинвагинированной культи. Резецируют тощую кишку с иссечением зоны разобщенного гастроэнтероанастомоза. Формируют энтеродуоденоанастомоз с концом отводящей петли тощей кишки. На этой же петле, на расстоянии 10 см от энтеродуоденоанастомоза, накладывают конце-петлевой гастроэнтероанастомоз. Конец приводящей петли тощей кишки анастомозируют по типу "конец в бок" с отводящей петлей. Способ позволяет исключить рецидив пептической язвы, снизить число постгастрорезекционных расстройств. 8 ил., 11 фото.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для лечения пептических язв гастроэнтероанастомоза после резекции желудка способом Бильрот-II. Предложенная технология хирургического лечения рассчитана на уровень специализированного хирургического гастроэнтерологического стационара.
Пептическая язва оперированного желудка, согласно сводным данным отечественных и зарубежных хирургов, возникает чаще после резекции желудка способом Бильрот-II с наиболее излюбленной локализацией в области гастроэнтероанастомоза с частотой от 0,5 до 15% случаев (Ю.М.Панцирев с соавт., 1988 г., К.В.Логунов, 1997 г.; Strabile В.Е., Riechert В., 1997 и др.); до 18,3% случаев по данным А.П.Михайлова, А.М.Данилова с соавт., 2002 г.
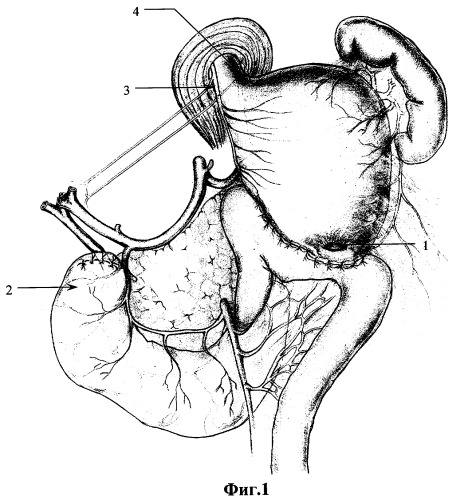
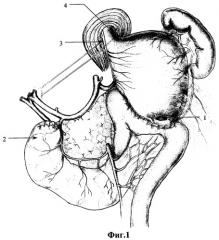
Опыт лечения больных с пептическими язвами показывает, что у перенесших резекцию желудка по Бильрот-II в 6,9% случаев имеется ее сочетание с демпинг-синдромом и синдромом приводящей петли (приложение фиг.1). В 7,4% случаев с рефлюкс-эзофагитом, рефлюкс-гастритом и синдромом порочного круга ГЭА в 2% случаев; рефлюкс-гастритом и хроническим нарушением дуоденальной проходимости, стриктурой пищевода, вследствие эрозивного рефлюкс-эзофагита в 2% случаев.
Вопрос о выборе метода хирургического лечения этого заболевания окончательно не решен, т.к., выбирая способ реконструктивной операции, следует учитывать и возможность коррекции других постгастрорезекционных синдромов.
При сочетанных постгастрорезекционных расстройствах и пептической язве ГЭА после резекции желудка способом Бильрот-II многие авторы считают наиболее адекватной реконструктивной операцией резекцию желудка по Бильрот-I, выполняемую у 8,6% больных, дополненную поддиафрагмальной стволовой ваготомией, и операцию по способу Ру, выполняемую в 14,6% случаев, также с поддиафрагмальной стволовой ваготомией. По данным литературы, неудовлетворительные результаты отмечаются у 5% больных, связаны с различного рода осложнениями как в раннем, так и в позднем послеоперационном периоде, рецидивом пептической язвы и развитием рака культи желудка, т.к. пептическая язва, по мнению различных авторов, от 5 до 10% подвергается онкотрансформации. При сочетании пептической язвы с тяжелым демпинг-синдромом, некоторые хирурги применяют реконструктивную гастроеюнопластику изоперистальтическим тонкокишечным трансплантатом по Захарову-Генлею.
Высокие показатели осложнений послеоперационного периода в различные сроки, рецидив пептической язвы, инвалидизация, летальность и др. послужили основанием для поиска комплексных технологий хирургического лечения пептической язвы при сочетанных постгастрорезекционных расстройствах.
Задачи: повышение эффективности хирургического лечения осложненных пептических язв гастроэнтероанастомоза при сочетанных постгастрорезекционных синдромах, исключение рецидива пептической язвы за счет выполнения селективной ваготомии, создание условий для автономной работы культи желудка и предотвращения развития дуоденогастрального рефлюкса, тем самым улучшение качества жизни пациентов, снижение показателей инвалидизации и летальности больных.
В качестве одного из аналогов взят способ хирургического лечения пептической язвы гастроэнтероанастомоза после резекции желудка способом Бильрот-II, включающий ререзекцию желудка способом Бильрот-I, дополненную поддиафрагмальной ваготомией по традиционной методике (после верхнесрединной лапаротомии, разделения сращений в верхнем этаже брюшной полости и мобилизации левой доли печени выделяют абдоминальный отдел пищевода. Правый и левый блуждающие нервы пересекают с иссечением участков нервного ствола длиной до 1 см. При рассыпном варианте строения нервов выполняют циркулярную серомиотомию абдоминального отдела пищевода). Следующим этапом является снятие ГЭА, пересечение тощей кишки, резекция участка тощей кишки, несущей пептическую язву, разобщение культи двенадцатиперстной кишки с последующим наложением анастомоза между ней и культей желудка по типу "конец в конец". Завершающий этап-восстановление непрерывности тонкого кишечника (Горбашко А.И., Батчаев О.Х., Самохвалов А.А. Реконструктивные операции при пострезекционных синдромах. Вестник хирургии им. Грекова, 1985 г., Т 134, № 6, стр.23-33).
Недостатки способа:
1. Вызывает высокий риск послеоперационных осложнений, так как произведенная ваготомия может исключить основной фактор повторного развития пептической язвы, то есть снизить кислотность желудочного сока, но приводит к необратимым последствиям в связи с нарушением иннервации и функции гастродуоденального комплекса (печень, поджелудочная железа, тонкий кишечник), ведет к развитию тяжелых постваготомических расстройств и увеличению числа инвалидизации больных.
2. Нарушение функциональной координации желудочно-кишечного тракта за счет потери экстраорганных связей желудка с другими органами, осуществляющимися опосредованно через стволы блуждающих нервов, послеоперационный парез кишечника, приводящие к ранней несостоятельности швов анастомоза, кровотечению, перитониту.
3. При данном виде реконструктивной операции отсутствуют клапанные структуры (искусственные жомы), предотвращающие заброс реактивного кишечного содержимого с желчью в культю желудка (дуоденогастральный рефлюкс), т.о. нарушаются защитные свойства слизистой оболочки культи, происходит структурная перестройка слизистой оболочки культи желудка и области ГЭА с развитием процессов воспаления, атрофии, метаплазии, дисплазии (предрак) и малигнизации пептической язвы.
Известен способ хирургического лечения пептической язвы гастроэнтероанастомоза после первичной резекции желудка способом Бильрот II при помощи реконструктивной гастроеюнопластики по Захарову-Генлею (Голдин В.А. Первичная и реконструктивная резекция желудка, 1990г., стр.131). Способ используют при сочетанных постгастрорезекционных синдромах, а именно тяжелом демпинг-синдроме, сочетаемом с пептической язвой гастроэнтероанастомоза. При этом способе после разобщения гастроэнтероанастомоза выкраивают сегмент тонкой кишки ниже гастроэнтероанастомоза, который после ререзекции культи желудка сшивается с ней изоперистальтически по типу "конец в конец", в дальнейшем производится редуоденизация.
Недостатки способа:
1. Конструкция гастроэнтероанастомоза не обеспечивает арефлюксность, а также не предусматривает порционную эвакуацию пищи из желудка;
2. Данный способ реконструктивной операции полностью нарушает моторно-эвакуаторную функцию культи;
3. Послеоперационные осложнения наблюдаются у 40-60% оперированных (М.А.Чистова, Л.В.Чистов с соавт.), у 20,3% по данным Г.Д.Вилявина и Б.А.Бердова. Способ технически сложен, наиболее частыми ранними осложнениями операции были нарушения проходимости анастомозов, расстройства кровообращения в трансплантате, несостоятельность анастомозов. Летальность отмечена в 4,7% случаев (А.М.Ганичкин, С.Д.Резник с соавт.), по сообщению А.А.Бусалова, Ю.Т.Коморского, В.М.Ситенко и др. достигала 5-7,3% случаев.
В качестве прототипа хирургического лечения сочетанных постгастрорезекционных расстройств (демпинг-синдром средней и тяжелой степени тяжести в сочетании с пептической язвой гастроэнтероанастомоза) взят способ реконструктивной еюногастропластики, предложенный Г.К.Жерловым, А.П.Кошель, А.Г.Орловым (Вестник хирургии им. Грекова, 2000 г., том 159, № 1, стр.46-49). Операцию выполняют следующим образом. После верхнесрединной лапаротомии и интраоперационного исследования мобилизуют анастомоз (приводящую и отводящую петлю). Создают трансплантат из отводящей петли тощей кишки. Для этого приводящую петлю отсекают непосредственно у гастроеюноанастомоза. Приводящий конец кишки в месте отсечения ушивают наглухо двухрядным швом. Производят субтотальную ререзекцию культи желудка. Отводящую петлю отсекают на 12-14 см ниже гастроэнтероанастомоза. После мобилизации культи двенадцатиперстной кишки и ревизии ее на предмет оставшейся части антрального отдела желудка накладывают инвагинационно-клапанный еюнодуоденоанастомоз между отводящей петлей, длина которой не превышает 12-14 см, и двенадцатиперстной кишкой. Непрерывность тонкой кишки восстанавливают путем формирования межкишечного анастомоза "конец в конец" двухрядным швом.
Недостатки способа:
1. Создание двух функционально порочных анастомозов, не обладающих арефлюксными функциями;
2. Предлагаемый вариант реконструктивной еюногастропластики "конец в конец" исключает порционную эвакуацию пищи из желудка;
3. Высокая вероятность развития в последующем различных форм болезней оперированного желудка, что безусловно существенно ухудшит состояние больного и приведет к инвалидизации;
4. Реконструктивная операция данным способом не исключает развитие дуоденогастрального рефлюкса, вследствие отсутствия автономности культи желудка;
5. Данное оперативное вмешательство не воздействует на патогенез возникновения пептической язвы - кефалическую фазу кислотопродукции, осуществляемую через блуждающий нерв, так как не предусматривает элементов селективной ваготомии;
6. Редуоденизация выполняется без учета коррекции ее моторных нарушений;
7. При данном оперативном вмешательстве производится необоснованное удаление желудка (ререзекция культи желудка);
8. "Конструкция" полностью афизиологичная, с очень высоким риском развития как ранних, так и поздних послеоперационных осложнений;
9. Отсутствуют принципы прецизионности.
Технической сущностью предлагаемого способа является то, что исключают рецидив пептической язвы, а также снижают число сочетанных постгастрорезекционных расстройств путем выполнения селективной ваготомии, которая достигается пристеночной прецизионной мобилизацией малой кривизны с сохранением коротких сосудов дна культи желудка для васкуляризации культи, висцеральных ветвей блуждающего нерва вместе с малым сальником в ретроградном направлении от малой кривизны культи желудка до абдоминального отдела пищевода, затем с пептической язвой, субкардиально отсекают деваскуляризированную малую кривизну культи желудка вместе с "килем", у большой кривизны формируют цилиндрическую трубку, экономно выделяют и отсекают культю двенадцатиперстной кишки в пределах дезинвагинированного второго ряда швов, автономность культи желудка обеспечивают созданием арефлюксных конструкций в области пищеводно-желудочного и желудочно-кишечных переходов.
Способ осуществляют следующим образом.
Под общим обезболиванием выполняют расширенную верхнесрединную лапаротомию с пересечением и вывихиванием левой реберной дуги с аппаратной коррекцией раневой аппертуры ранорасширителями Сигала-Кабанова.
Этапы операции: 1). Снятие ГЭА; 2). Пластическая реконструкция культи, мобилизация малой кривизны желудка и абдоминального отдела пищевода, формирование арефлюксной кардии; 3). Мобилизация культи ДПК, дуоденопластика, редуоденизация; 4). Восстановление тонкой кишки.
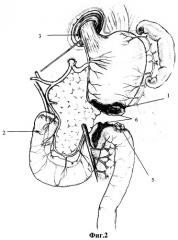
После рассечения апоневроза большой сальник отделяют от брюшной стенки, затем от петель кишечника. Ретроградно со стороны задней стенки мезоколон под контролем трансиллюминации сосудов брыжейки ободочной кишки отделяют петлю тонкой кишки, используемую для ГЭА, послойно разъединяют инфильтрат, образованный пептической язвой. При необходимости дополнительно рассекают связку Трейца и брюшинные складки дуоденоеюнального перехода. Культю желудка отделяют от висцеральной поверхности левой доли печени и фиксированной к передней брюшной стенке порции большого сальника. По линии анастомоза культю желудка отсекают от кишки (приложение фиг.2, 1 - гастроэнтероанастомоз с пептической язвой соустья после разобщения, 5 - дефект отводящей петли тонкой кишки ушит, 6 - десерозированная поверхность области "шпоры" после снятия гастроэнтероанастомоза), дефект кишки временно ушивают.
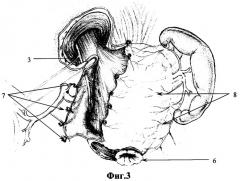
После разобщения ГЭА выполняют селективную ваготомию. Пересекают желудочно-диафрагмальную связку, ретроградно прецизионно мобилизуют малую кривизну культи желудка и абдоминальный отдел пищевода путем пристеночного выделения с условием сохранности коротких сосудов дна культи желудка и нервов желудочно-поджелудочной связки. Под прямым визуальным контролем денервируют заднюю стенку пищевода, кардию и верхнюю часть культи желудка, избегая перевязки печеночных и чревных ветвей блуждающего нерва. Из мобилизированной клетчатки формируют лоскут, берут его на держалку, контурируя ствол переднего блуждающего нерва (приложение фиг.3, 3 - ствол переднего блуждающего нерва, 7 - прядь малого сальника, 6 - зона гастроэнтероанастомоза, 8 - сохранные короткие сосуды дна культи желудка). Пищевод отводят с помощью держалки, фиксированной в проекции пищеводно-желудочного перехода. Пластическая реконструкция культи желудка заключается в экономной резекции малой кривизны вместе с "килем" и формированием у большой кривизны цилиндрической трубки диаметром от 1.5 до 2,5 см. Отличительной особенностью при данном способе ререзекции культи является экономное удаление зоны анастомоза, несущей пептическую язву вместе с инфильтративной зоной в пределах неизмененных тканей. Предварительно, после рассечения серозной оболочки по линии планируемой резекции культи желудка с гемостатической целью прецизионно прошивают сосуды подслизистого слоя. Экономно удаляют "полоску" малой кривизны культи желудка с "килем" и открыто адаптируют противоположную стенку смоделированной культи. Для пластической реконструкции культи желудка используют однорядный серозно-подслизистый шов, создающий условия для оптимальной регенерации сопоставляемых тканей. Затем восстанавливают анатомические компоненты кардии: (приложение фиг.5, 1 - первый шов, 2 - второй шов, 3 - третий шов, 4 - четвертый шов).
1. Угол Гиса создают путем фиксации 3 швами дна желудка к левой стенке абдоминального отдела пищевода.
2. Связочный аппарат диафрагмы и желудка восстанавливают 4 швами-связками.
В первый шов захватывают дважды дно культи на отдалении от пищеводно-желудочного перехода, на расстоянии, соизмеримом с планируемой длиной абдоминального пищевода, левую стенку пищевода и левую ножку диафрагмы. Вторым швом фиксируют переднюю стенку пищевода и пищеводное отверстие диафрагмы, исключая захват в шовную петлю ствола переднего вагуса. Третьим швом моделируют оптимальный диаметр пищеводного отверстия диафрагмы путем захвата в шов обеих ножек диафрагмы, задней стенки пищевода и дна желудка. В четвертый шов захватывают правую ножку диафрагмы и правую стенку пищевода, переднюю и заднюю стенки свода дна культи, образуя манжету для пищевода.
Таким образом, для восстановления замыкательной функции кардии создают новые анатомические взаимоотношения между пищеводом, кардией и культей желудка в форме эзофаго-кардио-гастрального клапана путем боковой инвагинации с восстановлением связочного аппарата.
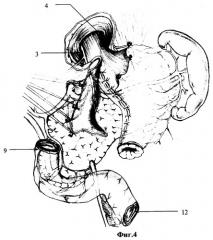
Следующим этапом является мобилизация выключенной двенадцатиперстной кишки (ДПК). После снятия брюшинной мантии определяют место ушивания вершины культи ДПК. Удаляют швы, наложенные при первичной резекции, дезинвагинируют второй ряд швов. Дуоденотомию осуществляют по линии швов на передней стенке вершины дезинвагинированной культи (приложение фиг.4, 3 - ствол переднего вагуса, 4 - ствол заднего вагуса, 12 - ДПК вскрыта, 12 - часть тощей кишки после экономной резекции "шпоры" и пептической язвы). Интрадуоденально исследуют границы рубцового поля и расположения большого дуоденального сосочка, а также сфинктеров двенадцатиперстной кишки. Радикально иссекают необратимо измененные стенки ДПК.
Экономно иссекают зону разобщенного ГЭА вместе с инфильтратом, образованным пептической язвой и "шпору" (приложение фиг.6, 6 - десерозированная поверхность области "шпоры" с временным ушиванием дефекта кишки, 9 - уровень резекции ДПК, 13 - уровень резекции тощей кишки).
Путем проведения через окно в мезоколон в верхний этаж брюшной полости конца отводящей петли тощей кишки формируют энтеродуоденоанастомоз с применением однорядного серозно-мышечно-подслизистого шва мононитью. На этой же петле, на расстоянии около 10 см от энтеродуоденоанастомоза, накладывают конце-петлевой гастроэнтероанастомоз. Отводящую петлю тощей кишки укладывают параллельно ДПК, фиксируют серо-серозными швами. Конец приводящей тощей кишки (на уровне дуоденоеюнального перехода) анастомозируют "конец в бок" с отводящей кишкой (приложение фиг.7, 11 - конце-петлевой гастроэнтероанастомоз, 12 - энтеродуоденоанастомоз, 13 - еюноэнтероанастомоз). Трансплантат фиксируют в окне брыжейки ободочной кишки (в бессосудистой зоне брыжейки). Накладывают послойные швы на рану.
Окончательный результат операции изображен в приложении фиг.8, где 3 - ствол переднего блуждающего нерва, 4 - ствол заднего блуждающего нерва, 7 - прядь малого сальника, 8 - сохранные короткие сосуды дна культи желудка, 9 - арефлюксная кардия, 10 - висцеральные ветви блуждающего нерва, 11 - конце-петлевой гастроэнтероанастомоз, 12 - энтеродуоденоанастомоз, 13 - еюноэнтероанастомоз)
Способ апробирован в Российском центре функциональной хирургической гастроэнтерологии с 1997 г по 2003 г. на 17 больных. Несостоятельности культи, кровотечения в зоне ГЭА не выявлено ни в одном случае. Рецидива пептической язвы не наблюдалось. Кислотообразование: ВПК снижена на 90%, МПК на 86%. Коррекция постгастрорезекционных расстройств отмечена в 98% случаев. Послеоперационная летальность 0%.
Клинический пример:
Больной Ч. 1962 г.р., поступил в РЦФХГ 05.01.00г. с жалобами на боли в эпигастральной области, тошноту, изжогу, выраженную слабость, неустойчивый стул (запоры, сменяющиеся поносами). В анамнезе язвенная болезнь ДПК с 1993 г., в мае 1999 г. резекция 2/3 желудка по Бильрот II в модификации Гофмейстера-Финстерера по поводу язвенного стеноза ДПК. Через 2 мес. после операции диагностирована пептическая язва ГЭА. Консервативное лечение в течение 6 месяцев без эффекта.
При объективном осмотре больной нормостенического телосложения, пониженного питания. Дефицит массы тела 2 степени. При пальпации живота отмечается болезненность в эпигастральной области. Перитонеальных симптомов нет.
Проведено обследование:
ФГДС с прокрашиванием (краситель - 0,5% раствор метиленовой сини): В области ГЭА язва размерами 0,6×0,8 мм (расположена на "шпоре"), в начальном отделе отводящей петли ГЭА выявлена пептическая язва размерами 0,5×0,4 см, отмечен рефлюкс кишечного содержимого в культю желудка. Заключение: Состояние после резекции желудка по Бильрот-II. Анастомозит. Пептическая язва ГЭА, пептическая язва начального отдела отводящей петли ГЭА. Поверхностный гастрит. Дуоденогастральный рефлюкс (приложение 9, 1 - пептическая язва ГЭА, 2 - лигатурная нить, 3 - околоязвенный воспалительный валик, 4 - воспалительный валик (увеличение), 5 - гипертрофия слизистой оболочки воспалительного валика, 7 - пептическая язва начального отдела отводящей петли).
УЗИ органов брюшной полости: УЗ-признаки диффузных изменений поджелудочной железы, выраженного гастростаза.
Рентгеноскопия органов ЖКТ: Рентгенологические признаки нефиксированной аксиальной грыжи пищеводного отверстия диафрагмы. Желудок резецирован на 2/3, культя средних размеров, складки слизистой оболочки утолщены. Анастомоз по Бильрот-II до 2 см в диаметре, контуры нечеткие. В области ГЭА стойкое депо бария-пептическая язва до 1,2 см в диаметре с переходом на область "шпоры" ГЭА. В начальном отделе отводящей петли тощей кишки стойкое депо бария-пептическая язва до 0,5 см в диаметре. Эвакуация порционная, темп ускоренный, идет по отводящей петле, имеется заброс контрастной массы в приводящую петлю. Через 27 минут в культе следы контраста. Барий достиг верхней трети подвздошной кишки.
Заключение: Состояние после резекции желудка по Бильрот II, пептическая язва ГЭА, начального отдела отводящей петли. Гастрит культи. Анастомозит. Нефиксированная аксиальная грыжа пищеводного отверстия ДПК. ДГР. (Приложение фото 10, I - в положении стоя, II - в положении лежа, 1 - стойкое депо бария "ниша" в области гастроэнтероанастомоза).
Исследование секреторной функции желудка: БПК 13,6 мэк/ч, БП-Пепсин 78,2 мг/ч, МПК 13,6 мэк/ч. Заключение: ОГЖ повышен. Повышение БПК, БП-пепсин, повышенная агрессия желудочного содержимого. Выраженный ДГР.
Исследование моторной деятельности ЖКТ: На тензограмме зарегистрирован момент прохождения мигрирующего моторного комплекса по отводящей петле тонкой кишки, во время которого повышение базального давления в кишке распространяется и в полость культи желудка, что свидетельствует об отсутствии физиологического разобщения культи желудка и тонкой кишки, систематическому забросу кишечного содержимого в полость культи желудка, нарушению эвакуаторной функции ГЭА.
Заключение: Гипертонически-нормокинетический тип моторики культи желудка, гипертонически-гиперкинетический тип моторики отводящей петли. Выраженный ДГР. Выраженные нарушения эвакуаторной функции (приложение фото 11, I - до реконструктивной операции, II - через 1,5 года после реконструктивной операции)).
14.01.00 г. выполнена операция: Реконструкция: Селективная ваготомия культи желудка, резекция гастроэнтероанастомоза, формирование арефлюксной кардии, конце-петлевой гастроэнтероанастомоз, двойное дренирование двенадцатиперстной кишки.
Интраоперационное исследование: В верхнем этаже брюшной полости умеренно выраженный спаечный процесс. Желудок резецирован на 2/3 по Бильрот II, анастомоз на короткой петле, без межкишечного соустья (приложение фото 1, 7 - малый сальник, 14 - ГПОД, 15 - культя желудка, 16 - область ГЭА, 17 - расширенная приводящая петля (синдром приводящей петли). В области ГЭА имеется язва, в начальном отделе отводящей петли пальпируется инфильтрат. Культя желудка большого размера, имеется аксиальная кардиальная грыжа пищеводного отверстия диафрагмы. Мобилизовано дно культи путем пересечения диафрагмально-фундальной связки с условием сохранения коротких артерий дна желудка, денервирована и деваскуляризирована вся малая кривизна культи и абдоминальный отдел пищевода на протяжении 6 см. Произведена резекция ГЭА с экономной ререзекцией культи желудка (приложение фото 3, 18 - пластическая реконструкция культи желудка, 19 - экономное удаление пептической язвы, 20 - большой сальник, 21 - селезенка, 22 - тощая кишка) и резекцией участка тощей кишки вместе с кратером пенетрирующей язвы с зоной инфильтрации (приложение фото 2, 7 - малый сальник, 2 пересеченная приводящая петля ГЭА, 18 - пластическая реконструкция культи желудка, 19 - область ГЭА, 23 - арефлюксная кардия). Восстановлена арефлюксная кардия путем создания связочного аппарата пищевода и восстановления угла Гиса. Малая кривизна культи желудка ушита однорядным серозно-мышечным швом с формированием цилиндрической трубки длиной 5 см и диаметром около 2 см. Выделена из рубцовых сращений ДПК, вскрыта, иссечен шов культи. ДПК мобилизована.
Интрадуоденальное исследование: БДС расположен на 2 см дистальнее края иссеченной кишки.
Конец отводящей петли тощей кишки проведен через окно в мезоколон в верхний этаж брюшной полости. Сформирован энтеродуоденоанастомоз однорядным серозно-мышечно-подслизистым швом мононитью. На этой же петле, на расстоянии 10 см от энтеродуоденоанастомоза, наложен конце-петлевой гастроэнтероанастомоз (приложение фото 4, 19 - культя желудка взята на держалки, растянута, 22 - петля тонкой кишки, используемая для конце-петлевого гастроэнтероанастомоза; приложение фото 5, 19 - подслизистый слой культи желудка, 24 - слизистая оболочка культи желудка, 22 - держалками фиксирована растянутая цилиндрическая трубочка культи желудка, фото 6, 15 - культя желудка, 22 - петля тонкой кишки конце-петлевого гастроэнтероанастомоза, 25 - введен назогастральный зонд в полость культи, 26 - этап наложения прециционного шва, открытая адаптация краев сшиваемых тканей (обнажен подслизистый слой культи), 27 - брыжейка тонкой кишки). Отводящая петля тощей кишки уложена параллельно ДПК, фиксирована в таком положении серо-серозными швами. Конец приводящей петли тощей кишки (на уровне дуоденоеюнального перехода) анастомозирован по типу "конец в бок" с отводящей петлей. Окно в брыжейке ободочной кишки ушито. Оментизация культи желудка и анастомозов.
Окончательный вид конце-петлевого гастроэнтероанастомоза (приложение фото 7, 7 - малый сальник, 23 - арефлюксная кардия, 18 - пластическая реконструкция культи желудка, 28 - конце-петлевой гастроэнтероанастомоз).
Послеоперационный период протекал без осложнений. Послеоперационная рана зажила первичным натяжением, без признаков воспаления. Швы сняты на 9-е сутки. Выписан в удовлетворительном состоянии для санаторно-курортной реабилитации,
Отдаленные результаты:
1. ФГДС: Пищевод свободно проходим, кардия смыкается полностью. Культя желудка средних размеров, слизистая розовая. В культе желудка содержимого мало, без примеси желчи. Анастомоз округлой формы, диаметр 1,3 см. Слизистая не гиперемирована. Приводящая и отводящая кишка без особенностей. Заключение: Состояние после реконструкции, двойного дренирования ДПК.
2. Рентген пассаж бария по ЖКТ: Пищевод свободно проходим. Кардия смыкается. Желудок резецирован на две трети. Культя желудка средних размеров, натощак пуста, складки слизистой продольные, среднего калибра, эвакуация свободная, порционная. ГЭА конце-петлевой, ширина до 1,4. Эвакуация идет по обоим стволам петли. Отводящая петля без особенностей, через 37 минут в культе желудка остается немного контраста, контраст достиг верхней трети подвздошной кишки. Через 40 минут в культе желудка следы бария, контрастирована толстая кишка до верхней трети восходящей ободочной кишки. Правые отделы толстой кишки опущены. Заключение: Состояние после резекции желудка с конце-петлевым гастроэнтеродуоденоанастомом. Нормальный темп эвакуации контраста из культи желудка и пассажа бария по тонкой кишке. Правосторонний колоптоз.
3. Исследование секреторной функции желудка: ОГЖ не повышен. Базальная продукция кислоты снижена на 7,6 мэк/ч, МПК 17 мэк/ч. Агрессия желудочного содержимого не выражена. Стимулированная продукция кислоты снижена. Снижение продукции бикарбонатов.
4. Моторика ЖКТ: На тензограмме больного, перенесшего реконструктивную операцию, зарегистрирован мигрирующий моторный комплекс в котором обращает на себя внимание улучшение моторно-эвакуаторных свойств культи желудка, выраженных в полной перестройке моторики культи желудка по типу "феномена антрализации", свидетельствующего о конце-петлевой конструкции, обеспечивающей функциональное разобщение полости культи желудка и ДПК (отсутствие ДГР, одновременное повышение давления в КПГЭА и культе желудка. За 3 часа моторики отмечена периодическая моторная деятельность культи желудка. Тонус клапанного аппарата сохранен. Периодичность моторной деятельности отводящей петли сохранена. Тест с пищевой нагрузкой положительный (приложение фото 11, II - через 2 года после реконструктивной операции).
При динамическом наблюдении за состоянием больного в период с 2000 г. по 2004 г. отмечен хороший функциональный результат. Пациент не испытывает диспепсических расстройств после приема пищи, болевой синдром после реконструктивной операции не наблюдался. Прием пищи дробный до 5 раз в день. Диеты придерживался в течение первых 9 месяцев после оперативного вмешательства. Прибавка в весе спустя 1 год после операции составила 4,5 кг, через 2 года 2 кг, 2003 г.-2004 г. стабилизация веса. Стул регулярный, оформленный.
Исследование функций поджелудочной железы и печени в отдаленном периоде свидетельствуют о нормализации всасывания сахара в кишечнике в связи с восстановлением дуоденального пассажа пищи (сахар крови натощак в пределах нормы, при сахарной нагрузке отмечен плавный и постепенный подъем и падение показателей).
Гематологические показатели: содержание гемоглобина от 102 г/л и выше, количество эритроцитов от 3,9×1012
Выполняет привычную работу, в том числе не исключает и тяжелый физический труд. При последнем исследовании в 2004 г. жалоб не предъявляет.
Медико-социальная эффективность: Опыт изучения больных с пептическими язвами гастроэнтероанастомоза после резекции желудка способом Бильрот II по данным литературы и собственным наблюдениям в большинстве случаев подтверждает не рациональность использования традиционных способов хирургического лечения язв ГЭА, необоснованную ререзекцию культи желудка.
Предполагаемый способ предусматривает исключение рецидива пептической язвы за счет снижения кислотопродукции до безопасного уровня, удаление ишемизированной зоны анастомоза с пептической язвой, коррегирует постгастрорезекционные расстройства, тем самым улучшает качество жизни пациентов, восстанавливает автономность культи желудка. Использование оригинальной технологии коррекции постгастрорезекционных расстройств при сочетанных постгастрорезекционных синдромах существенно улучшает ближайшие и отдаленные результаты лечения больных с пептической язвой гастроэнтероанастомоза.
Значительное повышение качества их жизни будет иметь и социально-экономический эффект, так как приведет к снижению инвалидизации больных данной группы, что позволит им вернуться к активной трудовой деятельности.
Источники информации
1. В.А.Овчинников, А.В.Меньков. Хирургия пептических язв оперированного желудка. Нижний Новгород, 2002 г. стр.14-15, 55-56, 59-63.
2. А.П.Михайлов, А.М.Данилов, А.Н.Напалков и др. Сочетанные постгастрорезекционные синдромы" Журнал "Вестник хирургии имени Грекова, № 1, 2002 г. стр.23-28.
3. А.М.Данилов, А.П.Михайлов, А.Н.Напалков, О.Н.Романенко. Опыт лечения больных с постваготомическими синдромами. Журнал "Вестник хирургии имени Грекова", № 1, 2002 г. стр.29-33.
4. Г.К.Жерлов, А.П.Кошель, А.Г.Орлов Вестник хирургии им. Грекова, 2000 г., том 159, № 1, стр.46-49. "Реконструктивная еюногастропластика".
Способ хирургического лечения пептических язв гастроэнтероанастомоза после резекции желудка по Бильрот-II, отличающийся тем, что разобщают гастроэнтероанастомоз, отсекая по линии анастомоза культю желудка от кишки, выполняют селективную ваготомию путем пристеночной прецизионной ретроградной мобилизации малой кривизны культи желудка и абдоминального отдела пищевода с сохранением коротких сосудов дна культи желудка, висцеральных ветвей блуждающего нерва, затем резецируют деваскуляризированную малую кривизну культи желудка вместе с "килем", зоной анастомоза, несущей язву, в пределах неизмененных тканей, у большой кривизны формируют цилиндрическую трубку, создают арефлюксную конструкцию в области пищеводно-желудочного перехода, затем мобилизуют культю двенадцатиперстной кишки, при этом удаляют швы, наложенные при первичной резекции, дезинвагинируют второй ряд швов, выполняют дуоденотомию по линии швов на передней стенке вершины дезинвагинированной культи, иссекают необратимые изменения стенки двенадцатиперстной кишки, резецируют тощую кишку с иссечением зоны разобщенного гастроэнтероанастомоза с инфильтратом и "шпорой", формируют энтеродуоденоанастомоз с концом отводящей петли тощей кишки, на этой же петле на расстоянии 10 см от энтеродуоденоанастомоза накладывают конце-петлевой гастроэнтероанастомоз, после чего конец приводящей петли тощей кишки анастомозируют по типу "конец в бок" с отводящей петлей.