Способ лечения синдрома дисфункции височно-нижнечелюстного сустава
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к стоматологии, и касается лечения синдрома дисфункции височно-нижнечелюстного сустава (ВНЧС). Лечение проводят в два этапа. На первом этапе врач, сидя лицом к голове пациента со стороны противоположной крылонебной ямки, просит пациента приоткрыть рот и вводит палец между щекой и альвеолярным краем верхне-челюстной кости, доводит до конца и далее вдоль крыловидной пластинки, проходит крылонебную ямку и наталкивается на латеральную крыловидную мышцу. После чего врач просит пациента повернуть голову в сторону, соответствующую данной крылонебной ямке, и несколько раз произнести вслух: «Ничего не попишешь», при этом врач постепенно усиливает давление пальцем на ткань, и такое положение удерживается до релаксации тканей, около 1,5-2 минут. На втором этапе руки врача располагаются по бокам головы так, чтобы уши и веки были в ладонях. ВНЧС суставы будут закрыты основанием пальцев, используя кончики средних пальцев, как крючки для захвата угла нижней челюсти с двух сторон нижней челюсти, осуществляется по возможности равномерная краниальная тракция челюсти в краниальном направлении. Сила тракции равномерно и медленно увеличивается, пока врач не почувствует прекращение движения или изменения в ВНЧС. Далее врач продолжает осуществлять тракцию в краниальном направлении, что приводит к краниальному и латеральному движению височных костей в чешуйчатом шве, а затем к краниальному смещению теменных костей, через 2-3 минуты ладони врача почувствуют прекращение движения, далее осуществляется тракция нижней челюсти в каудальном и вентральном направлении, около 2-3 минут, до разблокирования ВНЧС и расслабления мягкотканых элементов ВНЧС. Способ приводит к освобождению височно-теменных, височно-основных швов, декомпрессии биламинарной зоны и, следовательно, улучшению трофики ВНЧС, а также способствует возвращению внутрисуставного диска в правильное положение. 1 з.п. ф-лы, 3 ил.
Реферат
Изобретение относится к медицине и касается способа лечения синдрома дисфункции височно-нижнечелюстного сустава (ВНЧС)
Своевременная диагностика и лечение синдрома дисфункции ВНЧС в настоящее время является актуальной проблемой стоматологии и нейростоматологии. Так, по данным различных авторов (Weimann A., Agerberg G., Thompson J. et al., 1985; Dowson P., 1985; Okeson J., 1985), клинические признаки дисфункции ВНЧС: боль, крепитацию, дискоординацию движений обеих сторон и связанную с ней девиацию нижней челюсти при открывании рта, напряжение мышц и периартикулярных тканей, снижение слуха можно выявить у 14-40% всего населения. Причем как минимум один его признак выявляется у 20-85% взрослого населения (Рабухина Н.А., 1966; Петросов Ю.А. с соавт., 1989; Пузин М.Н. с соавт., 2002; Seltzer S., 1978; Dworkin S.F., 1990; Marbach J.S. et al., 1990). При этом частота дисфункций увеличивается с возрастом, по мере потери зубов, и особенно высока у лиц с аномальными соотношениями зубных рядов. Почти у 70% людей имеется так называемый физиологический подвывих, при котором с суставным бугорком контактирует только задняя треть суставной площадки головки (Рабухина Н.А., Аржанцев А.П., 1999).
Современной особенностью данной патологии является то, что она часто развивается в достаточно молодом возрасте (20-40 лет), что приводит к росту затрат государства на лечение, содержание больных по причине временной нетрудоспособности, инвалидности.
Исследованию синдрома дисфункций ВНЧС посвящено много работ как отечественных, так и зарубежных исследователей (Петросов Ю.А., 1982; Егоров П.М., Карапетян И.С., 1986; Пузин М.Н., 1997; Хватова В.А., 1997; Семкин В.А., 1997; Вязьмин А.Я., 1999; Dvozkin et al., 1990; Reis A.C., Hotta Т.Н. et al., 2000). Однако многие врачи даже не подозревают о существовании данной патологии у своих пациентов. Даже если диагноз ставится правильно, врач, будь то стоматолог, невролог или отоларинголог, не всегда может помочь им. В большинстве случаев заболевание носит доброкачественный характер, однако при длительном существовании, отсутствии лечебных мероприятий или их неэффективности могут развиться необратимые органические изменения в ВНЧС и связанных с ним структурах. Кроме того, хроническая боль приводит к социальной дезадаптации, значительно ухудшает качество жизни пациентов.
ОСНОВНЫЕ НАПРАВЛЕНИЯ ЛЕЧЕНИЯ
1. Стоматологические ортопедические конструкции (съемные и несъемные) направленные на оптимизацию расположения нижней челюсти и расслабление жевательной мускулатуры, исправление прикуса; избирательное пришлифовывание жевательной поверхности для устранения суперконтактов. Протезирование при частичной вторичной адентии с использованием съемных и несъемных конструкций (1).
2. Для воздействия на собственно жевательную мускулатуру применяются блокады триггерных точек, постизометрическа релаксация, различные виды физиотерапевтического воздействия, рефлексотерапия, миогимнастика, введение ботулотоксина непосредственно в мышцы (2, 3, 4).
3. Фармакотерапия включает применение обезболивающих, противовоспалительных средств, миорелаксантов, антидепрессантов, сосудистых и метаболических средств (5, 6).
Анализируя основные направления в лечении этих больных, можно сделать вывод, что, кроме стоматологического ортопедического этапа, главное внимание уделяется фармакотерапии. Но постоянно увеличивающийся арсенал медикаментозных и физиотерапевтических средств, используемых для этих целей, к сожалению, не всегда приводит к желаемому результату. Это объясняется тем, что в результате развития внутрисуставных нарушений выявляется механическая причина, связанная с функциональным ограничением подвижности внутрисуставного диска и мыщелка, которая поддерживается изменениями происходящими в латеральных и медиальных крыловидных мышцах, а также в задисковой зоне, которые часто остаются без внимания. Это и лежит, по нашему мнению, в основе частых рецидивов заболевания или развития новых более сложных патологических изменений как во всем организме, так и в челюстно-лицевой области, в частности.
Методика мануальной терапии данной патологии в настоящее время недостаточно разработана и не нашла широкого применения в повседневной практике мануальных терапевтов и стоматологов.
В основу изобретения поставлена задача создания способа лечения синдрома дисфункции ВНЧС, который обеспечивал бы устранение функциональных ограничений подвижности внутрисуставных элементов, нормализацию функции жевательной мускулатуры, восстановление эластических свойств и кровотока в биламинарной зоне.
Нами доказана эффективность устранения нарушений (гипертонус, триггерные точки) в латеральных и медиальных крыловидных мышцах, а также в связочном аппарате при дисфункции ВНЧС.
Перед началом лечения считаем необходимым произвести комплексное обследование ВНЧС, включающее сбор жалоб, анамнеза, осмотр полости рта и лицевого черепа, оценки симметрии и характера движений нижней челюсти, пальпацию лицевого и мозгового черепа, краниальных швов, области сустава и жевательных мышц в покое и при движении нижней челюсти, а также аускультацию суставов. Диагноз уточняется при помощи аксиографии, функциографии, рентгеновской зонографии, КТ, МРТ и ЭМГ.
Наибольшую важность для применения описанных ниже методик, по нашему мнению, имеют жалобы больного, оценка характера движения нижней челюсти, пальпация краниальных швов и тканей крылонебной ямки, а также данные рентгеновской зонографии и МРТ ВНЧС, которые позволяют определить характер внутрисуставных нарушений и сторону преимущественного напряжения крыловидных мышц. Так, жалобы пациента на одностороннюю лицевую или головную боль могут быть обусловлены спазмом или активацией триггерных точек в жевательной мускулатуре, в том числе и в крыловидных мышцах. Степень напряжения и болезненности последних можно уточнить при помощи пальпации, которая осуществляется следующим образом: врач, сидя лицом к голове пациента со стороны противоположной крылонебной ямки, просит пациента приоткрыть рот и вводит второй палец между щекой и альвеолярным краем верхнечелюстной кости, доводит до конца и далее вдоль крыловидной пластинки, таким образом, попадая в крылонебную ямку, палец врача наталкивается на резистентную массу тканей, в основном на латеральную крыловидную мышцу. Зигзагообразное отклонение нижней челюсти при открывании рта в большинстве случаев обусловлено сокращением крыловидных мышц на стороне, противоположной латеральному смещению, однако, в ряде случаев отклонение может быть вызвано наличием преграды на пути движения мыщелка в виде диска при переднем вывихе последнего на стороне латерального смещения. Как правило, передний вывих диска обусловлен спазмом верхней головки латеральной крыловидной мышцы и приводит к перерастяжению биламинарной зоны, а также дистальному смещению мыщелка, который, в свою очередь, вызывает компрессию задисковой зоны. Данные внутрисуставные изменения можно подтвердить с помощью функциональной рентгеновской зонографии и МРТ ВНЧС.
Само лечение синдрома дисфункции височно-нижнечелюстного сустава осуществляется в два этапа.
Первый этап
РЕЛИЗ (РАССЛАБЛЕНИЕ) ТКАНЕЙ КРЫЛОНЕБНОЙ ЯМКИ.
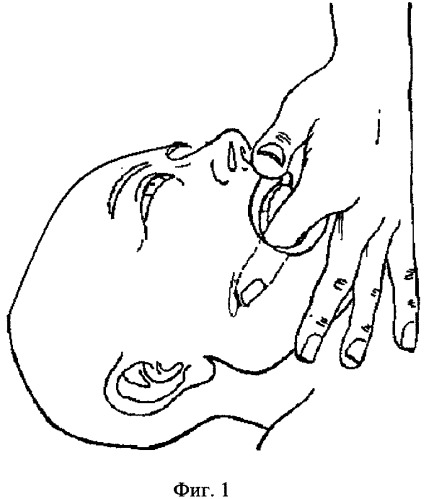
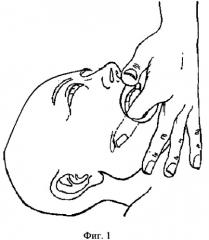
Врач, сидя лицом к голове пациента со стороны противоположной крылонебной ямки, просит пациента приоткрыть рот и вводит второй палец между щекой и альвеолярным краем верхнечелюстной кости, доводит до конца и далее вдоль крыловидной пластинки. Он проходит крылонебную ямку и наталкивается на резистентную массу тканей, в том числе и на латеральную крыловидную мышцу (фиг.1). Врач просит пациента повернуть голову в сторону, соответствующую данной крылонебной ямке, и несколько раз произнести вслух: «Ничего не попишешь». Произношение этой фразы способствует расслаблению тканей, по принципу постизометрической релаксации. Врач постепенно усиливает давление пальцем на ткань. Положение удерживается до релаксации тканей, около 1,5-2 минут.
Выбор стороны воздействия основан: 1) стороной проявления болевого синдрома, обусловленного спазмом крылонебных мышц и выявленного при пальпаторном исследовании; 2) противоположной стороной латерального смещения нижней челюсти при открывании рта; 3) стороной, на которой, по данным функциональной зонографии, определяется ограничение подвижности мыщелка нижней челюсти; 4) стороной, на которой по данным МРТ ВНЧС, определяется вентральное смещение внутрисуставного диска.
Данная техника вызывает растяжение крыловидных мышц и, следовательно, их расслабление, что способствует восстановлению правильного положения внутрисуставного диска и мыщелка.
Второй этап
ТЕХНИКА ГАРМОНИЗАЦИИ ВНЧС.
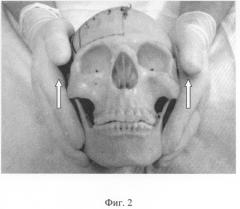
Руки врача располагаются по бокам головы так, чтобы уши и веки были в ладонях. ВНЧС суставы будут закрыты основанием пальцев.
Используя кончики средних пальцев, как крючки для захвата угла нижней челюсти, с двух сторон нижней челюсти осуществляется по возможности равномерная краниальная тракция челюсти в краниальном направлении (фиг.2). Сила тракции равномерно и медленно увеличивается, пока врач не почувствует прекращение движения или изменения в ВНЧС. Врач продолжает осуществлять тракцию в краниальном направлении, что приводит к краниальному и латеральному движению височных костей в чешуйчатом шве, а затем к краниальному смещению теменных костей.
Спустя некоторое время (в среднем через 2-3 минуты) ладони врача почувствуют прекращение движения, т.е. наступает момент уравновешивания. Момент уравновешивания говорит о завершении этой фазы техники.
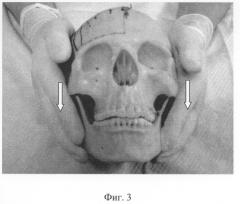
Следующим шагом должна стать тракция нижней челюсти в каудальном и вентральном направлении (фиг.3). Во время каудальной тракции в ВНЧС происходит растяжение мягкотканых элементов, связанных с ними (связки, мышцы), что приводит к разблокировке в суставе и последующем расслаблении мягкотканых элементов ВНЧС. Это ощущается врачом как расслабление тканей. Продолжительность второй фазы составляет в среднем 2-3 минуты.
Данная техника приводит к освобождению височно-теменных, височно-основных швов, декомпрессии биламинарной зоны и, следовательно, улучшению трофики ВНЧС, а также способствует возвращению внутрисуставного диска в правильное положение.
Курс лечения составляет 1,5-2,5 месяца, сеансы проводятся в начале с интервалом 1-2 раза в неделю, затем раз в семь дней.
ЭФФЕКТИВНОСТЬ МЕТОДА
Способ прошел клинические испытания на кафедре рефлекторной и мануальной терапии ФПДО МГМСУ на базе городской поликлиники №20 ЦАО города Москвы.
Материал исследования. Под наблюдением находилось 89 больных с дисфункцией ВНЧС, в возрасте от 16 до 52 лет (64 женщины и 25 мужчин). Анамнез заболевания составлял от 2 месяцев до 8 лет. Все больные были разделены на две группы, сопоставимые по полу, возрасту и клиническим проявлениям: основная составила 60 человек, контрольная - 29.
Методы исследования. У всех больных осуществлялся сбор анамнестических данных, проводилось клиническое неврологическое и ортопедическое обследование с применением методов мануальной диагностики, регистрация суставного пути ВНЧС с помощью аксиографии, оценка интенсивности боли по визуальной аналоговой шкале (ВАШ).
Результаты исследования. Нами были выявлены следующие клинические проявления дисфункции ВНЧС: боль (43%), щелканье (89%) в области сустава, дискоординация движений обеих сторон и связанная с ней девиация нижней челюсти при открывании рта (100%), напряжение мышц и периартикулярных тканей (78%), бруксизм (43%), снижение слуха (23%). Больные также предъявляли жалобы на периодические боли в разных отделах опорно-двигательного аппарата (74%), головную боль (62%), периодическое головокружения системного (23%) и несистемного (47%) характера, ощущение неустойчивости при ходьбе (58%).
В результате неврологического обследования было выявлено: снижение качества ночного сна (28%), синдром вегетативной дисфункции (48%), локальные отеки в области лица (52%), легкая анизорефлексия и гиперрефлексия (68%), гиперкинезы лица различной интенсивности (20%), дизартрия (4%), неуверенное выполнение координаторных проб и пошатывание в пробе Ромберга (84%), синдром ресничного узла (8%), синдром крылонебного узла (25%), невралгия тройничного нерва (20%), невропатия тройничного (15%) и лицевого (12%) нервов.
Всем пациентам проводилось мануальное тестирование (пальпация) резистентности тканей крылонебной ямки следующим способом. Врач, сидя лицом к голове пациента со стороны противоположной крылонебной ямки, просит пациента приоткрыть рот и вводит второй палец между щекой и альвеолярным краем верхнечелюстной кости, доводит до конца и далее вдоль крыловидной пластинки, таким образом, попадая в крылонебную ямку, палец врача наталкивается на резистентную массу тканей. У всех обследованных пациентов было выявлено выраженное напряжение тканей и болезненность крылонебных ямок с обеих сторон с преобладанием на стороне проявления болевого синдрома, обусловленного спазмом крылонебных мышц, или на стороне, противоположной латеральному смещению нижней челюсти при открывании рта. При декомпрессии ВНЧС, осуществляемой посредствам каудальной тракции нижней челюсти, у всех пациентов была выявлена асимметрия в натяжении суставных (капсулы, внутрисуставных связок) и внесуставных элементов (внесуставных связок, мышц, фасций). Также при пальпаторном исследовании отмечена асимметрия лицевого и мозгового черепа, разностояние сосцевидных отростков, болезненное напряжение тканей в области краниальных швов, особенно чешуйчатого, височно-основного и затылочно-сосцевидного.
Анализ результатов регистрации суставного пути указывает на значительные нарушения функции ВНЧС (асимметрия суставных путей справа и слева, несовпадение суставных путей на одной стороне при открывании и закрывании рта, а также наличие изгибов на них).
Средний уровень самооценки боли по ВАШ составил 7,6 баллов.
Всем больным основной группы проводился курс лечения с использованием техник релиза крылонебной ямки и гармонизации ВНЧС, направленный на устранение выявленных нарушений в сочетании с ортопедической стоматологической коррекцией. Курс лечения продолжался от 1,5 до 2,5 месяцев, сеансы проводились с интервалом 1-2 раза в неделю, затем раз в семь дней.
Пациентам контрольной группы наряду с ортопедической стоматологической коррекцией проводилось физиотерапевтическое (магнитотерапия, лазеротерапия, фонофорез) и фармакологическое (НПВС, миорелаксанты, антидепрессанты, сосудистые препараты) лечение, в соответствии с принятыми в стоматологии методиками.
В основной группе в результате лечения отмечался регресс симптоматики на 87%, исчезало напряжение тканей в области швов мозгового и лицевого черепа, а также болезненность мягких тканей головы. Результаты аксиографии указывают на нормализацию функции ВНЧС в 74%. Уже после первой недели лечения отмечалось снижение уровня самооценки боли до 4,4 баллов по ВАШ, к окончанию курса лечения болевой синдром, независимо от локализации, полностью регрессировал в 83%, а в остальных случаях составлял в среднем 2,1 балла.
В контрольной группе симптоматика регрессировала на 53%, однако сохранялось напряжение тканей в области швов мозгового и лицевого черепа. При аксиографии нормализация суставного пути отмечалась лишь в 17%. Уровень самооценки боли уменьшился до 3,5 баллов после первой недели лечения и к концу курса полностью регрессировал в 67%, в остальных случаях составил 2,3 балла.
Катамнез прослежен на протяжении 2,5 лет. В основной группе рецидив симптоматики отмечался в срок от 6 месяцев до 1,5 лет в 37% случаев, из них в 15% пациентам самостоятельно удалось избавиться от симптомов с помощью описанных методик. В контрольной группе рецидив возникал в срок от 3 месяцев до 1 года в 63% случаев.
Анализ полученных результатов позволяет сделать следующие выводы.
1. Использование техники релиза тканей крылонебной ямки и гармонизации ВНЧС является более эффективным по сравнению со стандартными методами лечения синдрома дисфункции ВНЧС.
2. Данные техники просты в применении, им легко обучить пациентов, они не имеют побочных эффектов и не требуют больших материальных затрат.
3. Учитывая, что уровень рецидивирования в основной группе достоверно ниже (р<0,05), можно утверждать, что описанные техники направлены на одно из ключевых звеньев патогенеза дисфункции ВНЧС.
Внедрение нового метода лечения и обучение ему пациентов позволит более целенаправленно и эффективно проводить коррекцию патогенетических биомеханических нарушений, приводящих к развитию болевых синдромов, сократить сроки лечения больных и временной нетрудоспособности, предотвратить развитие хронической патологии ВНЧС и рецидивов острых состояний.
Сущность заявляемого способа подтверждается следующими конкретными примерами.
Пример 1. Больная А., 37 лет, учитель, поступила с жалобами на боль левой половины лица, головы и шеи с преимущественной локализацией за глазом, щелканье в ВНЧС при открывании рта, ощущение заложенности в левом ухе, головокружение несистемного характера, неустойчивость при ходьбе, изменение речи. Состояние постепенно ухудшалось в течение 5 лет. Неоднократно лечилась амбулаторно с использованием фармакотерапии и физиотерапии без особого эффекта.
Из анамнеза известно, что данные жалобы стали беспокоить через шесть месяцев после удаления верхнего моляра слева. Протезирование не проводилось.
В неврологическом статусе: снижение конвергенции слева, сухожильные и периостальные рефлексы оживлены S>D, нарушений чувствительности не отмечено, в позе Ромберга пошатывается, гипергидроз ладоней и стоп, напряжение субокципитальных мышц, больше слева.
В стоматологическом статусе: смещение резцовой линии вправо на 2 мм, S-образная девиация нижней челюсти при открывании рта, асимметрия движения мыщелков при пальпации, щелчок в правом ВНЧС в конце открывания рта.
При мануальном тестировании выявлены выраженные нарушения функционального состояния опорно-двигательного аппарата. Соматические дисфункции локализовались в "ключевых зонах" изменения кривизны позвоночного столба: на уровне атланто-затылочного и атланто-осевого, шейно-грудного, торако-люмбального, пояснично-крестцового переходов, а так же сегмента С3-С4 и крестцово-подвздошных суставов. Пальпаторно отмечена асимметрия лицевого и мозгового черепа, разностояние сосцевидных отростков, болезненное напряжение тканей в области краниальных швов, особенно чешуйчатого, височно-основного и затылочно-сосцевидного, а также болезненное и асимметричное напряжение мышц субокципитальной области. Данные изменения оси тела сопровождались наличием болезненных триггерных точек в жевательных мышцах, мышцах шеи, и верхнего плечевого пояса.
При функциональной зонографии ВНЧС отмечается гипермобильность в правом и ограничение подвижности в левом суставах. На рентгенограммах шейного отдела позвоночника с функциональными пробами выявлены: сглаженный лордоз, признаки остеохондроза и нестабильности на уровне С3-С4.
Данные аксиографии указывают на значительное нарушение функции ВНЧС.
Результаты ЭМГ мышц участвующих в акте жевания (височных, жевательных, надподъязычных) в состоянии физиологического покоя нижней челюсти указывают на превышение нормальных показателей биоэлектрической активности (20-36 мкВ) и асимметрию (от 30 до 60%%).
При максимальном изометрическом сокращении жевательных мышц наблюдалось увеличение асимметрии, которая достигала 80%, и выявлялось отсутствие функциональной связи между мышцами антагонистами.
Уровень самооценки боли по ВАШ составил 7,7 баллов.
Больной проведено 10 процедур предлагаемым способом в течение 6 недель с интервалом 1-2 раза в неделю, затем раз в семь дней.
После проведенного лечения жалобы полностью исчезли. В неврологическом статусе отклонений от нормы не выявлено.
В стоматологическом статусе отмечается нормализация положения резцовой линии, отсутствие девиации, симметричность движений мыщелков при открывании рта, щелканье в суставе не выявлено.
При мануальном обследовании отмечено исчезновение напряжения тканей в области швов мозгового и лицевого черепа, а также болезненность мягких тканей головы. Уменьшалась выраженность патобиомеханических нарушений в опорно-двигательном аппарате.
Данные аксиографии подтверждают улучшение суставного пути.
Данные ЭМГ свидетельствуют о нормализации биоэлектрической активности жевательных мышц, снижении асимметрии до 20% в покое и до 34% при максимальном сжатии челюстей. Отмечается также восстановление нормальных функциональных связей между мышцами-антагонистами.
После лечения предложенным способом пациентке рекомендовано провизорное протезирование частичной вторичной адентии.
В данном случае применение предлагаемого способа лечения дало достаточно выраженный клинический эффект.
Список литературы
1. RU 99109369 А, 10.02.2001.
2. RU 2180570 C1, 20.03.2002.
3. RU 2203703 С1, 10.05.2003.
4. RU 2167679 С1, 27.05.2001.
5. Пузин М.Н. Новые аспекты патогенеза и лечения нейростоматологических заболеваний с ведущим аогическим синдромом // Журн. Неврол. и психиатр. - 1990. - N7. - С.115-120.
6. Пузин М.Н. Нейростоматологические заболевания. - М.: «Медицина», 1997. - 368 с.
1. Способ лечения синдрома дисфункции височно-нижнечелюстного сустава (ВНЧС), который проводят в два этапа, при этом на первом этапе врач, сидя лицом к голове пациента со стороны противоположной крылонебной ямки, просит пациента приоткрыть рот и вводит палец между щекой и альвеолярным краем верхне-челюстной кости, доводит до конца и далее вдоль крыловидной пластинки, проходит крылонебную ямку и наталкивается на латеральную крыловидную мышцу, после чего врач просит пациента повернуть голову в сторону, соответствующую данной крылонебной ямки и несколько раз произнести вслух: «Ничего не попишешь», при этом врач постепенно усиливает давление пальцем на резистентную массу ткани крыловидной ямки и латеральную крыловидную мышцу и такое положение удерживают до релаксации тканей, на втором этапе руки врач располагает по бокам головы так, чтобы уши и веки были в ладонях, ВНЧС суставы закрывают основанием пальцев, используя кончики средних пальцев, как крючки для захвата угла нижней челюсти с двух сторон нижней челюсти, осуществляют равномерную тракцию челюсти в краниальном направлении, силу тракции равномерно и медленно увеличивают пока врач не почувствует прекращение движения, далее врач продолжает осуществлять тракцию в краниальном направлении до прекращения движения, далее осуществляют тракцию нижней челюсти в каудальном и вентральном направлениях до разблокирования ВНЧС и расслабления мягкотканых элементов ВНЧС.
2. Способ по п.1, отличающийся тем, что курс лечения проводят 1,5-2,5 месяца, сеансы проводят вначале с интервалом 1-2 раза в неделю, затем раз в семь дней.