Способ прогнозирования риска возникновения, клинического течения и исхода острого идиопатического панкреатита
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть использовано для прогнозирования риска возникновения, клинического течения и исхода острого идиопатического панкреатита. Задача изобретения: повышение эффективности прогнозирования клинического течения острого идиопатического панкреатита. Поставленную задачу решают за счет того, что из крови пациента с острым идиопатическим панкреатитом получают ДНК и осуществляют генотипирование пациента с помощью полимеразной цепной реакции. Для этого исследуют мутации генов SPINK1, GSTM1, GSTT1, PRSS1 и CFTR, при обнаружении гетерозиготных мутаций в генах SPINK1, PRSS1 и CFTR прогнозируют развитие деструктивной формы идиопатического панкреатита, при обнаружении сочетания не менее чем двух мутировавших генов из SPINK1, GSTM1, GSTT1, PRSS1 и CFTR у гетерозиготных носителей или гомозиготных носителей по мутации N348 гена SPINK1 в сочетании с гетерозиготной мутацией R122H гена PRSS1 прогнозируют формирование панкреонекроза тяжелой степени. Преимущество изобретения в том, что оно позволяет выделить группу больных с высоким риском развития деструктивных осложнений и обоснованно рекомендовать им проведение полномасштабной специализированной интенсивной терапии на ранних сроках, тем самым снизить, или полностью исключить летальность у больных. 3 ил., 4 табл.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для прогнозирования риска возникновения, клинического течения и исхода острого идиопатического панкреатита.
Острый панкреатит (ОП) - одно из самых сложно диагностируемых и, вместе с тем, широко распространенных заболеваний [1]. В течение нескольких лет он стабильно занимает второе, а по некоторым регионам - первое место в структуре заболеваний «острый живот», опережая острый аппендицит и острый холецистит [2, 3, 4]. Летальность при остром деструктивном панкреатите как в России, так и за рубежом остается неизменно высокой, не опускаясь ниже 20%, достигая при инфицированных формах 60-80% [4, 5, 6, 7, 8, 25]. Примечательным фактом является относительное постоянство на протяжении последних десятилетий величины идиопатического панкреатита в общей структуре заболевания, несмотря на применение современных диагностических методов, на его долю приходится 15-35%, что указывает на несовершенство диагностики.
В настоящее время, среди различных критериев прогноза течения острого панкреатита наиболее распространены прогностические системы, основанные на изучении лабораторных параметров, характеризующих состояние пораженного органа и жизненно важных констант организма и предполагающие, в конечном счете, числовое выражение тяжести состояния больного. Достаточную клиническую апробацию прошли:
1. ранние прогностические критерии Ranson;
2. индекс APACHE II;
и система стратификации тяжести острого панкреатита на основе компьютерно-томографических критериев [9, 10, 26, 27].
Наиболее известная и повсеместно применяющаяся прогностическая система предложена американским хирургом J.Ranson - она состоит из 11 критериев. Сумма баллов от 0 до 2 указывает на легкое течение панкреатита, от 3 до 5 - на панкреатит средней тяжести, сумма от 6 до 11 баллов соответствует тяжелому течению панкреонекроза. Несколько проще система прогноза Glasgow (Imrie), она состоит из восьми лабораторных показателей, девятым является возраст пациента. Недостатком этих систем является неспецифичность использованных лабораторных параметров и 48-часовая отсрочка в установлении прогноза течения острого панкреатита [11, 12].
В ведущих отечественных и зарубежных клиниках в последние годы для оценки тяжести состояния больных острым панкреатитом применяется шкала APACHE-2 (Acute physiology and chronic health evaluation) - шкала оценки острых физиологических нарушений и хронических заболеваний. Данная шкала позволяет с высокой точностью определить тяжесть состояния пациента, имеет некоторые преимущества перед системой Рансона и компьютерной томографией, заключающиеся в возможности ежедневной повторной оценки, низкой стоимости скрининга тяжести и незначительным риском, однако большое количество параметров создает неудобства при использовании этой шкалы в условиях ургентной хирургии [28, 29].
Наиболее доступна и удобна в применении прогностическая система, предложенная Санкт-Петербургским НИИ скорой помощи им. И.И.Джанелидзе. Система состоит из 2 разделов, включающих основные и дополнительные признаки тяжести заболевания. Если у пациента имеется минимум 2 основных признака или 1 основной и 2 дополнительных, то с 95% вероятностью может развиться тяжелая форма острого панкреатита (крупноочаговый, либо субтотально-тотальный). Если присутствует один признак, то возможен острый панкреатит средней тяжести. Отсутствие перечисленных признаков характерно для отечной формы острого панкреатита [13, 14].
Необходимость применения балльных систем оценки тяжести состояния больных панкреатитом не вызывает сомнений, они дают возможность унифицировать больных и выработать алгоритм действий. Однако анализ результатов анкетирования, проведенного в рамках подготовки к IX Всероссийскому съезду хирургов, показал, что в 29% случаев используется система АРАСНЕ-П, шкала Ranson применяется у 27% опрошенных, остальные респонденты указали, что не применяют систем оценки тяжести и прогноза заболевания [15]. Возможно этот факт обусловлен отсутствием оценочной системы, удовлетворяющей основным требованиям - простота, доступность и объективность, а также основным недостатком всех существующих на сегодняшний день систем, который заключается в том, что ни одна из них не позволяет прогнозировать риск возникновения, возможного течения и исхода острого панкреатита до его клинико-лабораторной манифестации, то есть не соответствует основным принципам современной предиктивной медицины - медицины предупредительной.
Наиболее близким к предлагаемому является способ прогнозирования течения язвенной болезни двенадцатиперстной кишки (ДПК) на основе фармакогенетического анализа метаболизма и клинической эффективности лекарственных препаратов, предназначенных для ее лечения, а именно ингибиторов протонного насоса, разработанный Никоновым Е.Л [16]. Проведенное у больных генотипирование выявило четкую зависимость возникновения осложнений, а также непрерывно-рецидивирующего течения язвенной болезни ДПК от наличия мутаций гена CYPC19 в системе цитохрома Р450. Такие генные мутации обуславливают "быстрый" тип метаболизма ингибиторов протонных помп, что снижает их эффективность и приводит к неудовлетворительным результатам консервативного лечения язвенной болезни ДПК, склонности к ее непрерывно-рецидивирующему течению.
Предлагаемый способ прогнозирования играет важную роль:
1) в определениии тактики лечения язвенной болезни ДПК;
2) в выработке показаний к оперативному лечению, выполнению органосохраняющих операций на ДПК и желудке, а также тому или иному способу хирургической коррекции кислотопродуцирующей функции желудка.
Основным недостатком, не позволяющим применить его в отношении острого идиопатического панкреатита, является различие в патогенетической сущности этих заболеваний.
Для язвенной болезни ДПК ведущим в патогенезе является повышение кислотности желудочного сока, поэтому в основе системы прогноза ее течения и исхода лежит выявление мутаций в системе цитохрома Р450, повышающих активность ферментов, метаболизирующих лекарственные препараты, предназначенные для снижения кислотопродуцирующей функции желудка, что приводит к их клинической неэффективности в связи с быстрым выведением из организма.
Для создания же прогностической системы в отношении острого идиопатического панкреатита (ОИП) необходимо выявление мутаций в генах, которые способствовали бы снижению эффективности ферментов, участвующих в биотрансформации ксенобиотиков и, соответственно, увеличивающих их токсическое воздействие на организм, а также в генах, вовлеченных в функционирование клеток самой поджелудочной железы.
Задача изобретения: повышение эффективности прогнозирования риска возникновения, клинического течения и исхода острого идиопатического панкреатита.
Поставленную задачу решают за счет того, что исследуют 5 генов на предмет мутаций, ассоциированных с развитием острого идиопатического панкреатита и влияющих на его течение и исход: ферментов биотрансформации ксенобиотиков - GSTM1 и GSTT1, катионного трипсиногена - PRSS1, ингибитора трипсиногена - SPINK1, трансмембранного регулятора муковисцидоза - CFTR; при наличии мутаций в генах SPINK1, PRSS1, CFTR прогнозируют развитие деструктивной формы острого идиопатического панкреатита с риском в 21,8%; при наличии только изолированной гетерозиготной мутации N34S гена SPINK1 прогнозируют повышение риска возникновения деструктивного идиопатического панкреатита на 9,4%; при сочетании гетерозиготной мутации R122H гена PRSS1 с мутациями в генах SPINK1, CFTR и GSTM1 - на 12,5%; при выявлении "двойных" мутаций в генах, вовлеченных в функционирование клеток поджелудочной железы: SPINK1, PRSS1, CFTR, прогнозируют формировании панкреонекроза тяжелой степени и повышение летального исхода на 44,5%.
Оценивали состояние генетических систем:
1. Осуществляющих взаимодействие организма с внешней средой.
Исследовали гены ферментов биотрансформации ксенобиотиков - глутатион-S-трансферазы (GSTM1 и GSTT1), где в качестве полиморфных вариантов выявлялись их протяженные делеции. Вследствии таких делеций образуется мутантный "нулевой" аллель генов GSTM1 и GSTT1, у людей гомозиготных по этому аллелю и имеющим, соответственно, "нулевой" генотип (0/0), белковый продукт не синтезируется, то есть ферменты, за образование которых ответственны гены GSTM1 и GSTT1 отсутствуют [21].
2. Непосредственно вовлеченных в функционирование клеток поджелудочной железы.
Исследовали гены:
а) катионного трипсиногена PRSS1 и его R122H мутация;
б) ингибитора трипсиногена (SPINK1) с мутацией N34S;
в) трансмембранного регулятора муковисцидоза (CFTR) с 8 наиболее распространенными мутациями.
Выбор исследуемых генов обусловлен тем, что:
1. Ферменты глутатионтрансферазы, экспрессирующиеся с генов GSTM1 и GSTT1 являются ферментами биотрансформации ксенобиотиков, их отсутствие вследствие мутаций этих генов приведет к нарушению их обезвреживания и повышению их токсического воздействия на организм. [17,20].
2. Фермент с гена GSTM1 экспрессируется в панкреатической паренхиме, поэтому принимает участие в обезвреживании экзогенных токсинов непосредственно в поджелудочной железе, его отсутствие вследствие мутации этого гена приведет к деструкции ее ткани [18].
3. Фермент с гена GSTM1 входит в состав антиоксидантной системы, при его отсутствии вследствие мутаций нарушится резистентность клеток к перекисному окислению липидов, жиров, повреждающему действию свободных радикалов, что неблагоприятно в отношении тяжести течения и исхода острого панкреатита [19, 30].
4. Фермент с гена GSTT1 участвует в детоксикации многих поллютантов, его делеция увеличивает вероятность хромосомных повреждений при воздействии оксидов и пероксидов, промежуточных метаболитов [19, 24].
5. Вследствие мутации гена катионного трипсиногена (PRSS1), трипсиноген становится устойчивым к аутолизу и подверженным более легкой аутоактивации, что может провоцировать развитие генетически обусловленного острого панкреатита [23, 32].
6. При мутации гена панкреатического ингибитора трипсина (SPINK1) нарушается естественный процесс блокады активированного трипсина в ткани ПЖ, что запускает процесс безудержной активации панкреатических ферментов, вызывая протеолитический некроз ткани поджелудочной железы и лизис стенок венул [33].
7. Мутации гена трансмембранного регулятора муковисцидоза (CFTR) реализуются на клеточном уровне недостаточной гидратацией и защелачиванием первичного секрета экзокринных желез и увеличением его вязкости [22, 31]. Увеличение концентрации гликопротеидов в панкреатическом секрете приводит к затруднению его экскреции по протокам и нарушению транспорта зимогенных гранул через апикальную мембрану, способствующих интрапанкреатической активации энзимов и аутолизу ткани железы [19, 31].
Для осуществления предлагаемого способа проводят молекулярно-генетический анализ образцов ДНК, полученных из 4 мл крови обследуемых методом полимеразной цепной реакции (ПЦР). Экстракцию ДНК осуществляют по стандартной методике с обработкой протеинкиназой К (фирма "СибЭнзим") и фенолхлороформной смесью. Детекцию делеционных полиморфизмов GSTM1 и GSTT1 генов проводили методом ПЦР. Для генов PRSS1 и SPINK1 использовали ПЦР-ПДРФ-анализ с рестрикторами BstFNl (фирма «Сибэнзим») и TspRI (фирма «New England BioLab»). Анализ мутаций CFTR гена проводят с использованием диагностического набора фирмы «ДНК-лаборатория» на 8 наиболее распространенных мутаций: del21kb, delF508, dell507, 1677delTA, 2143delT, 2184insA, 394delTT, 3821delT. Визуализацию результатов осуществляют электрофоретически в 3% агарозном геле (для генов глутатион-S-трансферазы, PRSS1 и SPINK1) и в 7% полиакриламидном геле для гена CFTR с окраской бромистым этидием. Статистическую обработку данных проводят с помощью закона Харди-Вайнберга для аутосомных признаков, критерия χ7. Пирсона.
За период с 2003 по 2005 годы был обследован 101 человек. В группу сравнения вошли 69 здоровых донора, из них 42 мужчин и 27 женщин, средний возраст составил 30±10,4 лет. Исследуемые группы составили 32 пациента с острым панкреатитом идиопатической этиологии, из которых было 19 мужчин и 13 женщин, средний возраст больных составил 50,2±7,8 лет. Диагноз острого панкреатита устанавливали на основании анамнеза, данных объективного обследования, лабораторных и инструментальных методов.
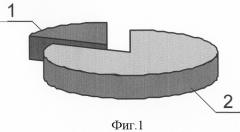
Исследование, проведенное в группе больных острым идиопатическим панкреатитом (ОИП), выявило, что из 32 пациентов этой группы деструктивная форма заболевания зарегистрирована у 9, что составило 28,1%, из которых у 7 больных (21,8%), были выявлены мутации генов, непосредственно участвующих в регуляции ферментативной функции поджелудочной железы (SPINK1, CFTR и PRSS1), что доказывает значимость этих мутаций в развитии деструктивных форм ОИП. У 23 (71,9%) больных, с отечной формой идиопатического панкреатита, ни одной мутации генов SPINK1, CFTR и PRSS1 обнаружено не было.
Распределение клинических форм ОИП представлено на фиг.1, где 1 - 28,1% больные с деструктивной формой заболевания, 2 - 71,9% больные с отечной формой заболевания. Значение мутаций генов SPINK1, CFTR и PRSS1 в развитии его деструктивных форм представлено на фиг.2, где 1 - 21,8% больные с деструктивной формой ОИП, обусловленной мутациями генов SPINK1, CFTR и PRSS1, 2 - общее количество больных острым идиопатическим панкреатитом.
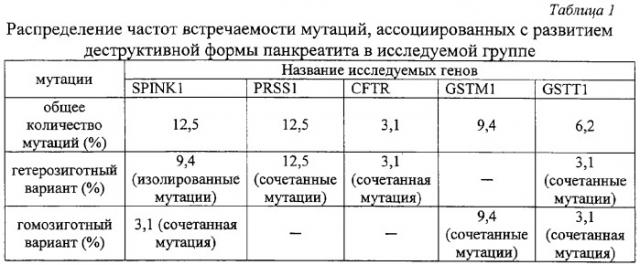
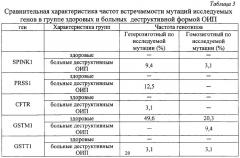
В результате исследования полиморфного варианта гена ингибитора трипсина среди больных острым панкреатитом идиопатической этиологии мутантный аллель был зафиксирован у 4 больных, что составило 12,5%. Трое больных (9,4%) являлись гетерозиготами, так как у них только один аллель содержал замену N34S, мутаций других генов у них не было выявлено. Один пациент (3,1%) оказался гомозиготным в отношении данной мутации, причем именно у этого больного была выявлена еще и R122H мутация в гене катионного трипсиногена [табл.1, табл.2]. Учитывая, что среди здоровых обследованных не было выявлено ни одного случая полиморфизма гена SPIHK1, участвующего в инактивации внутрипанкреатического активного трипсина, можно предположить, что обнаруженная мутация N34S гена SPIHK1 является одним из предрасполагающих факторов к развитию идиопатического панкреатита [Табл.3].
Проведенный анализ клинического течения острого панкреатита показал, что у больных с генетически детерминированной слабостью механизма ингибирования трипсина патологический процесс протекает по более тяжелому сценарию и практически во всех случаях сопровождается развитием деструкции поджелудочной железы. У трех больных (9,4%) острым панкреатитом, у которых был выявлен мутантный аллель гена SPINK1, наблюдалось субтотальное поражение паренхимы поджелудочной железы. У одного пациента (3,1%), являющегося гомозиготой в отношении мутации гена SPINK1 и гетерозиготой по R122H мутации в гене катионного трипсиногена, зона деструкции паренхимы органа характеризовалась тотальным распространением с обширным поражением забрюшинной клетчатки. Масштаб поражения поджелудочной железы при изолированной и сочетанной мутации гена SPINK1 фиг.3, где 1 - 3,1% тотальное поражение при сочетании мутации R122H гена PRSS1 и delF508 CFTR, 2 - 9,4% субтотальное поражение при изолированной мутации N34S гена SPINK1, 3 - 6,2% субтотальное поражение при мутации R122H гена PRSS1 и GSTM1 0/0, 4 - 3,1% тотальное парожение с вовлечением забрюшинной клетчатки при сочетании мутаций N34S гена SPINK1 и R122H гена PRSS1.
Таким образом, полученные результаты позволяют утверждать, что наличие мутации гена ингибитора трипсина является патогномоничным фактором для развития ОИП, протекающего по преимущественно деструктивному типу, так как она ассоциирована с ним в 12,5% случаев, из них 9,4% обусловлены изолированными мутациями SPINK1 и 3,1% сочетанием мутации SPINK1 и R122H мутации гена катионного трипсиногена [табл.1, табл.2].
Кроме того, необходимо отметить, что для больных острым панкреатитом, детерминированного мутацией гена SPINK1, формирование зон некроза поджелудочной железы происходит в сравнительно короткие сроки и характеризуется быстрым прогрессированием объема девитализированных тканей. Вероятно, такая клиническая особенность течения генетического панкреатита является причиной выраженной панкреатогенной токсемии в ранние сроки заболевания, развития панкреатогенного шока и полиорганной недостаточности - основной причины смерти больных в первую неделю заболевания.
К неблагоприятному исходу ОИП приводит сочетание гомозиготной мутации N34S гена SPINK1 и гетерозиготной R122H мутации гена катионного трипсиногена, так как больной с таким генотипом умер в ранние сроки после госпитализации. По-видимому, сочетание нескольких мутантных генов увеличивает не только риск возникновения деструктивного панкреатита, но и тяжесть патологического процесса. Поэтому выявление в генотипе больного мутаций нескольких генов, участвующих в функционировании клеток поджелудочной железы, можно рассматривать как летальный вариант панкреонекроза, характеризующегося короткой стадией отека и быстрым формированием некротических изменений паренхимы органа.
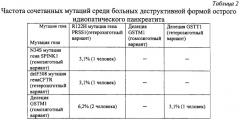
Анализ полиморфизма гена катионного трипсиногена в группе больных идиопатическим панкреатитом показал наличие мутации R122H у четырех больных, что составило 12,5%. Причем у всех больных выявленные мутации гена PRSS1 были амплифицированы только в одном аллеле (все больные оказались гетерозиготами по мутации R122H). Наличие мутантного аллеля гена PRSS1 во всех случаях сопровождалось развитием деструктивного панкреатита [табл.1]. Однако необходимо отметить, что у всех этих больных имелись двойные мутации, то есть помимо мутации гена PRSS1 у них были выявлены: две гомозиготные мутации гена глутатион-S-трансферазы Ml (GSTM1 0/0); гомозиготная мутация N34S гена ингибитора трипсина (SPINK1); гетерозиготная мутация delF508 гена регулятора трансмембранного муковисцидоза (CFTR) [табл.2].
Анализируя особенности клинического течения острого панкреатита, детерминированного полиморфным вариантом гена катионного трипсиногена, были отмечены тенденции, сходные с панкреатитом, обусловленным мутацией гена ингибитора трипсина.
У двух больных (6,2%), гетерозиготных по замене R122H в сочетании с "нулевыми генотипами" GSTM1 0/0 (гомозиготный вариант гена), панкреонекроз характеризовался субтотальным поражением поджелудочной железы с вовлечением в воспалительный процесс забрюшинной клетчатки. У двух других больных (6,2%) с "двойными" мутациями, такими как, сочетание гетерозиготной R122H мутации гена PRSS1 с гомозиготной мутацией N34S гена SPINK1 и гетерозиготной R122H мутации гена PRSS1 в комбинации с мажорной гетерозиготной мутацией delF508 гена CFTR, был выявлен тотальный жировой панкреонекроз с поражением ретродуоденальной, параколической и паранефральной клетчатки. Масштаб поражения поджелудочной железы у больных с деструктивной формой ОИП, обусловленной вышеперечисленными мутациями, представлен на фиг.3, где 1 - 3,1% тотальное поражение при сочетании мутации R122H гена PRSS1 и delF508 CFTR, 2 - 9,4% субтотальное поражение при изолированной мутации N34S гена SPINK1, 3 - 6,2% субтотальное поражение при мутации R122H гена PRSS1 и GSTM1 0/0, 4 - 3,1% тотальное парожение с вовлечением забрюшинной клетчатки при сочетании мутаций N34S гена SPINK1 и R122H гена PRSS1.
При этом патологический процесс развивался в короткие сроки и отличался низкой управляемостью, несмотря на применение интенсивной дезинтоксикационной и противошоковой терапии, что привело к гибели больных в течение первых 3-х суток госпитализации.
Таким образом, полученные результаты исследования свидетельствуют о том, что в ряде случаев развитие идиопатического панкреатита обусловлено мутациями в гене, кодирующем катионный трипсиноген. Однако, учитывая то, что во всех случаях данная мутация сочеталась с полиморфными вариантами других генов, можно предположить, что особое значение для развития деструктивного панкреатита генетической этиологии принадлежит именно двойным мутациям [табл.2].
Частота встречаемости мутации delF508 гена трансмембранного регулятора муковисцидоза (CFTR) в группе больных идиопатическим панкреатитом составила 3,1% (гетерозиготный вариант) и зафиксирована только у одного больного с тотальным поражением поджелудочной железы, содержащего также мутантный аллель гена катионного трипсиногена [табл.1, табл.2]. Таким образом, согласно нашим исследованиям, патогенетическое значение гетерозиготной мутации delF508 для острого панкреатита идиопатической этиологии проявляется только в сочетании с полиморфными вариантами других генов и ассоциировано с формированием острого деструктивного панкреатита тяжелой степени тяжести.
Проведенный сравнительный анализ распределения частот аллелей и генотипов гена биотрансформации ксенобиотикой GSTM1 и GSTT1 в группе больных идиопатическим панкреатитом и здоровых обследованных выявил следующие закономерности.
В группе больных идиопатическим панкреатитом гомозиготный делеционный вариант гена GSTM1 был выявлен у 3 больных (9,4%), что более чем в 2 раза реже по сравнению с частотой встречаемости данной протяженной делеции среди соматически здоровых обследованных, что свидетельствует об отсутствии взаимосвязи полиморфизма гена глутатион-S-трансферазы M1 с развитием ОИП [табл.4].
При исследовании распределения частот полиморфного варианта гена GSTT1 и генотипа GSTT1 О/О среди здоровых лиц и больных исследуемой группы мутантные аллели были обнаружены только у трех больных, что составило 9,4%. Нулевой генотип был выявлен у одного больного, остальные два пациента являлись гетерозиготами [табл.4].
Клинико-генетический анализ ассоциаций полифорфизма генов биотрансформации ксенобиотиков с риском развития идиопатического острого панкреатита выявил следующие закономерности. Полиморфные варианты гена GSTM1 были зафиксированы у 10 больных отечным панкреатитом (31,25%) и у 3 больных панкреонекрозом (9,4%) [табл.1]. В одном случае отмечено сочетание гомозиготной мутации гена GSTM1 и гетерозиготной мутации GSTT1 [табл.2]. Распределение частот делеции гена GSTT1 среди больных ОИП составило: один человек (3,1%) с отечным панкреатитом и 2 человека (6,2%,) с деструктивным, [табл.1]. Полученные результаты указывают на отсутствие ассоциации мутаций в генах биотрансформации ксенобиотиков и тяжелым течением ОИП.
Таким образом, проведенный молекулярно-генетический анализ в группе больных идиопатическим панкреатитом позволяет утверждать, что развитие заболевания у данной категории больных связано с определенными генетическими механизмами.
Согласно нашим исследованиям, установлено:
- воспалительный процесс в ткани поджелудочной железы детерминирован мутациями в генах, непосредственно участвующих в регуляции ферментной активности железы, а не в генах, осуществляющих взаимодействие организма с внешней средой.
- главным геном, детерминирующим развитие деструктивного панкреатита в группе больных ОИП, является ген, кодирующий ингибитор трипсина - SPINK1. Мутация N34S явилась причиной развития деструктивной формы острого панкреатита у 4-х больных (12,5%), при этом изолированные гетерозиготные мутации N34S гена SPINK1 ассоциировались с тяжелым течением в 9,4%, и только в одном случае (3,1%) этому способствовала гомозиготная мутация N34S гена SPINK1 в сочетании с заменой R122H гена PRSS1 [табл.1, табл.2].
- особое значение имеет тот факт, что наличие мутаций в генах SPINK1, PRSS1 и CFTR сопровождается развитием панкреонекроза в 21,8% случаев, полиморфизм гена катионного трипсиногена в комбинации с "нулевым" генотипом GSTM1, мутацией N34S гена SPINK1, мажорной мутацией delF508 гена CFTR ассоциирован с развитием деструктивной формой ОИП в 12,5%, сочетание мутаций в генах, вовлеченных в функционирование клеток поджелудочной железы: SPINK1, PRSS1 и CFTR, приводит к формированию панкреонекроза тяжелой степени тяжести, сопровождается тотальным поражением ткани поджелудочной железы и забрюшинной клетчатки, повышая риск развития осложнений и летальных исходов [табл.1]. Масштаб поражения поджелудочной железы при наличии сочетанных мутаций представлен на фиг.3, где 1 - 3,1% тотальное поражение при сочетании мутации R122H гена PRSS1 и delF508 CFTR, 2 - 9,4% субтотальное поражение при изолированной мутации N34S гена SPINK1, 3 - 6,2% субтотальное поражение при мутации R122H гена PRSS1 и GSTM1 0/0, 4 - 3,1% тотальное парожение с вовлечением забрюшинной клетчатки при сочетании мутаций N34S гена SPINK1 и R122H гена PRSS1.
Это подтверждает тот факт, что из 9 больных с деструктивной формой ОИП «двойные» мутации были зафиксированы у пяти больных, четверо из них погибли в течение первых 2-3 суток с момента госпитализации, что составило 44,5% от общего количества больных панкреонекрозом идиопатической этиологии. У всех больных наблюдалось тотальное некротическое поражение паренхимы поджелудочной железы и обширный воспалительный процесс забрюшинной клетчатки. Основной причиной смерти у этих больных явилась полиорганная недостаточность.
Пример 1: Больной Ш., 34 года, 8.09.05 г доставлен бригадой скорой помощи в панкреатологический центр г.Красноярска с диагнозом: острый панкреатит.
Жалобы при поступлении: боли в эпигастрии и левом подреберье опоясывающего характера, тошнота, рвота.
Из анамнеза известно, что заболел около 6 суток назад, без видимой причины.
Объективно: состояние тяжелое, кожные покровы бледные, с «мраморным» оттенком. Дыхание ослаблено, хрипов нет. ЧДД = 18 в минуту. Тоны сердца приглушены, ритмичные. Пульс = 92 уд. в мин, АД=90/60 мм рт.ст. Язык сухой, обложен белым налетом. Живот в акте дыхания не участвует, при пальпации напряжен и резко болезненный в верхних отделах. Симптомы Воскресенского, Мейо-Робсона положительные. Симптомы раздражения брюшины положительные. Диурез 1200 мл/сутки.
УЗИ от 8.09.05: неоднородность эхоструктуры, контуры поджелудочной железы размыты, снижена эхонегативность парапанкреатической клетчатки.
R-граммы органов грудной клетки и живота от 8.09.05 без особенностей. В анализах крови: Hb = 152 г/л, Эр. = 4,3×1012/л, L = 22×10%; билирубин общий = 24 мкмоль/л, прямой = 11,8 мкмоль/л, непрямой = 12,2 мкмоль/л. Амилаза крови 31 мг/с×л, мочевина 9,2 ммоль/л. Сахар крови = 5,8 ммоль/л. АлАТ=0,9 ммоль/л, АсАТ=0,8 ммоль/л. Параметры гемокоагуляции в пределах нормы.
Диастаза в моче: 150 ед.
Диагноз при поступлении: острый панкреатит средней степени тяжести.
При генотипировании: выявлено сочетание гомозиготного варианта мутации N34S гена SPINK1 и гетерозиготного варианта R122H мутации в гене катионного трипсиногена, что говорит о высоком риске тяжелого течения заболевания у данного пациента и возможном неблагоприятном исходе. Учитывая полученные результаты с 8.09.05 для дальнейшего лечения больной переведен в отделение реанимации и интенсивной терапии.
Лечение: проведена консервативная терапия, включающая обезболивание анальгином, назначение сандостатина 100 мг/сут, контрикала 40-60 т.ед./сут, спазмолитиков и холинолитиков, кваматела 40 мг/сут, цефабола 3 г/сут, инфузионная терапия в объеме до 7,5 л/сут, под контролем ЦВД и диуреза. Мониторное наблюдение, лабораторный мониториг. Несмотря на проводимое лечение состояние больного ухудшилось. Усилились боли в животе, снизилось артериальное давление, принято решение об оперативном лечении.
10.09.05 операция: Верхнесрединная лапоротомия, абдоминизация поджелудочной железы, вскрытие парапанкреатической и параколической забрюшинной клетчатки. Дренирование и марсупиализация сальниковой сумки. Санация и дренирование брюшной полости, забрюшинного пространства справа.
DS: Тотальный жировой панкреонекроз. Разлитой ферментативный перитонит. Парапанкреатит. Забрюшинный целлюлит с поражением ретродуоденальной, паранефральной и пароколической клетчатки справа.
В послеоперационном периоде проводилась традиционная терапия, включающая коррекцию гемодинамических, водно-электролитных нарушений, спазмолитическую, антисекреторную, цитостатическую терапию, назначение блокаторов H2-рецепторов, антибиотикотерапию, санация гнойных затеков через установленные дренажи.
Несмотря на интенсивную полномасштабную терапию, проводимую в послеоперационном периоде, состояние пациента прогрессивно ухудшалось. 11.09.05 констатирована смерть.
Приведенный пример доказывает диагностическую и прогностическую значимость генотипирования у больных острым панкреатитом. Своевременное использование предлагаемого способа, разработка в сооответствии с полученными результатами профилактических мер до клинико-лабораторной манифестации этого заболевания позволила бы снизить риск возникновения острого идиопатического панкреатита у данного пациента. Выявление сочетания гомозиготного варианта мутации N34S гена SPINK1 и гетерозиготного варианта R122H мутации в гене катионного трипсиногена дало возможность прогнозировать высокий риск тяжелого течения заболевания у данного пациента и, учитывая позднее обращение пациента, его неблагоприятный исход, несмотря на интенсивную терапию.
Предлагаемый способ позволяет:
1. Прогнозировать риск развития острого идиопатического панкреатита до его клинико-лабораторной манифестации, что дает возможность своевременно разработать меры по его профилактике.
2. Выделить группу больных с высоким риском развития осложнений и обоснованно рекомендовать им проведение полномасштабной специализированной терапии на ранних сроках.
3. В будущем определить оптимальную стратегию при лечении заболевания с точки зрения предиктивной медицины и снизить или полностью ликвидировать летальность у больных.
| Таблица 4 | ||||
| Распределение частот генотипов GSTM1 и GSTT1 у здоровых доноров и больных идиопатическим панкреатитом. | ||||
| Ген | Характеристика группы | Частота генотипов(%) | ||
| +/+ | +/0 | 0/0 | ||
| GSTM1 | Здоровые доноры | 30,1 | 49,6 | 20,3 |
| Больные острым идиопатическим панкреатитом | 59,4 | 31,2 | 9,4 | |
| GSTT1 | Здоровые доноры | 34,8 | 47,8 | 17,4 |
| Больные идиопатическим острым панкреатитом | 34,7 | 6,2 | 3,1 |
Примечания: «+» - нормальный аллель гена; «0» - делеционный («нулевой») аллель гена
Список литературы:
1. Ларвин М. Неотложные состояния. Острый панкреатит // Лечащий врач. - 1998. - №1. - С.24-27.
2. Багненко С.Ф. Протоколы диагностики и лечения острого панкреатита на разных стадиях заболевания / С.Ф.Багненко, А.Д.Толстой, В.Р.Гольцов // Неотложная и специализированная хирургическая помощь: матер. 1 конгр. моск. хирургов. - М., 2005. - С.84-85.
3. Гостищев В.К. Панкреонекроз и его осложнения, основные принципы хирургической тактики / В.К.Гостищев, В.А.Глушко // Хирургия. - 2003. - №3. - С.50-54.
4. Деструктивный панкреатит в свете современных представлений о сепсисе / B.C.Савельев, Б.Р.Гельфанд, В.А.Гологорский и др. // Анналы хирургии. - 1999. - №5. - С.26-29.
5. Байчоров Э.Х. Результаты применения детоксикационной терапии у пациентов с распространенным инфицированным панкреонекрозом / Э.Х.Байчоров, Г.А.Денисенко // Неотложная и специализированная хирургическая помощь: матер. 1 конгр. моск. хирургов. - М., 2005. - С.85-86.
6. Панкреонекроз в новом тысячелетии / Ю.А.Нестеренко, С.В.Михаилусов, В.В.Лаптев и др. // Неотложная и специализированная хирургическая помощь: матер. 1 конгр. моск. хирургов. - М., 2005. - С.106-107.
7. Проблема диагностики и лечения больных с гнойно-некротическими осложнениям острого панкреатита / Б.С.Брискин, Г.С.Рыбаков, О.Х.Халидов и др. // Хирургия органов гепатопанкреатобилиарной зоны: матер. междунар. конф. хирургов, посвящ. 80-летию В.В.Виноградова. - М., 2000. - С.76-79.
8. Современное лечение деструктивного панкреатита и его осложнений / С.А.Дадвани, A.M.Шулутко, П.С.Ветшев и др. // Анналы хирургии. - 2000. - №6. - С.39-42.
9. Котельникова Л.П. Интегральная шкала Balthazar-Ranson в оценке тяжести острого панкреатита / Л.П.Котельникова, A.M.Дмитриева, О.А.Шушакова // Неотложная и специализированная хирургическая помощь: матер. 1 конгр. моск. хирургов. - М., 2005. - С.98-99.
10. Черданцев Д.В. Коррекция синдрома системной воспалительной реакции при остром панкреатите (экспериментально-клиническое исследование): автореф. дис. ... д-ра мед. наук / Д.В.Черданцев. - Красноярск, 2002. - 59 с.
11. Панцирев Ю.М., Мыльников А.Г., Федоров Е.Д. и др. Острый билиарный панкреатит: возможности диагностики и лечения // Рос. журн. гастроэнтерологии, гепатологии, колопроктологии. - 1999. - №2. - С.73-80.
12. Панцирев Ю.М., Мыльников А.Г., Царев И.В. и др. Хирургическая тактика и оперативные методы лечения деструктивного панкреатита // Вести. РГМУ. - 2000. - №3 (13). - С.62-67.
13. Багненко С.В., Рухляда Н.В., Краснорогов В.Б. и др. Оценка методов «Хирургической детоксикации» при лечении тяжелого острого панкреатита на ранней стадии заболевания // Анн. хирург. гепатологии. - 2002. - №1. - С.183.
14. Багненко С.Ф., Рухляда Н.В., Толстой А.Д. и др. Лечение острого панкреатита на ранней стадии заболевания: НИИ Скорой помощи им. И.И.Джанелидзе. - СПб, 2002. - 24 с.
15. Мартьянов С.Г. Острый панкреатит в свете доказательной медицины // Панкреатит острый и хронический: Матер. междунар. конгр. хирургов. - Петрозаводск, 2002. - T.1. - С.144-146.
16. Никонов, Е.Л. Клинико-патогенетические особенности различных видов антисекреторной терапии у больных кислото-зависимыми заболеваниями: автореф.дис. ... д-ра мед. наук./ Е.Л Никонов. - Москва, 2004. - 43 с.
17. Геном человека и гены «предрасположенности» (введение в предиктивную медицину) / А.С.Баранов, Е.В.Баранова, Т.Э.Иващенко, М.В.Асеев. - СПб.: Интермедика, 2000. - 271 с.
18. Влияние генетических и внешнесредовых факторов на формирование алкогольной болезни печени / З.А.Шангареева, Т.В.Викторова // Мед. генетика. - 2004. - №5. - С.210-219.
19. Баранов B.C. Геномика и молекулярная медицина / B.C.Баранов // Молекуляр. биология. - 2004. - №1. - С.110-117.
20. Анализ полиморфизма генов, участвующих в метаболизме этанола, у лиц с алкогольной болезнью печени / З.А.Шангареева, Т.В.Викторова, Х.М.Насыров и др. // Мед. генетика. - 2003. - №11. - С.485-490.
21. Гармонов С.Ю. Аналитические методы исследования генетического полиморфизма организма человека / С.Ю.Гармонов, М.И.Евгеньев, И.Е.Зыкова // Вопр. биол. и фармац. химии. - 2004. - №1. - С.3-19.
22. Капранов Н.И. Муковисцидоз: достижения и проблемы на современном этапе / Н.И.Капранов, Н.Ю.Каширская, Н.В.Петрова // Мед. генетика. - 2004. - №9. - С.398-412.
23. Маев И.В. Роль мутации гена катионического трипсиногена (PRSSl-гена) в патогенезе хронического панкреатита / И.В.Маев, Ю.А.Кучерявый // Клинич. медицина. - 2004. - №10. - С.12-16.
24. Маев И.В. Наследственные болезни поджелудочной железы / И.В.Маев // Клинич. перспективы гастроэнтерологии, гепатологии. - 2002. - №4. - С.20-27.
25. Watanabe S. Acute pancreatitis: overview of medical aspects / S.Watanabe // Pancreas. - 1998. - V.16, №3. - P.307-311.
26. Bradley E.L. A clinical based classification system for acute pancreatitis / E.L. Bradley // Arch. Surg. - 1993. - V.128. - P.586-590.
27. Ranson H.C. Prognosis signs and the role of operative managment in acute pancreatitis / H.C.Ranson, R.M.Rifkind, D.F.Roses // Surg. Gynecol. Obstet. - 1975. - V.139. - P.29-32.
28. Knaus W.A. et al. APACHE II: A severity of disease classification system // Crit. Care Med. - 1985. - V.13. - P.818-829.
29. Knaus W.A., Draper E.A., Wagner D.P. et al. APACHE II: A severity of disease classification system // Crit. Care Med. - 1995. - V.13. - P.818-829.
30. Genetic polymorphism of N-acetyltransferases, glutathione S-transferase M1 and NAD(P)H:quinone oxidoreductase in relation to malignant and benign pancreatic disease risk. The International Pancreatic Disease Study Group / H.Bartsch, C.Malaveille, A.B.Lowenfels et al. // Eur.J.Cancer Prev. - 1998. - V.7, №3. - P.215-223.
31. Mutations of the cystic fibrosis gene in patients with chronic pancreatitis / N.Sharer, M.Schwarz, G.Malone et al. // Eng.J.Med. - 1998. - V.339. - P.645-652.
32. Gorry M.C. Multiple mutations in the cationic trypsinogen gene are associated with hereditary pancreatitis / M.C.Gorry, D.Gabbaizadeh, W.Furey // Gastroenterology. - 1997. - V.113. - P.1063-1068.
33. CFTR, PRSS1 and SPINK1 Mutations in the Development of Pancreatitis in Brazilian Patients / A.L.F.Bemardino, D.R.Guarita, B.M.Carlos et al. // J.Pancreas. - 2003. - V.4, №5. - P.169-177.
Способ прогнозирования клинического течения острого идиопатического панкреатита, включающий генотипирование пациента с помощью полимеразной цепной реакции, отличающийся тем, что генотипирование осуществляют по ДНК, полученной из крови пациента с острым идиопатическим панкреатитом, исследуют мутации генов SPINK1, GSTM1, GSTT1, PRSS1 и CFTR, при обнаружении гетерозиготных мутаций в генах SPINK1, PRSS1 и CFTR прогнозируют развитие деструктивной формы идиопатического панкреатита, при обнаружении сочетания не менее чем двух мутировавших генов из SPINK1, GSTM1, GSTT1, PRSS1 и CFTR у гетерозиготных носителей или гомозиготных носителей по мутации N34S гена SPINK1 в сочетании с гетерозиготной мутацией R122H гена PRSS1, прогнозируют формирование панкреонекроза тяжелой степени.