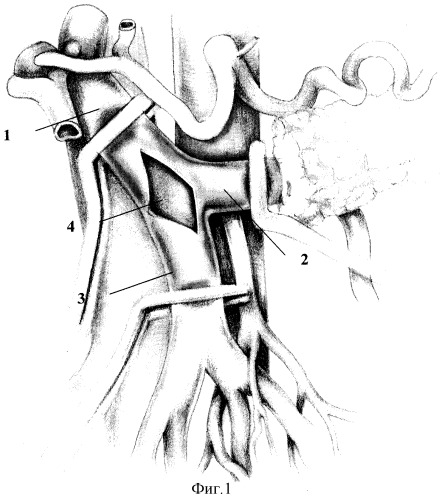Способ панкреатодуоденальной резекции при местнораспространенном раке периампулярной области с опухолевой инвазией передней стенки устья воротной вены
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения местнораспространенного рака периампулярной области с опухолевой инвазией устья воротной вены. Для этого резекцию устья воротной вены выполняют в условиях полного отжатия. При этом устье воротной вены резецируют в форме ромба с продолжением его на передние стенки конечных отделов селезеночной и верхней брыжеечной вен и начальный отдел воротной вены. Далее осуществляют пластику устья воротной вены в поперечном направлении с условием сохранения диаметров вен мезентерико-портальной системы. Заявленный способ позволяет осуществить адекватную реконструкцию, сохранить кровоток по селезеночной вене, обеспечить близкий к физиологичному портальный кровоток и исключить развитие ишемии печеночной паренхимы, печеночноклеточной недостаточности, тромбоза вен зоны операции. 2 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения местнораспространенного рака периампулярной области с опухолевой инвазией устья воротной вены.
Злокачественные образования периампулярной области в связи с высокой частотой местного распространения опухоли характеризуются весьма низкой резектабельностью - порядка 16-20%. Это в значительной степени обусловлено сравнительно поздним появлением симптомов, скудным проявлением со стороны лабораторных показателей и трудностью диагностической интерпретации начальных изменений в головке поджелудочной железы. При этом несмотря на совершенствование современных диагностических методов визуализации очаговых образований, иммунологического и генетического методов скрининга частота местнораспространенного рака этой локализации достигает 47,6%.
Радикальные операции при местнораспространенном раке периампулярной области с инвазией магистральных вен мезентерико-портальной системы выполняются крайне редко и лишь в единичных клиниках. Ограничения в операции во многом обусловлены отсутствием эффективных технологий резекции и реконструкции магистральных вен с учетом высокой вариабельности их опухолевого поражения. Эти обстоятельства в значительной мере обусловливают актуальность разработки хирургических технологий расширенной панкреатодуоденальной резекции при местнораспространенном периампулярном раке с обширной опухолевой инвазией магистральных вен мезентерико-портальной системы.
В качестве аналога взят способ реконструкции воротной вены после ее резекции в случае ее опухолевой инвазии при выполнении панкреатодуоденальной резекции (А.А.Шалимов с соавт. Хирургия, № 9, 1977. - С.97-100), который осуществляют следующим образом: при краевой резекции воротной вены протяженностью до 1 см поврежденный участок сжимают большим сердечным зажимом и ушивают поперечно атравматичной нитью.
Недостатки:
а) При использовании данного способа невозможно выполнить пластическое закрытие дефекта передней стенки устья воротной вены и места слияния верхней брыжеечной и селезеночной вен.
В качестве ближайшего аналога взят способ реконструкции воротной вены после ее резекции в случае ее опухолевой инвазии при выполнении панкреатодуоденальной резекции (А.А.Шалимов с соавт. Вестник хирургии им.Грекова, № 11, - 1987. - С.52-56), который осуществляют следующим образом: в случае опухолевой инвазии стенки воротной вены протяженностью от 2 до 4 см после ее резекции восстановление целостности сосуда производят вшиванием заплаты из аутовены из селезеночного сосуда атравматической нитью.
Недостатки:
а) Использование аутовенозной заплаты из селезеночной вены предусматривает перевязку селезеночной вены, что приводит к снижению портального кровотока как минимум на 50%, нарушению венозного оттока от селезенки, тела и хвоста поджелудочной железы.
б) Снижение линейной и объемной скорости кровотока в воротной вене может привести к развитию ишемии печеночной паренхимы, печеночноклеточной недостаточности, тромбозу вен зоны операции.
Задачи:
1. разработать способ панкреатодуоденальной резекции при местнораспространенном периампулярном раке, предусматривающий адекватную реконструкцию устья воротной вены после ее резекции.
2. сохранить кровоток по селезеночной вене для обеспечения близкого к физиологичному портального кровотока.
Для решения поставленных задач после удаления панкреатодуоденального комплекса вместе с опухолью и резекцией передней стенки устья воротной вены выполняется его аутопластика с реконструкцией пищеварительного тракта, причем с целью предотвращения сужения устья воротной вены после ее пластики и сохранения кровотока по селезеночной вене резекция устья воротной вены выполняется в условиях полного отжатия воротной, верхней брыжеечной и селезеночной вен в форме ромба с продолжением на передние стенки конечных отделов селезеночной и верхней брыжеечной вен и начальный отдел воротной вены, после чего осуществляется пластика устья воротной вены в поперечном направлении с условием сохранения диаметров вен мезентерико-портальной системы.
По отношению к ближайшему аналогу заявляемый способ имеет следующий технический результат. Пластика устья воротной вены в поперечном направлении позволяет осуществить ее адекватную реконструкцию. Обязательное сохранение кровотока по селезеночной вене позволяет обеспечить близкий к физиологичному портальный кровоток и исключить развитие ишемии печеночной паренхимы, печеночноклеточной недостаточности, тромбоза вен зоны операции.
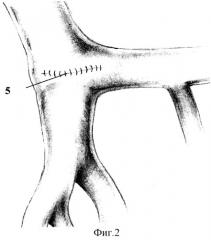
Способ поясняется фиг.1 и 2, где 1 - воротная вена, 2 - селезеночная вена, 3 - верхняя брыжеечная вена, 4 - дефект устья воротной вены в форме ромба, 5 - поперечно ушитый дефект устья воротной вены.
Способ осуществляют следующим образом. Выполняют расширенную тотальную срединную лапаротомию с аппаратной коррекцией доступа. В процессе традиционной мобилизации панкреатодуоденального комплекса производят интраоперационное исследование, в ходе которого уточняют размеры и локализацию опухоли, наличие и протяженность опухолевой инвазии магистральных вен мезентерико-портальной системы и их индивидуальные анатомические особенности. После этого при наличии опухолевой инвазии конечного отдела верхней брыжеечной, селезеночной, начального отдела воротной вен и места образования воротной вены выполняют резекцию единым блоком с панкреатодуоденальным комплексом передней стенки воротной, селезеночной и верхней брыжеечной вен в условиях их полного пережатия (фиг.1). После этого выполняют пластику образовавшегося дефекта верхней брыжеечной, селезеночной и воротной вен нерассасывающейся монофиламентной нитью на атравматичной игле традиционным сосудистым швом, причем с целью предотвращения сужения устья воротной вены после ее пластики и сохранения кровотока по селезеночной вене пластику устья воротной вены в поперечном направлении (фиг.2). Зажимы с селезеночной, воротной и верхней брыжеечной вен снимают и восстанавливают мезентерико-спленопортальный кровоток. После этого выполняют реконструкцию пищеварительного тракта по одному из доступных способов с формированием панкреато-энтеро-, гастро-энтеро- и холедохо-энтероанастомозов.
Заявляемый способ хирургического лечения местнораспространенного периампулярного рака поджелудочной железы с обширной опухолевой инвазией магистральных вен мезентерико-портальной системы апробирован у 8 больных. При этом всем больным выполнена расширенная пилоросохраняющая панкреатодуоденальная резекция. Госпитальной летальности не было. Осложненное течение раннего послеоперационного периода наблюдалось в 16,8% случаев, причем тромботических осложнений в данной группе больных не было.
Возможность практического использования заявляемого способа иллюстрируется примером его выполнения в клинической практике.
Пример 1. Больной Г. 68 лет поступил в клинику с диагнозом: местнораспространенный рак головки поджелудочной железы с инвазией устья воротной вены. По данным инструментального обследования данных за наличие отдаленных метастазов не получено. Выполнена операция: Расширенная пилоросохраняющая панкреатодуоденальная резекция, резекция устья воротной вены единым блоком с опухолью, лимфаденэктомия. Осуществлена реконструкция устья воротной вены заявляемым способом. Реконструкция желудочно-кишечного тракта осуществлена формированием концепетлевого панкреатоэнтероанастомоза, гастроэнтероанастомоза, холедохо-энтероанастомоза «конец-в-бок» и энтеро-энтероанастомоза «конец-в-бок» на одной петле. Послеоперационный период протекал без осложнений. Больной выписан из клиники в относительно удовлетворительном состоянии на 17-е сутки после операции. После операции больной неоднократно обследован. Через 3 года после операции состояние удовлетворительное, данных за рецидив заболевания не выявлено. Проходимость вен мезентерико-портальной системы удовлетворительная.
Таким образом, применение заявляемого способа позволяет выполнить радикальную операцию у больных с местнораспространенным периампулярным раком поджелудочной железы с опухолевой инвазией устья воротной вены, осуществить адекватную и наиболее физиологичную реконструкцию резецированных сосудов.
Социально-экономическое значение. Разработанный способ позволяет значительно повысить операбельность и отдаленную выживаемость больных местнораспространенным периампулярным раком, улучшить непосредственные и отдаленные результаты радикального хирургического лечения периампулярных опухолей с инвазией устья воротной вены.
Способ панкреатодуоденальной резекции при местнораспространенном раке периампулярной области с опухолевой инвазией передней стенки устья воротной вены, включающий удаление панкреатодуоденального комплекса вместе с опухолью и резекцию передней стенки устья воротной вены с последующей его аутопластикой и реконструкцией пищеварительного тракта, отличающийся тем, что резекцию устья воротной вены выполняют в условиях полного отжатия воротной, верхней брыжеечной и селезеночной вен в форме ромба с продолжением его на передние стенки конечных отделов селезеночной и верхней брыжеечной вен и начальный отдел воротной вены, после чего осуществляют пластику устья воротной вены в поперечном направлении с условием сохранения диаметров вен мезентерико-портальной системы.