Способ хирургического лечения осложненных низких дуоденальных язв с поражением большого и малого дуоденальных сосочков
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано в хирургии осложненных низких язв двенадцатиперстной кишки (ДПК). При отсутствии разрушения малого и большого дуоденальных сосочков их выделяют из рубцово-язвенного очага, сшивают края задней стенки дистального конца ДПК по окружности большого дуоденального сосочка и далее до устранения диастаза с проксимальным концом ДПК. В заднюю стенку дуоденального анастомоза имплантируют малый дуоденальный сосочек. Продольно рассекают переднюю стенку дистальной культи ДПК на протяжении, соответствующем восстановлению просвета. Формируют передне-боковые стенки анастомоза смещенными лоскутами мобилизованного дистального отдела ДПК. При разрушении малого и большого дуоденальных сосочков из рубцово-язвенного очага выделяют терминальные отделы вирсунгова, санториниева и общего желчного протоков. Сшивают края задней стенки дистального отдела ДПК по окружностям вирсунгова и общего желчного протоков и далее до устранения диастаза с проксимальным концом ДПК. В заднюю стенку дуоденального анастомоза имплантируют санториниев проток. Продольно рассекают переднюю стенку дистальной культи ДПК на протяжении, соответствующем восстановлению просвета. Формируют передне-боковые стенки анастомоза смещенными лоскутами мобилизованного дистального конца ДПК. Способ позволяет радикально излечить осложненную язву, восстановить анатомическую структуру ДПК, большого и малого дуоденальных сосочков, улучшить функциональные результаты вмешательства, предотвратить развитие панкреонекроза и несостоятельности швов в послеоперационном периоде. 6 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано в хирургии осложненных низких язв двенадцатиперстной кишки (ДПК). Предложенная технология хирургического лечения рассчитана на уровень специализированного хирургического гастроэнтерологического стационара.
По данным отечественных авторов, язвенная болезнь ДПК обнаруживается примерно у 12-18% взрослого населения (Комаров Ф.И., 1995), а низкие язвы по данным литературы встречаются в 3-8% случаев.
Хирургическое лечение осложненной язвенной болезни ДПК продолжает быть жизненно важной проблемой в общей хирургии, несмотря на достигнутые успехи в консервативном лечении. Околососочковые или постбульбарные язвы ДПК являются относительно редким, но грозным осложнением язвенной болезни.
В хирургическом лечении низких дуоденальных язв остается высоким процент послеоперационных осложнений и летальных исходов из-за ятрогенного повреждения холедоха и протоков поджелудочной железы.
Большое число так называемых органосохраняющих технологий, в объеме ваготомии и дренирующих операций при низких язвах выполняют или без вмешательства на самой язве, или с прошиванием кровоточащей язвы и тампонированием кратера язвы стенкой желудка или двенадцатиперстной кишки, что может стать причиной таких осложнений, как панкреатит, панкреонекроз, несостоятельность швов и перитонит.
Основным недостатком большинства известных способов хирургического лечения осложненных околососочковых язв является отсутствие гарантированной технологии защиты протоков от ятрогенного повреждения, сдавления, прошивания, так как они не устраняют стаз, гипертензию, не предупреждают развития стриктуры протоков, не гарантируют гемостаз. Это является причиной развития в раннем послеоперационном периоде острого панкреатита, рецидива кровотечения, а в отдаленном периоде - рубцовой стриктуры протоков.
Известен способ хирургического лечения низких осложненных пенетрацией и кровотечением гигантских дуоденальных язв, предложенный Оноприевым В.И. и соавторами (патент на изобретение №2259169 от 05.03.2004). Этот способ позволяет выполнять радикальную дуоденопластику с пластикой санториниева протока, обнаженного или поврежденного в кратере поджелудочной железы пенетрирующей язвой. Производят резекцию сегмента двенадцатиперстной кишки, вовлеченного в язвенный процесс, выделяют в кратере язвы конец санториниева протока, выполняют оментопластику кратера и формируют проток через прокол в сальнике, далее при ширине протока не более 2 мм формируют проток через прокол задней стенки проксимальной или дистальной культи двенадцатиперстной кишки, фиксируют его швами к краям прокола в слизистой оболочке со свободным свисанием его культи в просвет кишки и выполняют радикальную дуоденопластику, а при ширине протока 3-5 мм его вшивают в заднюю линию дуоденального анастомоза или в заднюю линию швов дуоденальной раны при выполнении радикальной дуоденопластики.
К недостатку способа следует отнести отсутствие возможности выполнить дуоденопластику при выраженных рубцово-язвенных деформациях луковицы ДПК с поражением как малого, так и большого дуоденальных сосочков.
В качестве ближайшего аналога принят способ хирургического лечения осложненных околососочковых язв двенадцатиперстной кишки, предложенный Оноприевым В.И. и Рововым А.А. (патент на изобретение №1674812 от 16.04.1993). Этот способ позволяет выполнять радикальную дуоденопластику в непосредственной близости от большого дуоденального сосочка (БДС).
Способ выполняют следующим образом.
Производят резекцию сегмента двенадцатиперстной кишки, вовлеченного в язвенный процесс, выполняют мобилизацию задней стенки дистального конца, минуя участок расположения БДС. Заднюю стенку от сосочка ушивают в продольном направлении на протяжении 1,5-2,0 см и накладывают дуодено-дуоденальный анастомоз "конец в конец".
К недостатку способа следует отнести возможность развития послеоперационного панкреатита в результате развития отека слизистой ДПК, особенно если у больного до операции имелся стенозирующий папиллит, а также данный способ не позволяет выполнить радикальную дуоденопластику при межсосочковой локализации осложненной язвы.
Задачи: Улучшить результаты лечения осложненной низкой околососочковой язвы, сократить летальность и послеоперационные осложнения, уменьшить сроки лечения больных с указанной патологией, улучшить качество жизни и снизить сроки нетрудоспособности и инвалидности.
Техническим результатом предлагаемого способа является то, что путем выполнения радикальной дуоденопластики при осложненной низкой язве двенадцатиперстной кишки с поражением большого и малого дуоденальных сосочков заявляемым способом достигается возможность не только радикального устранения осложненной язвы двенадцатиперстной кишки при данном сложном варианте рубцово-язвенного поражения, когда другие виды дуоденопластики технологически не применимы, но и полностью восстановить анатомическую структуру двенадцатиперстной кишки, большого и малого дуоденального сосочков, терминального отдела холедоха, что позволяет существенно улучшить функциональные результаты оперативных вмешательств при осложненных околососочковых язвах двенадцатиперстной кишки, предотвратить развитие панкреатита и панкреонекроза в послеоперационном периоде, избежать развития несостоятельности швов дуоденальной раны.
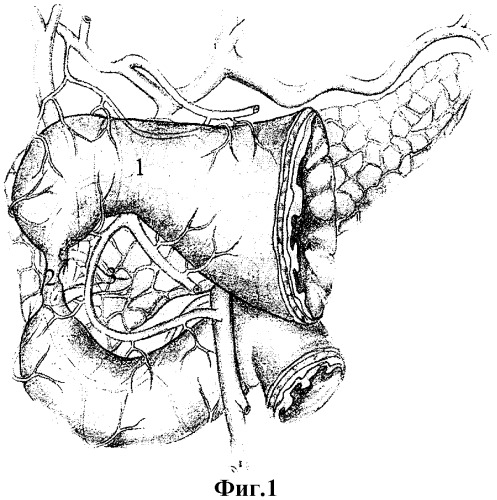
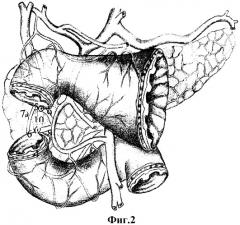
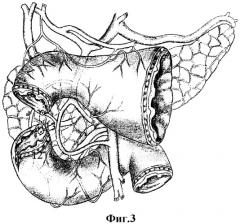
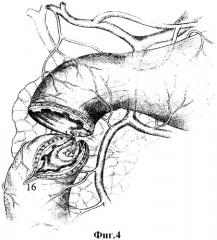
Сущностью изобретения является то, что из рубцово-язвенного очага выделяют малый и большой дуоденальные сосочки, либо при их разрушении - терминальные отделы вирсунгова, санториниева и общего желчного протоков, сшивают края задней стенки дистального конца двенадцатиперстной кишки по окружности большого дуоденального сосочка (вирсунгова и общего желчного протоков), до устранения диастаза с проксимальным концом двенадцатиперстной кишки, после чего малый дуоденальный сосочек (либо санториниев проток) имплантируют в заднюю стенку дуоденального анастомоза, а передне-боковые стенки анастомоза формируют смещенными лоскутами мобилизованного дистального конца двенадцатиперстной кишки, которые при необходимости продольно рассекают по передней стенке для обеспечения совпадения диаметра просвета кишки. Исполнение способа дополнительно поясняется на фиг.1-6, где (фиг.1): 1 - гастродуоденальный переход, 2 - рубцово-язвенная деформация двенадцатиперстной кишки, 3 - головка поджелудочной железы, 4 - нижний контур постъязвенного рубца передней стенки двенадцатиперстной кишки; (фиг.2): 5 - малый дуоденальный сосочек, 6 - большой дуоденальный сосочек, 7 - перфорантный сосуд, 8 - терминальный отдел вирсунгова протока, 9 - терминальный отдел санториниева протока, 10- терминальный отдел общего желчного протока; (фиг.3): 11 - проксимальный край дуоденальной стенки, 12 - дистальный край стенки кишки, 13 - края задней стенки дистального конца двенадцатиперстной кишки сшитые по окружности большого дуоденального сосочка; (фиг.4): 14 - линия швов задней стенки дистального конца; 15 - имплантированный в заднюю стенку двенадцатиперстной кишки санториниев проток, 16 - продольно рассеченная передняя стенка дистального конца двенадцатиперстной кишки; (фиг.5): 17 - смещенные лоскуты мобилизованного дистального конца; (фиг.6): 18 - линия дуодено-дуоденального анастомоза "конец в конец".
Способ осуществляют следующим образом:
Под общим обезболиванием выполняют верхнесрединную лапаротомию с аппаратной коррекцией раневой апертуры ранорасширителями Сигала-Кабанова вниз и вправо.
Проводят интраоперационное исследование зоны гастро-дуоденального перехода п.1. Выявляют распространенность рубцово-язвенных наслоений по серозной оболочке ДПК и их фиксацию к окружающим органам и тканям. После снятия рубцово-воспалительной мантии с серозной оболочки определяют характер рубцово-язвенной деформации ДПК п.2.
Под двенадцатиперстную кишку и вокруг головки поджелудочной железы вводят 200,0 мл 0,25%-ного раствора новокаина. Двенадцатиперстную кишку вместе с головкой поджелудочной железы п.3 мобилизуют с рассечением парадуоденальной париетальной брюшины вдоль верхней и нисходящей части. Выполняют мобилизацию корня брыжейки поперечно-ободочной кишки и правого печеночного изгиба толстой кишки. С двенадцатиперстной кишки снимают рубцово-спаечные наслоения и выполняют поперечную дуоденотомию передней стенки в зоне язвы (постъязвенного рубца) по нижнему ее контуру п.4. Ревизию продолжают уже через просвет кишки. Устанавливают точную локализацию язвы, ее размеры, степень пенетрации, состояние пилоруса, взаимоотношение язвы с большим и малым дуоденальными сосочками п.3, 6 и их состояние. Двенадцатиперстную кишку в зоне язвы со стороны боковых стенок пристеночно мобилизуют. На этом же уровне мобилизуют заднюю стенку и сегмент кишки, несущий язву, резецируют с оставлением язвенного кратера пенетрирующей язвы на головке поджелудочной железы. Поэтапная мобилизация сопровождается прецизионной перевязкой перфорантных сосудов п.7, исходящих из ткани поджелудочной железы. При обнаружении в кратере глубокой язвы малого и большого дуоденальных сосочков выполняют их ревизию, а при их разрушении выделяют терминальные отделы вирсунгова, санториниева и общего желчного протоков п.8, 9, 10. Мобилизуют проксимальный и дистальный края стенки кишки и освобождают от рубцов п.11, 12, при этом во всех случаях предварительно дренируют просветы протоков тонким микродренажем с перфоративными отверстиями, что позволяет более уверенно продолжить этап препаровки края кишки от кратера язвы с удалением воспалительно-измененных стенок дуоденальной раны и исключает повреждения в рубцовых тканях протока поджелудочной железы. При этом дистальная граница резекции проходит между большим и малым дуоденальными сосочками. Кратер язвы выскабливают ложкой Фолькмана с удалением элементов тканевого распада и грануляций до рубцового слоя и поджелудочной железы. Выкраивают свободный лоскут сальника на сосудистой ножке, укладывают на дно кратера язвы и отдельными швами фиксируют к краям кратера. Затем сшивают края задней стенки дистального конца двенадцатиперстной кишки рассасывающим шовным материалом (6/0-PDS) на атравматичной игле по окружности большого дуоденального сосочка, или вирсунгова и общего желчного протоков п.13, до устранения диастаза с проксимальным концом ДПК. При их завязывании узелками во внутрь, проксимальнее сосочка формируют новую заднюю стенку, прикрывающую кратер пенетрирующей язвы п.14. Край этой стенки на 1,5-2,0 см смещается к проксимальной культе кишки, в связи с чем значительно упрощается сопоставление стенок кишки на задней стенке и устраняется пилорососочковый диастаз. После чего малый дуоденальный сосочек (либо санториниев проток) имплантируют в заднюю стенку дуоденального анастомоза п.15. Если при продольном ушивании задней стенки произошло сужение просвета культи, то выполняют продольное рассечение ее передней стенки на протяжении, необходимом для восстановления просвета п.16, а передне-боковые стенки формируют смещенными лоскутами мобилизованного дистального конца ДПК п.17. Для хорошей мобильности нисходящего отдела ДПК выполняют мобилизацию нижней горизонтальной ветви двенадцатиперстной кишки, которую при необходимости дополняют пересечением связки Трейца, мобилизацией корня брыжейки тонкой кишки, разворотом ДПК и приданию ей нисходящего положения по правому боковому каналу справа от корня брыжейки тонкой кишки. После этого уже достаточно свободно формируется дуодено-дуоденальный анастомоз "конец в конец" с проксимальной культей двенадцатиперстной кишки однорядным серозно-мышечно-подслизистым швом без прошивания слизистой оболочки рассасывающим швом 6/0 на атравматичной игле п.18. Сверху линию однорядного шва дополнительно перитонизируют сальником. В послеоперационном периоде проводят постоянную назогастральную интубацию, антибактериальную терапию, профилактику панкреатита блокаторами желудочной и поджелудочной секреции. В последующем для профилактики язвообразования выполняют селективную проксимальную ваготомию.
Пример. Больной Ф., 59 лет. ИБ №468, поступил в клинику на плановое оперативное лечение по поводу длительного рецидивирующего течения язвенной болезни двенадцатиперстной кишки осложненной декомпенсированным стенозом. На фиброгастродуоденоскопии (ФГДС) имеется язва задней стенки, размерами 2,5 см. В анамнезе неоднократные эпизоды желудочно-кишечного кровотечения.
Под общим обезболиванием больному выполнена верхнесрединная лапаротомия с пересечением и вывихиванием правого реберно-грудинного сочленения и обходом пупка слева. Установкой ранорасширителя М.З.Сигала (М.З.Сигал и соавт., 1977) в правом подреберье обеспечивали тягу за правую реберную дугу, что создало идеальный доступ к головке поджелудочной железы и ДПК.
Проводят интраоперационное исследование зоны гастро-дуоденального перехода. Поэтапно прецизионно выполнена мобилизация всей правой половины толстой кишки с пересечением правой печеночно-толстокишечной связки со смещением правого отдела толстой кишки в правую подвздошную область. Корень брыжейки толстой кишки поэтапно мобилизован и открыт доступ ко всей подкове ДПК с головкой поджелудочной железы.
Выполнена мобилизация панкреатодуоденального комплекса до нижней полой вены, т.е. вместе с парадуоденальной клетчаткой, которая снята с нижней полой вены и которая полностью скелетирована, т.е. обнажена.
Проведена анатомическая препаровка, т.е. освобождение луковицы, бульбодуоденального перехода, нисходящего отдела ДПК от язвенного перипроцесса мантии и от связи с окружающими тканями.
Выполнена поперечная дуоденотомия, т.е. поперечный разрез передней стенки от большой до малой кривизны ДПК, соответственно уровню дистального края кратера пенетрирующей язвы.
Разрез соответствовал нижнему краю язвенной стенотической деформации стенки ДПК. Произведена идентификация привратника по внешним анатомическим ориентирам на серозной оболочке гастро-дуоденального перехода (пилорическая сосудистая сеть), а также путем интрадуоденального пальпаторного исследования.
Объективным критерием низкой дуоденальной язвы явилось наличие поперечных складок слизистой ДПК ниже дистального края кратера язвы.
Прежде чем приступить к мобилизации стенки ДПК от дистального края кратера язвы, проведено исследование кратера язвы.
При ревизии обнаружена гигантская пенетрирующая язва задней стенки размерами 2,5 см в диаметре и глубиной кратера до 1,0 см, с вовлечением малого и большого дуоденальных сосочков. При компрессии желчного пузыря в просвет ДПК беспрепятственно поступала желчь. Размеры холедоха 5 мм, желчной гипертензии нет.
Предварительно дренированы просветы протоков тонким микродренажем с перфоративными отверстиями, что позволяет более уверенно продолжить этап препаровки края кишки от кратера язвы с удалением воспалительно-измененных стенок дуоденальной раны и исключает повреждения в рубцовых тканях протока поджелудочной железы. Прецизионным препарированием мобилизована стенка ДПК от рубцов кратера язвы, иссечены патологические ткани с сохранением 0,5 см здоровой стенки ДПК, мобилизованной в непосредственной близости от поджелудочной железы. Причем слизистая оболочка ДПК сохранена в области большого дуоденального сосочка на протяжении 5 мм в проксимальном направлении. Кратер язвы выскабливали с удалением элементов тканевого распада и грануляций до рубцового слоя и поджелудочной железы с последующей обработкой спиртом. Поэтапная мобилизация сопровождалась прецизионной перевязкой перфорантных сосудов, исходящих из ткани поджелудочной железы. Прецизионная препаровка санториниева протока позволила отойти от края кратера пенетрации, удалить рубцовые ткани, сохранить стенку кишки и мобилизовать в объеме 0,5 см от края разреза кишки. Привратник находился на расстоянии 3-4 см от линии сечения. Для исключения натяжения линии швов задней стенки и для хорошей мобильности нисходящего отдела ДПК выполнена мобилизация нижней горизонтальной ветви ДПК с пересечением связки Трейца, мобилизацией корня брыжейки тонкой кишки, разворотом ДПК и придания ей нисходящего положения по правому боковому каналу справа от корня брыжейки тонкой кишки.
Выкраивали свободный лоскут сальника на сосудистой ножке, укладывали на дно кратера и отдельными швами фиксировали к краям кратера. Затем сшивали края задней стенки дистального конца двенадцатиперстной кишки рассасывающим шовным материалом (6/0-PDS) на атравматичной игле по окружности большого дуоденального сосочка (вирсунгова и общего желчного протока), до устранения диастаза с проксимальным концом ДПК и малым дуоденальным сосочком. При их завязывании узелками во внутрь, проксимальнее сосочка сформировали новую заднюю стенку, прикрывающую кратер пенетрирующей язвы. Внутренний дренаж протоков способствовал более четкой их идентификации как в ткани железы, так и в стенке ДПК. Край этой стенки на 1,5-2,0 см смещается к проксимальной культе кишки, в связи с чем значительно упрощается сопоставление стенок кишки на задней стенке и устраняется пилорососочковый диастаз. После чего малый дуоденальный сосочек (либо санториниев проток) имплантируют в заднюю стенку дуоденального анастомоза, а передне-боковые стенки формируют смещенными лоскутами мобилизованного дистального конца ДПК. Если при продольном ушивании задней стенки произошло сужение просвета культи, то выполняют продольное рассечение ее передней стенки на протяжении, необходимом для восстановления просвета.
Передняя стенка дуоденального анастомоза ушита однорядным серозно-мышечно-подслизистым швом узелками наружу с дополнительной перитонизацией линии швов сальником. Для профилактики развития отека БДС выполнена микрохолецистостомия.
Послеоперационный период протекал гладко. Трансназальный дренаж в желудке обеспечивал профилактику желудочного стаза в течение 5 суток. На протяжении этих дней больной находился в отделении интенсивной терапии и реанимации, где получал лечение, направленное на восполнение физиологических и патологических потерь. Также проводилась антибактериальная терапия для профилактики инфекционных осложнений и панкреатита.
На 7 сутки выполнена фистулохолецистография, холедох проходим, контраст в ДПК поступает, на 8 сутки дренаж из желчного пузыря извлечен. На 30 день после операции дренажи в протоках удалены. Больной обследован через 3 месяца, рецидива язвы не выявлено. Проведено антихеликобактерное лечение. Через год больной здоров, жалоб нет, трудоспособность сохранена, качество жизни высокое.
Больной обследован через месяц. Жалоб не предъявляет. На ФГДС рецидива язвы не выявлено. Через 2 месяца при клинической ремиссии язвенной болезни выполнена селективная проксимальная ваготомия для профилактики язвообразования.
При обследовании через 1 год пациент трудоспособен, жалоб не предъявляет, по результатам комплексного обследования, включающего и анкетирование, состояние пациента соответствует высокому уровню качества жизни, т.е. достигнуто полное сохранение здоровья.
Предлагаемый способ позволяет улучшить функциональные результаты оперативных вмешательств при осложненных околососочковых язвах двенадцатиперстной кишки, предотвратить развитие панкреатита и панкреонекроза, избежать развития несостоятельности швов дуоденальной раны.
Способ рекомендован для практического применения.
Медико-социальная эффективность: предлагаемый способ хирургического лечения осложненных низких дуоденальных язв с поражением малого и большого дуоденальных сосочков позволяет значительно улучшить результаты лечения сложной локализации язвы двенадцатиперстной кишки и характеризуется полным излечением от язвенной болезни и практически отсутствием грозных осложнений как в раннем, так и в позднем послеоперационном периоде. Использование способа позволяет добиться максимально высокого качества жизни пациентов, полностью восстановить профессиональную трудоспособность, так как операция носит не инвалидизирующий, а только восстанавливающий характер, что имеет большое социально-экономическое значение.
Способ хирургического лечения осложненных низких дуоденальных язв с поражением большого и малого дуоденальных сосочков, включающий радикальное иссечение сегмента двенадцатиперстной кишки в пределах рубцово-язвенного поражения с последующей концевой дуоденопластикой, отличающийся тем, что при отсутствии разрушения малого и большого дуоденальных сосочков их выделяют из рубцово-язвеного очага, сшивают края задней стенки дистального конца двенадцатиперстной кишки по окружности большого дуоденального сосочка и далее до устранения диастаза с проксимальным концом двенадцатиперстной кишки, в заднюю стенку дуоденального анастомоза имплантируют малый дуоденальный сосочек, после чего продольно рассекают переднюю стенку дистальной культи двенадцатиперстной кишки на протяжении, соответствующем восстановлению просвета, и формируют передне-боковые стенки анастомоза смещенными лоскутами мобилизованного дистального конца двенадцатиперстной кишки; при разрушении малого и большого дуоденальных сосочков из рубцово-язвенного очага выделяют терминальные отделы вирсунгова, санториниева и общего желчного протоков, сшивают края задней стенки дистального конца двенадцатиперстной кишки по окружностям вирсунгова и общего желчного протоков и далее до устранения диастаза с проксимальным концом двенадцатиперстной кишки, в заднюю стенку дуоденального анастомоза имплантируют санториниев проток, после чего продольно рассекают переднюю стенку дистальной культи двенадцатиперстной кишки на протяжении, соответствующем восстановлению просвета, и формируют передне-боковые стенки анастомоза смещенными лоскутами мобилизованного дистального конца двенадцатиперстной кишки.