Способ определения патологии тазобедренного сустава у детей 1-5 лет
Иллюстрации
Показать всеИзобретение относится к медицине, точнее к лучевой диагностике, и может найти применение при выявлении патологии тазобедренного сустава у детей. Способ состоит в проведении УЗИ обоих тазобедренного суставов путем продольного сагиттального и продольного коронального их сканирования. Затем на каждой из полученных сканограмм проводят линию по контуру оси тела подвздошной кости и краю крыши вертлужной впадины и затем оценивают степень выступания головки бедра над этой линией. Дополнительно на изображении, выполненном продольным корональным доступом, проводят линии вдоль оси контура шейки бедра и его диафиза и измеряют величину тупого угла между ними. По выступу головки бедра хотя бы на одной из сканограмм на 25% и более выявляется передний или латеральный подвывих головки, а по величине угла более 130° - вальгусную деформацию шейки бедра. Способ обеспечивает точную дифференциальную диагностику у детей 1-5 лет положения проксимального отдела бедра в тазобедренном суставе без применения ионизирующих методов излучения (рентгенографии). 3 з.п. ф-лы, 5 ил.
Реферат
Изобретение относится к медицине, точнее к лучевой диагностике, и может найти применение при выявлении патологии тазобедренного сустава у детей.
Современное состояние проблемы патологии тазобедренного сустава заключается в том, что диспластические его поражения составляют самую распространенную группу больных среди ортопедических заболеваний опорно-двигательного аппарата, от 1-2 до 25 случаев на 1000 новорожденных, а инвалидность, связанная с этой патологией, составляет 14,6%-37,6%.
Анатомический субстрат дисплазии характеризуется различной степенью уплощения (гипоплазии) вертлужной впадины, нарушением ее пространственной ориентации, недоразвитием головки и шейки бедренной кости, окружающих мышц, патологией связочного аппарата и капсулы сустава, что приводит к образованию нестабильности тазобедренного сустава в виде децентрации головки в пределах вертлужной впадины, подвывиха либо вывиха у 5 из 1000 новорожденных. У 10-60% больных впоследствии развивается тяжелое прогрессирующее заболевание - диспластический коксартроз.
Однако, при своевременном обнаружении и начале адекватного лечения дисплазии (у детей в возрасте до 3-х месяцев) в 97% наблюдений достигаются отличные и хорошие результаты. В противном случае анатомические, функциональные и трофические несоответствия прогрессируют и вызывают вторичные изменения структур сустава с нарушением функции опоры и движения конечности, изменение положения таза, искривление позвоночника.
В лучевой диагностике дисплазии и нестабильности тазобедренного сустава применяют два основных метода оценки анатомических и пространственных соотношений - рентгенографию и ультразвуковую визуализацию, а также их сочетание в зависимости от задач, поставленных перед исследованием и возраста пациента.
У детей до 1 года наиболее выраженные проявления нестабильности возникают вследствии нарушения анатомических соотношений, которые могут быть обусловлены различными патологическими изменениями, определяющими характер проявлений и степень тяжести, а следовательно, и клинико-рентгенологический симптомокомплекс.
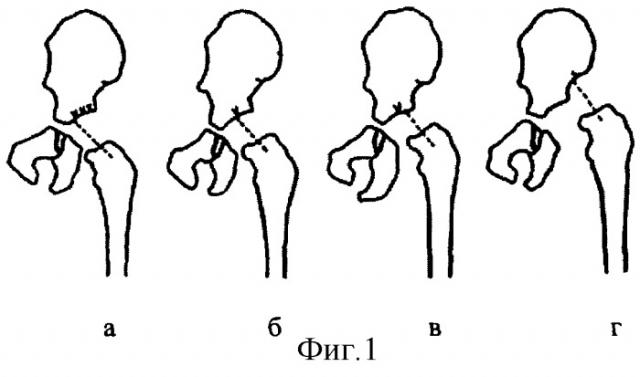
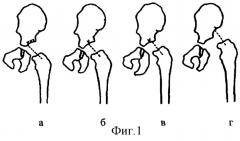
В основе рентгенологического метода определения дисплазии и нарушения пространственного соотношения проксимального отдела бедра у детей до 1 года лежит построение продольной оси шейки к дну вертлужной впадины (фиг.1), позволяющего выявить нормальное положение (а), децентрацию (б), подвывих (в) и полный вывих (г). Однако число диагностических показателей невелико, доступной для анализа является только задняя проекция и критерии действительны только при условии выполнения укладки рентгенограммы при среднем положении таза и нижних конечностей.
В последнее время у детей первого года жизни широко применяется ультразвуковое исследование (УЗИ) тазобедренных суставов, которое позволяет без применения рентгенологических методов решить вопрос о наличии дисплазии, подвывиха или вывиха. Данный метод неинвазивен, исключает вредное лучевое воздействие, в том числе гонадную дозу, получаемую при неоднократном рентгенологическом исследовании тазобедренных суставов.
Существует не менее 5 различных методик УЗИ и большое количество их вариаций для оценки тазобедренного сустава у детей до 1 года, все они базируются на методике австрийского ортопеда профессора Reinharg Graf, который в 1984 г. предложил использовать В-режим для ультразвуковой визуализации суставов и разработал классификацию типов и подтипов развития тазобедренного сустава у новорожденных (Graf R. Classification of hip joint dysplasia by means of sonography. Arch Orthop Trauma Surg. 1984; 102 (4): 248-55.).
У детей от 1 до 5 лет нестабильность тазобедренного сустава возникает при несоответствии пространственных взаимоотношений бедренного и тазового компонентов. Величина изгибов шейки бедренной кости не отвечает степени наклона книзу и поворота кпереди входа в вертлужную впадину, из-за чего уменьшается площадь опоры для головки бедренной кости.
Известен способ выявления патологии тазобедренного сустава у детей 1-5 лет с помощью рентгенографии на основании сравнения с нормативными показателями величин шеечно-диафизарного угла, угла антеверсии проксимального конца бедренной кости, угла вертикального наклона и фронтальной инклинации вертлужной впадины. С этой целью используются классические схемы Хильгенрайнера (Hilgenreiner H. 10 Jahre Abduktionsschiene und Fruhbehanlung. der angeborenen Huftverrenkung. Ztschr. Orthop., 1935, 4), Рейнберга (Рейнберг С.А. Рентгенодиагностика заболеваний костей и суставов. - М.: Медицина, 1964) и др., опять же при строго правильной укладке, как обязательном условии оценки этих показателей.
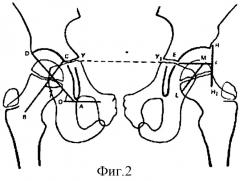
Обоснованное заключение о состоянии стабильности тазобедренного сустава может быть вынесено только на основании определения величин индексов стабильности, отражающих степень соответствия друг другу парных показателей особенностей пространственного положения проксимального конца бедренной кости и вертлужной впадины: 1) угла вертикального соответствия, 2) степени костного покрытия, 3) коэффициента костного покрытия, 4) угла горизонтального соответствия (фиг.2). (Садофьева В.И. Рентгенофункциональная диагностика заболеваний опорно-двигательного аппарата у детей. - Л.: Медицина, 1986. С.67-69).
1) угол вертикального соответствия - угол, образующийся при пересечении касательной ко входу в вертлужную впадину (DA) и продольной оси шейки бедренной кости (ВС), открытый книзу. Рентгеноанатомическими ориентирами для проведения касательной являются нижний полюс «фигуры слезы» и наружный край крыши вертлужной впадины;
2) степень костного покрытия определяется на рентгенограмме, произведенной задней проекции, путем проведения линии от наружного края крыши вертлужной впадины книзу (HH1), перпендикулярной линии Y-образных хрящей (Y-Y1). При этом определяется, какая часть головки бедренной кости (3/4, 2/3, 1/2 и т.д.) располагается кнутри от этой линии, т.е. покрыта крышей вертлужной впадины. В норме степень костного покрытия должно соответствовать 1;
3) коэффициент костного покрытия представляет собой отношение величины вертикального диаметра головки бедренной кости (LM) к величине протяженности крыши вертлужной впадины, спроецированной на линию Y-образных хрящей;
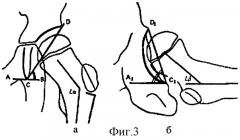
4) угол горизонтального соответствия отражает соответствие друг другу степени поворота кпереди проксимального конца бедренной кости и вертлужной впадины. В отличие от других индексов стабильности угол горизонтального соответствия не может быть непосредственно измерен ни на одной из рентгенограмм в технически осуществимых проекциях. Величина его вычисляется на основании данных раздельного определения фронтальной инклинации вертлужной впадины и величины антеверсии проксимального конца бедренной кости и представляет собой их разность: угол фронтальной инклинации вертлужной впадины находится по таблице, где искомая величина располагается в области пересечения значений найденных углов вертикального наклона вертлужной впадины DA (фиг.3а) и угла D1C1A1 (фиг.3б), образованного при пересечении касательной к нижнему краю вертлужной впадины A1C1 и касательной к входу в вертлужную впадину D1C1 и измеренного по рентгенограмме в аксиальной проекции. Угол антеверсии проксимального конца бедренной кости находится по таблице (Тихоненков Е.С., 1970), где искомая величина располагается в области пересечения значений найденных углов α (шеечно-диафизарного угла) и β (проекционного угла антеверзии).
Если все или хотя бы один из вышеперечисленных показателей не соответствует нормативным критериям, приведенные в таблицах, диагностируют внутрисуставную нестабильность и ее вид (Садофьева В.И., 1990).
Такой способ с использованием рентгенологических данных и непростых вышеуказанных построений позволяет с высокой степенью достоверности оценить пространственное положение проксимального отдела бедра в тазобедренном суставе и выявить внутрисуставные нарушения ориентации головки в вертлужной впадине и патологии шейки бедренной кости, что существенно влияет на выбор тактики лечения. Однако способ требует высокой квалификации рентгенолога, сложных трудоемких построений и сопоставлений получаемых данных с нормативными критериями, а так же выполнения дополнительного рентгенологического обследования, что существенно повышает дозу облучения ребенка особенно при диагностическом контроле.
Что касается диагностики нестабильности тазобедренного сустава посредством УЗИ, то все известные методики ультразвуковой диагностики подвывихов и вывихов в тазобедренном суставе выполняются повышеописанному методу Графа и только у детей до 1 года, и все модификации метода разработаны также исключительно для детей до 1 года.
Однако у детей после 1 года происходит формирование ядер оссификации головки бедренной кости и нарастание оссификации крыши вертлужной впадины, что характеризует степень зрелости сустава. В то же время критериев оценки ее и положения проксимального отдела бедра в тазобедренном суставе путем УЗИ в настоящее время не существует.
Наиболее близким к предлагаемому является способ выявления патологии тазобедренного сустава детей от 1 до 5 лет, описанный Marchal G J и Van Holsbeeck M.T. с соавторами в журнале Radiology (1987), взятый нами в качестве прототипа (Marchal G J, Van Holsbeeck MT, Raes M, Favril А.А., Verbeken Е.Е., Casteels-Vandaele M, Baert A.L., Lauweryns J.M.. Transient synovitis of the hip in children: role of US. Radiology, 1987; 162: P.825-828).
Способ заключается в проведении УЗИ методом продольного сагиттального сканирования тазобедренных суставов при подозрении на их патологию. Способ позволяет выявить патологический выпот путем определения шеечно-капсулярного расстояния. При наличии признаков асимметрии и/или величины шеечно-капсулярного расстояния более 4 мм диагностируют патологический выпот. Оценить нарушения пространственного положения проксимального отдела бедра, являющегося основой для ортопедической тактики лечения, метод не позволяет. Такой метод является недостаточно точным.
Технический результат настоящего изобретения состоит в повышении точности диагностики патологии тазобедренного сустава за счет возможности определения патологии проксимального отдела бедра в тазобедренном суставе.
Этот результат достигается тем, что в известном способе определения патологии тазобедренного сустава путем ультразвукового исследования продольным сагиттальным доступом сканирования обоих суставов, согласно изобретению, дополнительно осуществляют продольное корональное сканирование суставов, на полученных обоими доступами сканограммах для каждого сустава проводят линию по контуру оси тела подвздошной кости и краю крыши вертлужной впадины, затем на сканограмме, выполненной при продольном корональном сканировании, проводят линии по контурам оси шейки бедра и оси его диафиза до их пересечения и определяют величину тупого угла между ними, и если костная часть головки бедра выступает хотя бы на одной из сканограмм над линией, проведенной по контуру оси тела подвздошной кости и краю крыши вертлужной впадины, более чем на 25%, и/или тупой угол, полученный при пересечении контуров шейки и диафиза бедренной кости на сканограмме, выполненной в продольной корональной плоскости, более 130°, диагностируют патологическое положение проксимального отдела бедра в тазобедренном суставе.
При выступании головки на 25% и более на сканограмме, выполненной продольным сагиттальным сканированием, диагностируют передний подвывих, а при выступании на 25% на сканограммах, выполненных продольным корональным сканированием, - латеральный подвывих. При величине угла между осями шейки бедра и его диафиза более 130° диагностируют вальгусную деформацию шейки бедренной кости.
Дополнительное осуществление коронального сканирования с последующим проведением на полученной сканограмме линии по контуру оси тела подвздошной кости и краю крыши вертлужной впадины позволяет выявить величину латерального костного покрытия головки бедра по выступанию ее кнаружи от проведенной линии и диагностировать наличие или отсутствие латерального подвывиха головки.
Построение аналогичных линий при продольном сагиттальном сканировании позволяет выявить величину переднего костного покрытия головки по выступанию ее над проведенной линией и диагностировать наличие или отсутствие переднего подвывиха головки.
Определение размера угла, полученного при пересечении линий, проведенных вдоль контуров шейки и диафиза бедренной кости, при продольном корональном санировании, позволяет оценить форму шеечно-диафизарного угла, и при значении его более 130° диагностировать вальгусную деформацию шейки, поскольку критерий нормы его у детей в возрасте до 5 лет - 130° и менее.
Такие диагностические возможности предоставляет лишь вышеописанное рентгенологическое исследование.
Сущность предлагаемого способа поясняется примерами.
Пример 1. Ребенок Д. 4 лет (История болезни №2307) находился в клинике ФГУ «СПбНЦЭР им. Альбрехта Росздрава» с жалобами на хромоту. Было предложено рентгенологическое обследование, однако родители от лучевого исследования отказались. Ребенок направлен на УЗИ. Патологического выпота в полости сустава специалистом УЗИ не обнаружено. После этого был направлен на кафедру рентгенологии ГОУ ДПО СПб МАПО.
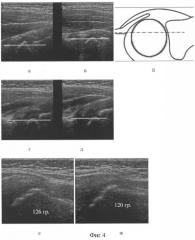
Нами было проведено в положении лежа продольное сагиттальное и продольное корональное ультразвуковое сканирование обоих тазобедренных суставов. На полученных сканограммах проведены линии по контуру оси тела подвздошной кости и краю крыши вертлужной впадины, а также по контурам оси шейки бедра и оси его диафиза до их пересечения. На сканограммах, выполненных в продольной корональной плоскости, выступания головки правого и левого бедер над линией не определяются (фиг.4г, д). А на сканограмме правого бедра, выполненной в продольной сагиттальной плоскости, выявлено выступание головки выше линии на 25% (фиг.4а и 4б), что позволило диагностировать передний подвывих головки правого бедра. На сканограмме в продольной сагиттальной плоскости левого бедра выступания головки не выявлено (фиг.4в).
На сканограмме в продольной корональной плоскости величина шеечно-диафизарного угла справа составила 126°, а слева - 120° (фиг.4е, ж).
Таким образом, на основании УЗИ выявлен передний подвывих головки правого бедра, что является в данном случае причиной хромоты ребенка. Рекомендовано адекватное ортопедическое лечение.
Пример 2. Родители ребенка П. 4,5 лет обратились в поликлинику Областной детской клинической больницы (ЛОГУЗ «ДКБ»), амбулаторная карта №25318, с жалобами на периодическую хромоту и на неправильную установку правой стопы при ходьбе. Направлен на рентгенологическое обследование, от которого родители отказались в связи с недавно перенесенной пневмонией и большим количеством рентгенограмм легких, выполненных за последние 3 месяца. Ребенок был направлен на УЗИ тазобедренных суставов, патологический выпот был исключен.
Симметричное сканирование обоих суставов и построение линий выполнено аналогично примеру 1. На сканограмме в продольной корональной плоскости выявлено выступание головки выше линии оси крыши подвздошной кости на 25%, на основании чего диагностирован латеральный подвывих головки левой бедренной кости (фиг.5б, в). На сканограмме в той же плоскости измерен шеечно-диафизарный угол, который составил 134°, что явилось признаком вальгусной деформации шейки левого бедра (фиг. 5д, е). На всех других изображениях патологии не выявлено. Направлен в ортопедический центр.
К настоящему времени предлагаемым способом проведена диагностика более 300 детей с «симптомом хромоты» и патологической установкой конечности. Во всех случаях удалось выявить патологическое состояние в тазобедренном суставе с последующей его дифференциальной диагностикой латерального, переднего подвывиха головки, вальгусной деформацией шейки и сочетание их. Проведенное до или после УЗИ рентгенографическое исследование, выполненное у части детей по настоянию врача ортопеда, показало совпадение результатов диагностики. Дети были направлены на своевременную и адекватную ортопедическую коррекцию.
Предлагаемый способ по сравнению с известными имеет ряд существенных преимуществ.
1. Обеспечивает точную неинвазивную диагностику патологии тазобедренного сустава и впервые позволяет провести дифференциальную диагностику пространственного положения проксимального отдела бедра в тазобедренном суставе.
2. Исключает лучевое воздействие, в том числе гонадную дозу, получаемую при неоднократном рентгенологическом исследовании тазобедренных суставов.
3. За счет возможности полипозиционного и полипроекционного доступов при исследовании тазобедренного сустава обеспечить высокую точность диагностики. В то же время рентгенологическое исследование выполняется только в одной плоскости (задней проекции) и для обеспечения точного проекционного положения головки в тазобедренном суставе требует сложных дополнительных измерений и вычислений.
4. В отличие от рентгенологического метода не требует строгой укладки ребенка.
5. Способ прост в исполнении, доступен в любых условиях, занимает несколько минут.
Способ разработан на кафедре рентгенологии с курсом детской рентгенологии ГОУ ДПО Санкт-Петербургской Медицинской академии последипломного образования и прошел апробацию у более чем 300 детей в ГОУ ДПО СПб МАПО, ЛОГУЗ «Детская клиническая больница», ФГУ «СПбНЦЭПР им. Альбрехта Росздрава», Научно-методическом центре ООО «ОРТО», ГУЗ «Консультативно-диагностический центр для детей» г.Санкт-Петербурга с положительным результатом.
1. Способ определения патологии тазобедренного сустава у детей 1-5 лет путем ультразвукового исследования обоих суставов продольным сагиттальным доступом сканирования, отличающийся тем, что дополнительно осуществляют продольное корональное сканирование для каждого сустава, на полученных обоими доступами сканограммах проводят линию по контуру оси тела подвздошной кости и краю крыши вертлужной впадины, затем на сканограмме, выполненной при продольном корональном сканировании проводят линии по контурам оси шейки бедра и оси его диафиза до их пересечения, и определяют величину тупого угла между ними, и если костная часть головки бедра выступает хотя бы на одной из сканограмм над линией, проведенной по контуру оси тела подвздошной кости и краю крыши вертлужной впадины, более чем на 25% и/или тупой угол, полученный при пересечении контуров шейки и диафиза бедренной кости на сканограмме, выполненной в продольной корональной плоскости, более 130°, диагностируют патологическое положение проксимального отдела бедра в тазобедренном суставе.
2. Способ по п.1, отличающийся тем, что если головка бедра выступает на 25% и более на сканограмме, выполненной продольным сагиттальным сканированием, диагностируют передний подвывих головки бедра в тазобедренном суставе.
3. Способ по п.1, отличающийся тем, что если головка бедра выступает на 25% и более на сканограмме, выполненной продольным корональным сканированием, диагностируют латеральный подвывих головки бедра в тазобедренном суставе.
4. Способ по п.1, отличающийся тем, что если тупой угол, полученный при пересечении контуров шейки и диафиза бедренной кости, более 130°, диагностируют вальгусную деформацию шейки бедренной кости.