Способ восстановительной аутолипофасциально-мышечной пластики рубцово-сокращенной облученной анофтальмической орбиты
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к офтальмологии, предназначено для пластики рубцово-сокращенной облученной анофтальмической орбиты. В 4 см позади линии роста волос формируют разрез кожи. Проводят отслойку кожного лоскута таким образом, чтобы слой подкожно-жировой клетчатки, содержащий горизонтальную лимфатическую и поверхностную артериовенозную сеть, сохранялся на внутренней поверхности кожного лоскута, а основной слой подкожно-жировой клетчатки, содержащий вертикальную сеть перфорантных сосудов и глубокую артериовенозную сеть, сохранился на поверхностном листке височной фасции fascia temporalis lamina superficialis. Отслойку кожного лоскута проводят до крепления латеральной связки век, продолжают подпериостально, рассекая ее. Выполняют гидрорассепаровку тканей орбиты с круговой мышцей и тарзальной пластинками век. Выкраивают субкутанный аутолипофасциально-мышечный лоскут в области виска овальной формы с питающей ножкой. Аутолипофасциально-мышечный лоскут расслаивают на два листка. Первый листок со слоем подкожно-жировой клетчатки и поверхностным листком височной фасции fascia temporalis lamina superficialis опрокидывают в орбиту через питающую ножку под латеральной связкой век, причем обращен поверхностный листок височной фасции к внутренней операционной поверхности век, а слой подкожно-жировой клетчатки - к операционной поверхности анофтальмической орбиты. Первый листок пришивают П-образным швом в области медиальной связки век, а на поверхностный листок височной фасции устанавливают прямоугольный латексный эндоэкспандер П(20×13) 5/20. После этого второй мышечно-фасциальный листок также опрокидывают в анофтальмическую орбиту, но проводят его над латеральной связкой век, заполняя операционную поверхность век мышцей m. temporalis pars superficialis, а глубоким листком височной фасции fascia temporal lamina profunda обращая к латексному эндоэкспандеру. При этом весь второй листок пришивают матрацными швами к орбитальной круговой мышце век по всему периметру. Выполняют дозированную этапную дермотензию до 3-х кратного увеличения объема орбитального латексного эндоэкспандера. После достижения максимального объема снимают швы блефарорафии, удаляют эндоэкспандер и протезируют сформированную полость облученной анофтальмической орбиты. Для выкраивания субкутанного аутолипофасциально-мышечного лоскута используют лекало овальной формы, меньший вертикальный размер которого соответствует размеру от нижнего до верхнего костного края орбиты, а больший горизонтальный размер овального лекала соответствует размеру от медиального до латерального края орбиты. Способ обеспечивает одноэтапное восстановление утраченного тканевого объема и полости для косметического глазного протеза, отсутствие риска инфицирования операционных зон, отсутствие необходимости последующей пластики, сокращение сроков лечения. 1 з. п. ф-лы, 3 ил.
Реферат
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано для пластики рубцово-сокращенной облученной анофтальмической орбиты с восстановлением полости для косметического протезирования.
Энуклеация глазного яблока по поводу ретинобластомы, врожденной злокачественной опухоли, проведенная в раннем, до 1 года, детском возрасте с последующим облучением анофтальмической орбиты для профилактики рецидива и/или продолженного роста опухоли, неизбежно заканчивается атрофией мягких тканей и костных тканей орбиты (М.Г.Катаев. Офтальмопластика при особо сложной патологии, ее эффективность и прогноз. Дисс.... доктора мед. Наук. 1998. - 208 С.)
Лучевое повреждение сосудов кожи и ее нервных элементов обусловливает вялое и извращенное течение репаративных процессов (Л.В.Берлин. Морфология кожи после ожогов и свободной пересадки. Медицина. - Ленинград. - 1966. - 223 С.; Н.О.Миланов, Б.Л.Шилов. Пластическая хирургия лучевых повреждений. Москва. - «Аир-Арт». - 1996. 78 С.)
В постлучевом периоде растущий ребенок пользуется глазным протезом лишь первое время, 1-2 года, поскольку орбитальная клетчатка, конъюнктивальный мешок и веки вследствие постлучевых нервнодистрофических нарушений и рубцово-атрофического хронического воспаления сокращаются, полость, удерживающая протез, мельчает с формированием грубого западения вышеперечисленных структур, и протез вывихивается. Все попытки протезировать анофтальмическую облученную орбиту ребенка, а затем и подростка, остаются безуспешны из-за ригидности облученных тканей, отсутствия вместилища для протеза - самого конъюнктивального мешка, кожа век лишь выполняет костные стенки орбиты, скелетизирует ее глубокую впадину, обезображивает лицо ребенка. Применение пластических операций и использование методов бескровного расширения конъюнктивальной полости бесперспективны из-за отсутствия ресурсов регенерации облученной зоны. Кроме того, с возрастом выявляется значительное отставание роста костей лицевого скелета на облученной стороне, что оборачивается для пациента ребенка-подростка серьезной психологической травмой. У офтальмологов и глазных протезистов бытует мнение о реабилитации подобных состояний лишь использованием клеящихся рисованных эктопротезов, маскирующих обезображивающее западение «пустой» орбиты (Н.В.Кошарная. Глазное протезирование. Практическое пособие для окулистов и глазопротезистов. - Харьков.- 1996. - 83.С; В.И.Малаховская. Реабилитация пациентов с дефектами средней зоны лица. Дисс... доктора мед. наук. - М. - 1997).
Существуют способы восстановления полости для глазного протеза с использованием кожных лоскутов на ножке с верхнего либо с нижнего века (операция Г.Г.Бурсука, 1929), с виска (операция Трюка, 1897, операция Варшавского, 1928). Суть способов заключается в формировании дна сокращенной полости для глазного протеза и внутренней поверхности век полнослойным кожным лоскутом на питающей ножке (А.А.Колен. Руководство по пластической хирургии в области глаза. - М. - Медгиз. - 1950. -с.148-154).
Недостатками способа являются
- формирование кожных рубцов вблизи анофтальмической орбиты из-за необходимости закрытия донорских участков стягивающими швами либо свободными трансплантатами кожи;
- взятие кожных трансплантатов на ножке большего в 1/3 раза размера из донорской зоны для покрытия меньшей по площади раневой поверхности из-за их прогнозируемого сокращения;
- риск повторного сокращения в 1,5-2 раза сформированной полости для глазного протеза из-за использования полнослойных кожных лоскутов на ножке и собственно самой операционной травмы;
- необходимость длительной профилактики рубцового сужения и сморщивания восстановленной полости для глазного протеза кровавыми и не кровавыми методами ее растяжения;
- трудности санитарной гигиены сформированной полости с использованием кожных трансплантатов из-за наличия в полнослойных трансплантатах сальных и потовых желез кожи и сопровождающихся постоянными зловонными выделениями из полости;
- отсутствие восполнения объема тканей: отсутствующего глазного яблока и атрофированной клетчатки орбиты из-за использования лишь кожного аутотрансплантата для формирования дна и внутренней поверхности век;
- отсутствие восстановления нормальных контуров облученной анофтальмической орбиты, соответствующих контурам контралатеральной, здоровой орбиты;
- отсутствует этап реваскуляризации век, атрофирующихся и фиброзирующихся из-за угасающей их трофики, поскольку артериальные дуги век являются ветвями глазной артерии, облитерированной в вершине после облучения анофтальмической орбиты.
Аналогом восстановления рубцовой деформации век и выраженной атрофии бульбарной клетчатки, проявляющихся в рубцовом сокращении анофтальмической, безуспешно оперированной орбиты с применением трансплантатов слизистой оболочки и кожи, является артериарезированная пластика круглым стеблем Филатова (М.В.Зайкова. Пластическая офтальмохирургия. - М. - Медицина 1980. - с.170-175).
Недостатками способа являются
- многоэтапность оперативного вмешательства;
- длительность общего срока оперативного лечения пациента до завершающего этапа формирования глазной щели до 4 месяцев;
- длительное вынужденное положение руки пациента в гипсовых лангетах из-за продолжительного этапа приживления круглого стебля, сформированного на тыльной поверхности плеча и приживляемого в дно анофтальмической орбиты;
- двукратное превышение размеров донорской зоны перед реципиентной областью анофтальмической орбиты;
- отсутствие восполнения объема тканей: отсутствующего глазного яблока и атрофированной клетчатки орбиты из-за использования лишь кожного аутотрансплантата для формирования дна и внутренней поверхности век;
- трудности санитарной гигиены сформированной полости с использованием кожных трансплантатов из-за наличия в полнослойных трансплантатах сальных и потовых желез кожи и сопровождающихся постоянными зловонными выделениями из полости.
Аналогом-прототипом восстановительной пластики рубцово-сокращенной анофтальмической орбиты является этапное хирургическое лечение в зависимости, во-первых, от степени сокращения конъюнктивальной полости, во-вторых, от степени атрофии орбитальных тканей, в третьих, от степени атрофии и функциональной подвижности век, заключающееся в проведении следующих этапов: пластика полости аутослизистой с губы, отсроченной пластики культи углеродным имплантатом «Карботекстим», контурной пластики западения виска и наружного края орбиты углеродным имплантатом «Карботекстим», дополнительной коррекции век - устранение заворота век, трансплантация реберного ресничного края век. Причем при высших степенях атрофии облученной анофтальмической орбиты во всех ее структурах, например при 1С-2С-3С, автор предполагает поэтапно выполнить от четырех до шести предложенных операций (И.А.Филатова. Комплексная система реабилитации пациентов с анофтальмом. Дисс. доктора мед. наук. - М. - 2001. - С.345).
Недостатками способа являются
- многоэтапность хирургической реабилитации рубцово-сокращенной облученной анофтальмической орбиты из-за необходимости восстановления каждой атрофированной ее структуры в различные сроки, в следующем порядке: воссоздание объема конъюнктивального мешка; восстановление объема орбитальной клетчатки и отсутствующего глазного яблока для устранения западения орбиты; восстановление атрофичных укороченных век; восстановление атрофического западения облученного наружного края орбиты;
- необходимость выполнения минимально-допустимого периода между этапами пластической реконструкции 6 месяцев либо оптимального перерыва от 12 до 18 месяцев;
- использование обширных трансплантатов слизистой полости рта для увеличения конъюнктивальной полости из-за их прогнозируемого сокращения в процессе приживления;
- риск инфицирования пористого углеродного имплантата при отсутствии содержания в нем антибактериального препарата и необходимость послеоперационного применения антибиотиков для профилактики вторичного инфицирования, так как пористые системы обладают адсорбцией;
- использование имплантата из органического химического материала - углерода, имеющего черный цвет, волокнистую структуру, раскрошивающуюся при моделировании культи глазного яблока, импрегнирующую своими частицами конъюнктивальный мешок, придавая ему прокрашивание черного цвета;
- риск заноса частиц органического химического соединения углерода - «Карботекстима» в паренхиматозные органы: печень, селезенку, легкие - из-за его непосредственной имплантации в ткани орбиты;
- риск инфицирования углеродных имплантатов при отсроченной пластики глазной культи и наружного края орбиты с необходимость его антибактериальной профилактики.
Задача - предложить способ восстановительной пластики рубцово-сокращенной облученной анофтальмической орбиты.
Технический результат - одноэтапное восстановление утраченного тканевого объема и полости для косметического глазного протеза рубцово-сокращенной облученной анофтальмической орбиты путем использования аутотрансплантатов с виска.
На чертеже изображена схема восстановительной пластики рубцово-сокращенной облученной анофтальмической орбиты по предложенному способу.
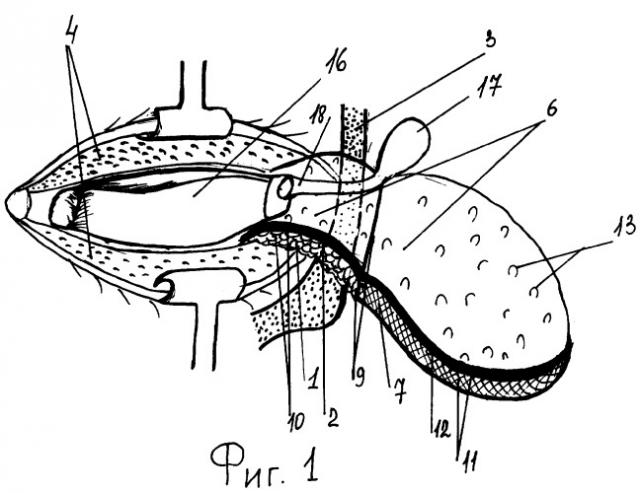
На фиг.1 - общий вид;
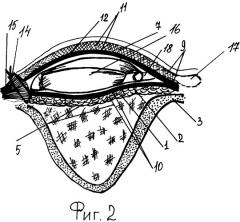
на фиг.2 - сагиттальный срез рубцово-сокращенной облученной
анофтальмической орбиты;
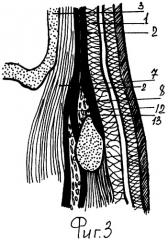
на фиг.3 - фронтальный топографический срез височной зоны:
1 - основной слой подкожно-жировой клетчатки;
2 - поверхностный листок височной фасции fascia temporalis lamina superficialis;
3 - глазничная поверхность скуловой кости;
4 - внутренняя операционная поверхность век;
5 - операционная поверхность рубцово-сокращенной облученной анофтальмической орбиты;
6 - субкутанный аутолипофасциально-мышечный лоскут;
7 - поверхностная часть височной мышцы m. temporalis pars superficialis;
8 - височная ямка fossa temporalis;
9 - питающая ножка;
10 - первый листок;
11 - второй мышечно-фасциальный листок;
12 - глубокий листок височной фасции fascia temporalis lamina profunda;
13 - клетчатка надскулового межапоневротического пространства;
14 - П-образный шов;
15 - медиальная связка век;
16 - орбитальный латексный эндоэкспандер;
17 - толстостенный инъекционный узел латексного эндоэкспандера;
18 - соединительная трубка латексного эндоэкспандера.
Технический результат достигается тем, что в 4 см позади линии роста волос формируют интракапиллярный разрез кожи, как при маск-лифтинге (Р.А.Ашрафов. Лицевой и шейный лифтинг. - М. - 2001. - с.40. - рис.1). Затем проводят отслойку кожного лоскута с виска тупым методом подкожно таким образом, чтобы подкожно-жировая клетчатка слоем в несколько миллиметров, содержащая горизонтальную лимфатическую и поверхностную артериовенозную сеть, сохранилась на внутренней поверхности кожного лоскута, а основной слой подкожно-жировой клетчатки 1, содержащий вертикальную сеть перфорантных сосудов и глубокую артериовенозную сеть (Р.А.Ашрафов. Лицевой и шейный лифтинг. - М. - 2001. - с.9. - рис.2) сохранился на поверхностном листке височной фасции fascia temporalis lamina superficialis 2. Таким образом, отслойку кожного лоскута проводят до глазничной поверхности скуловой кости 3, до начала крепления латеральной связки век, здесь для мобилизации наружного угла глаза отслойку продолжают подпериостально с рассечением прикрепления латеральной связки век, чем формируют вход через наружный угол заращенной глазной щели как на внутреннюю операционную поверхность век 4, так и на операционную поверхность рубцово-сокращенной облученной анофтальмической орбиты 5 по всей площади преддверия орбиты, как правило, рубцовые ткани рубцово-сокращенной облученной анофтальмической орбиты интимно сращены с круговой мышцей и тарзальной пластинками век, поэтому выполняют гидрорассепаровку введением анестетика, например лидокаина 1% раствора не менее 10 мл для профилактики повреждения кожи век.
Далее выполняют выкраивание субкутанного аутолипофасциально-мышечного лоскута 6 в области виска для пластики внутренней операционной поверхности век 4 и операционной поверхности рубцово-сокращенной облученной анофтальмической орбиты 5. Для этого по поверхности основного слоя подкожно-жировой клетчатки 1 наносят рисунок, соответствующий размеру лекала, овальной формы, меньший вертикальный размер которого соответствует размеру от нижнего до верхнего костного края орбиты, а больший горизонтальный размер овального лекала соответствует размеру от медиального до латерального края орбиты. После чего по нанесенному рисунку производят выкраивание субкутанного аутолипофасциально-мышечного лоскута 6, при этом мобилизируют лишь поверхностную часть височной мышцы m. temporalis pars superficialis 7, заполняющей височную ямку fossa temporalis 8 для предупреждения повреждения более крупной глубокой ветви височной артерии a. temporalis profunda, при этом производят точечную коагуляцию ветви поверхностной височной артерии a. temporalis superficialis. Затем сформированный аутолипофасциально-мышечный лоскут 6 с питающей ножкой 9 у орбитального края расслаивают на два листка: первый листок 10 содержит: основной слой подкожной жировой клетчатки 1 и поверхностный листок височной фасции fascia temporalis lamina superficialis 2, второй мышечно-фасциальный листок 11 содержит глубокий листок височной фасции fascia temporalis lamina profunda 12 и поверхностную часть височной мышцы m. temporalis pars superficialis 7, при этом заключенную между ними клетчатку надскулового межапоневротического пространства 13 не удаляют. Далее, снаружи, с кожной поверхности век, между сросшимися ресничными краями век и вдоль них производят горизонтальный разрез, чем формируют вход в оперируемую орбиту через восстановленную глазную щель. При наличии интермаргинального края и полоски конъюнктивы на каждом из век соответственно подшивают эти полоски конъюнктивы вовнутрь, чем частично восстанавливают внутреннюю их поверхность. Теперь приступают к этапу собственно пластики рубцово-сокращенной облученной анофтальмической орбиты, для этого первый листок 10, содержащий основной слой подкожной жировой клетчатки 1, и поверхностный листок височной фасции fascia temporalis lamina superficialis 2 опрокидывают в орбиту через питающую ножку 9, проводят первый листок 10 под латеральной связкой век, покрывая операционную поверхность рубцово-сокращенной облученной анофтальмической орбиты 5, причем поверхностный листок височной фасции fascia temporalis lamina superficialis 2 обращен к внутренней операционной поверхности век 4, а основной слой подкожно-жировой клетчатки 1 прилежит к операционной поверхности рубцово-сокращенной облученной анофтальмической орбиты 5.
Первый листок 10 подшивают единственным, но П-образным швом 14 в области медиальной связки век 15. На поверхностный листок височной фасции fascia temporalis lamina superficialis 2 устанавливают прямоугольный латексный эндоэкспандер 16 (Разработчик и изготовитель: Федеральное унитарное предприятие "Научно-исследовательский институт резиновых и латексных изделий" г.Москва). Ориентация частей прямоугольного латексного эндоэкспандера 16 с шифром П(20×13) 5/20 должна быть следующая: по длине 20 мм эндоэкспандер располагают от медиального до латерального края входа в орбиту, а по ширине 13 мм экспандер ориентируют от верхнего до нижнего края входа в орбиту, толстостенный инъекционный узел латексного эндоэкспандера 17 располагают либо у верхнего края питающей ножки 10, либо у нижнего ее края, что свободно реализуют за счет эластичности соединительной трубки латексного эндоэкспандера 18.
Затем второй мышечно-фасциальный листок 11, состоящий из m. temporalis pars superficialis 7+fascia temporalis lamina profunda 12, опрокидывают в орбиту аналогичным способом, как и первый листок 10, однако проводят его над латеральной связкой век, заполняя всю внутреннюю операционную поверхность век 4 мышцей m. temporalis pars superficialis 7, a фасцией fascia temporalis lamina profunda 12, обращенной к орбитальному латексному эндоэкспандеру 16. Второй мышечно-фасциальный листок 11, выполняющий каркасную и реваскуляризирующую функцию век, пришивают матрацными викриловыми швами 4/0 к орбитальной части круговой мышцы век по всему периметру, начиная с наружного края орбиты к медиальному краю орбиты, попарно, вдоль нижнего и вдоль верхнего края орбиты. Опрокинутый полностью через наружный костный край облученной орбиты субкутанный аутолипофасциально-мышечный лоскут 6 в области своей питающей ножки 9 создает дупликатуру и поднимает контуры субатрофированного запавшего костного края облученной орбиты, что полностью исключает дальнейшие реконструкции данной области. Далее накладывают швы блефарорафии. В области виска рану ревизируют для обнаружения источника скрытого кровотечения, проводят дополнительную точечную коагуляцию либо легирование сосудов. Кожную рану виска ушивают узловыми швами, дренируют трубочным дренажом. После герметизации всех операционных ран пальпаторно определяют локализацию толстостенного инъекционного узла орбитального латексного эндоэкспандера 16 и чрезкожной инъекцией наполняют его 4,0 мл физиологического раствора либо антисептика, например фурациллина 1:5000. Таким образом, заполняют экспандер объемом несколько меньшим, чем его исходная емкость - 5,0 мл. Это важно для профилактики ишемии сформированного ложа орбиты и мышечного каркаса век, потому что в течение 5-7 дней пациенту будет проводиться иммобилизация зоны субкутанной трансплантации монокулярной повязкой. Накладывают монокулярную бинтовую повязку многослойно, причем многослойность выполняют в области виска для перераспределения давления повязки только в данную область, а не на веки. В послеоперационном периоде, на 1 сутки выполняют перевязку и осмотр области виска, если сукровичного отделяемого по дренажу нет, то его удаляют, если скудное сукровичное отделяемое имеется, дренаж оставляют до следующего дня. Если по дренажу обильное геморрагическое отделяемое, то проводят ревизию операционной зоны виска. Терапевтически послеоперационный период сопровождают курсом профилактической антибактериальной терапии, например гентамицин 80 мг внутримышечно 2 раза в день. Противовоспалительная терапия курсом 5-7 дней, например кетарол 1 мл внутримышечно 1 раз в день, десенсибилизирующая терапия курсом 7 дней, например супрастин 1 мл внутримышечно 1 раз в день. Гемостатическая терапия курсом 3-5 дней, например этамзилат 12,4% 2,0 внутривенно 2 раза в день. Швы с кожи височной раны снимаются через 7 дней, пациента выписывают в амбулаторный режим лечения, в течение которого проводят обработку швов блефарорафии и дозированную этапную дермотензию до 3-х кратного увеличения объема орбитального латексного эндоэкспандера.
Применения глазных капель, мазей, промываний сформированной полости не требуется.
Через 7 дней после операции в орбитальный латексный эндоэкспандер добавляют 1 мл аналогичной жидкости до полного заполнения исходного объема латексного эндоэкспандера П(20×13) 5/20 - 5 мл. Последующие два заполнения латексного эндоэкспандера производят каждые две недели по 3 мл аналогичным раствором. Причем при изменении окраски век в сторону их деколорации рекомендуют произвести аспирацию 1 мл раствора через тот же вкол иглы шприца, поэтому до момента оценки эффекта дермотензии и исключения ее чрезмерности на данном этапе шприц не удаляют. На 7 неделе дермотензия должна быть увеличена добавлением 5 мл аналогичного раствора под контролем изменения цвета век. На 9 неделе дермотензия сформированной орбиты увеличивается до предельно максимального объема латексного эндоэкспандера 20 мл, под контролем цвета век. Затем спустя 3 недели, на 12 неделе, снимают швы блефарорафии и формируют глазную щель вдоль естественных краев век. Орбитальный латексный эндоэкспандер удаляют без его перфорации. Сформированную полость промывают раствором антисептика, например 1% раствором диоксидина. Пациенту выполняют индивидуальное косметическое протезирование тонкостенным глазным протезом сразу после формирования глазной щели, т.е через 12 недель с момента выполнения аутофасциально-мышечной пластики с виска рубцово-сокращенной облученной анофтальмической орбиты. Причем первый индивидуальный глазной протез должен быть несколько большего размера и выглядеть экзофтальмированным на 3-5 мм, что прогностически будет служить профилактикой сокращению объемов сформированной полости в ближайшие 2 недели после завершения дозированной дермотензии в условиях мобилизации глазной щели.
Преимуществами предлагаемого способа являются
- одноэтапность хирургического лечения из-за одномоментной пластики верхнего, нижнего века и их сводов, дна рубцово-сокращенной облученной анофтальмической орбиты, западения костного наружного края орбиты;
- возможность сравнительно ранней косметической реабилитации пациента косметическим глазным протезом уже через 3 месяца после формирования глазной щели, в сравнении со сроком через 3-4 месяца после первого этапа из четырех предлагаемых этапов пластической реконструкции, выполняемых последовательно с перерывами 6 месяцев по аналогу-прототипу;
- возможность восстановления выпуклой формы и стабильной опоры век, т.е их каркаса из-за использования мышечно-фасциального листка с височной области для профилактики рубцовых сокращений истонченных ригидных кожных пластинок век;
- восполнение объема рубцово-сокращенной облученной анофтальмической орбиты, характеризующейся своей втянутостью в полость черепа, из-за использования двух двухслойных височных аутолоскутов;
- отсутствие риска продолженного рубцевания вследствие гипоксии субатрофированных тканей орбиты в условиях постлучевой облитерации глазной артерии из-за реваскуляризирующих свойств аутолоскутов мышечно-фасциального с подкожной жировой клетчаткой, способных в течение 3 месяцев к реваскуляризации из системы подглазничной артерии, т.е. ветви верхнечелюстной артерии, а также угловой артерии, т.е. ветви лицевой артерии, таким образом, из системы наружной сонной артерии;
- осуществляется профилактика анофтальмического синдрома: западения верхне-орбитаной борозды и энофтальма протезированной орбиты после ее субкутанной аутолипофасциально-мышечной пластики с виска из-за адекватного объема аутотрансплантации тканей в субатрофированную зону;
- отсутствие риска отторжения трансплантатов вследствие использования аутолоскутов на питающей ножке;
- отсутствие риска инфицирования операционных зон виска и полости орбиты из-за использования внутренних аутотрансплантатов, их манипуляции в стерильных интраоперационных условиях и герметичное ушивание зон на весь послеоперационный период заживления;
- отсутствие необходимости последующей пластики наращивания слоев век либо внутренней поверхности вследствие достаточного количества трансплантационного материала в височной области, соразмерно больших размеров височной зоны в сравнении с размерами входа в орбиту;
- отсутствие явлений заворота век и лагофтальма из-за достаточных размеров трансплантата и качественных характеристик, относящихся прежде всего к фасциям, а именно их устойчивость к вторичным сокращениям во время приживления;
- отсутствие дискомфорта больного в течение послеоперационного периода из-за использования подкожной донорской зоны, не требующей дополнительной пластики, в сравнении с забором аутолоскутов слизистой рта по аналогу-прототипу, когда пациент страдает во время приема пищи;
- отсутствие необходимости проведения повторных этапов наращивания век, исправления заворота краев век из-за одномоментной имплантации во время операции латексного эндоэкспандера и последующей дозированной дермотензии осуществляющих профилактику первичных сокращений рассепарованных на слои век и вторичных, рубцовых сокращений за счет межтканевых рубцовых контрактур;
- отсутствие дискомфорта пациента от вынужденного положения руки при использовании Филатовского стебля по аналогу.
Предлагаемый способ аутофасциально-мышечной пластики с виска рубцово-сокращенной облученной анофтальмической орбиты применен у 6 больных. Возраст пациентов варьировал от 5 до 18 лет, в среднем 7,5 лет. Все пациенты в раннем, до 1 года жизни, детском возрасте оперированы по поводу ретинобластомы, им выполнена энуклеация глазного яблока и последующий курс лучевой терапии (доза облучения колебалась от 4 до 120 Гр и в среднем составила 57,5 Гр). Во всех указанных случаях степень сокращения облученной орбиты согласно классификации И.А.Филатовой (2001) соответствовала 1С-2С-3С, что клинически характеризовалось: во-первых, по степени заращения полости - полным заращением полости и конъюнктивальной выстилки, остаточная площадь которой не превышала 0,5-0,8 см2, когда протезирование невозможно; во-вторых, по степени атрофии орбитальных тканей - выраженной атрофией клетчатки орбиты, что сопровождалось глубоким западением орбиты и ее скелетизацией; в-третьих, по изменению век - кожа век тонкая, ригидная, практически отсутствует их эластичность, способность к растяжению, веки короткие, заворот ресничного края век, в 3-х случаях мадароз, подвижности век нет. Во всех случаях веки были втянуты в глубину анофтальмической орбиты.
Трое пациентов ранее переносили безуспешные пластики сокращавшейся конъюнктивальной полости слизистой полости рта, однако объем площади восстановленной полости был нестабилен и, в течение 1-1,5 лет неуклонно сокращаясь, завершился потерей исходной площади и вывихиванием, выпадением глазного протеза.
Другим двум пациентам проводились этапные бескровные и кровавые расширения сокращающегося конъюнктивального мешка, которые, однако, к успеху не привели.
Еще одному пациенту было отказано в хирургическом лечении из-за бесперспективности пластических операций. Пациент не мог приобрести эктопротез, поэтому 18 лет носил левостороннюю повязку.
Всем пациентам выше охарактеризованной клинически группы выполнена операция по предложенному способу. После удаления латексного эндоэкспандера из сформированной полости анофтальмической орбиты были установлены большие, экзофтальмированные глазные протезы, объем которых составил 3,8-4 см3, клинически это сопровождалось экзофтальмом до 5 мм в сравнении со здоровым глазом, но лишь в первые 2 недели. По истечении которых временный глазной протез был заменен на постоянный индивидуальный, меньшего размера 3,5-3,7 см3. От здорового контралатерального глаза протезированная анофтальмическая, ранее облученная орбита после выполненной пластики по предлагаемому способу отличалась лишь неподвижностью протеза.
Послеоперационный период наблюдения от 1,5 до 3 лет, средние сроки послеоперационного наблюдения составили 29 месяцев. Во всех случаях пациенты носят глазной протез, отсутствуют признаки сокращения полости, ни в одном случае не произведена замена протеза с уменьшением его объема.
Пример 1.
Пациентка М., 14 лет, обратилась с жалобами на обезображивающий вид лица из-за «пустой» втянутой в глубину, воронкообразной, правой орбиты, невозможность пользования глазным протезом. Из анамнеза, в раннем детском возрасте, 9 месяцев, по поводу ретинобластомы пациентке выполнена энуклеация правого глаза и последующая лучевая терапия правой анофтальмической орбиты. В представленных медицинских документах от 1990 г.указана доза облучения 50 грей. С 1990 по 1993 год пациентке проводилось ступенчатое протезирование глазными протезами, однако из-за прогрессивно нарастающего сокращения полости глазного протеза, безуспешности методов ее бескровного растяжения родители ребенка прекратили все попытки нормализовать внешность ребенка. Повторное обращение за медицинской помощью возникло лишь в возрасте ребенка 14 лет из-за ее глубоких депрессивных состояний и отказа общения девочки со сверстниками вследствие уродливых деформаций лица.
Клинически, при внешнем осмотре изменения анофтальмической облученной правой орбиты соответствовали 1С-2С-3С классификации по И.А.Филатовой (2001).
Пациентке выполнена восстановительная аутолипофасциально-мышечная пластика рубцово-сокращенной анофтальмической правой орбиты. Интраоперационных и послеоперационных осложнений не наблюдалось. Дозированная дермотензия орбитальным латексным эндоэкспандером завершена через 3 месяца после операции, в сформированную полость установлен временный глазной протез большего размера, который клинически выглядел экзофтальмированным на 3 мм в сравнении с левым глазом. В течение 2 недель после мобилизации глазной щели наблюдалось сокращение перерастянутых век, в то же самое время улучшалась их эластичность, временный глазной протез большего размера служил профилактикой чрезмерного их сокращения. Через 2 недели временный глазной протез большего размера был заменен на индивидуальный, занявший симметричное с левым глазом положение. Форма глазной щели и индивидуальное строение верхнего века были практически полностью симметричны в сравнении со строением периорбитальной области левого глаза. Послеоперационное наблюдение составляет 3 года. За данный период пациентка проводит гигиеническую обработку полости и ежегодную замену стеклянного глазного протеза идентичной формы и размера на новый для исключения контакта сформированной полости с изношенной и поврежденной поверхностью используемого глазного протеза, кроме того, для поддержания нормальной Ph-реакции полости использовали любрикант - капли Систейн. Достигнутый лечебный результат оценивается как полный, стабильный, косметический, не требует проведения дополнительных операций и коррекций.
Пример 2. Пациент М., 9 лет, обратился с жалобами на невозможность пользования глазным протезом и отсутствие других альтернативных способов коррекции грубого дефекта лица, возникшего после энуклеации левого глаза по поводу ретинобластомы и последующего облучения анофтальмической орбиты в раннем детском возрасте, 1 год жизни.
До 3 летнего возраста использовался постепенно-ступенчатый способ протезирования левой анофтальмической орбиты растущего ребенка при его линейном увеличении костей и тканей лицевого скелета. Однако последующий глазной протез возрастающего размера установлен не был из-за выталкивания предыдущего из полости, уплощения сводов век и их укорочения. В связи с чем пациенту проводились операции: пластика дна орбиты слизистой с губы, из-за кратковременности результата которой сокращения конъюнктивальной полости увеличилось, протез вытолкнут ригидными тканями. Выполнена вторая операция - пластика полости для глазного протеза кожным лоскутом с виска, который в результате рубцового сокращения и фиброза сократился, лагофтальм и атрофия клетчатки анофтальмической орбиты прогрессировали, своды и пластинки век деформировались, укоротились, протез был вытолкнут ригидными тканями дна орбиты, сводов век.
Пациенту проведена восстановительная пластика анофтальмической, облученной рубцово-сокращенной оперированной орбиты субкутанным аутолипофасциально-мышечным лоскутом с виска. Через 3 месяца, после окончания дозированной дермотензии латексным эндоэкспандером сформированной полости орбиты, после снятия блефарорафии, мобилизации глазной щели и удаления латексного эндоэкспандера из орбиты пациент был протезирован временным глазным протезом большего размера, что клинически выявлялось экзофтальмом 5 мм, в сравнении с контралатеральным правым здоровым глазом. Через 2 недели, после прогностического сокращения мобилизованных век, восстановления их эластичности и пассивной подвижности временный протез заменен на индивидуальный глазной протез. В настоящее время, отдаленный период послеоперационного наблюдения составляет 34 месяца, пациенту продолжается постепенно-ступенчатое протезирование увеличивающимися по размеру глазными протезами, что позволяет сохранять симметричный рост тканей периорбитальной области в гармонии с увеличением параметров лицевого скелета лица и контралатеральной периорбитальной области здорового правого глаза.
1. Способ восстановительной аутолипофасциально-мышечной пластики рубцово-сокращенной облученной анофтальмической орбиты состоящий в хирургической реабилитации рубцово-сокращенной анофтальмической орбиты, воссоздании объема конъюнктивального мешка, восстановлении объема орбитальной клетчатки, атрофичных укороченных век, облученного наружного края орбиты, отличающийся тем, что в 4 см позади линии роста волос формируют разрез кожи, проводят отслойку кожного лоскута таким образом, чтобы слой подкожно-жировой клетчатки, содержащий горизонтальную лимфатическую и поверхностную артериовенозную сеть, сохранялся на внутренней поверхности кожного лоскута, а основной слой подкожно-жировой клетчатки, содержащий вертикальную сеть перфорантных сосудов и глубокую артериовенозную сеть, сохранился на поверхностном листке височной фасции fascia temporalis lamina superficialis, причем отслойку кожного лоскута проводят до крепления латеральной связки век, продолжают подпериостально рассекая ее, затем выполняют гидрорассепаровку тканей орбиты с круговой мышцей и тарзальной пластинками век, затем выкраивают субкутанный аутолипофасциально-мышечный лоскут в области виска овальной формы с питающей ножкой, после этого аутолипофасциально-мышечный лоскут расслаивают на два листка, после этого первый листок со слоем подкожно-жировой клетчатки и поверхностным листком височной фасции fascia temporalis lamina superficialis опрокидывают в орбиту через питающую ножку под латеральной связкой век, причем обращен поверхностный листок височной фасции к внутренней операционной поверхности век, а слой подкожно-жировой клетчатки к операционной поверхности анофтальмической орбиты, первый листок пришивают П-образным швом в области медиальной связки век, а на поверхностный листок височной фасции устанавливают прямоугольный латексный эндоэкспандер П(20×13) 5/20, после этого второй мышечно-фасциальный листок также опрокидывают в анофтальмическую орбиту, но проводят его над латеральной связкой век, заполняя операционную поверхность век мышцей m. temporalis pars superficialis, а глубоким листком височной фасции fascia temporal lamina profunda обращая к латексному эндоэкспандеру, при этом весь второй листок пришивают матрацными швами к орбитальной круговой мышце век по всему периметру, выполняют дозированную этапную дермотензию до 3-х кратного увеличения объема орбитального латексного эндоэкспандера, после достижения максимального объема снимают швы блефарорафии, удаляют эндоэкспандер и протезируют сформированную полость облученной анофтальмической орбиты.
2. Способ по п.1, отличающийся тем, что для выкраивания субкутанного аутолипофасциально-мышечного лоскута используют лекало овальной формы, меньший вертикальный размер которого соответствует размеру от нижнего до верхнего костного края орбиты, а больший горизонтальный размер овального лекала соответствует размеру от медиального до латерального края орбиты.