Способ илеоцекоцистопластики
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к урологии, может быть использовано при хирургическом лечении рака мочевого пузыря. Мобилизуют сегмент толстой кишки вместе с 25-30 см подвздошной кишки. Пересекают кишку на уровне мобилизации. Восстанавливают кишечную непрерывность. Рассекают стенку толстой и тонкой кишок одним разрезом на протяжении 8-10 см по противобрыжеечному краю, проходящим через Баугиниеву заслонку. Удаляют червеобразный отросток. Формируют тоннель под брыжейкой сигмовидной кишки. Проводят через тоннель мобилизованный отрезок подвздошной кишки в левый боковой фланк. Перемещают мобилизованный сегмент толстой кишки в полость малого таза. Формируют уретрокишечный анастомоз. Формируют правый и левый уретрокишечные анастомозы. При этом левый уретрокишечный анастомоз формируют между тонкой кишкой и левым мочеточником без перемещения последнего. Рану толстой и тонкой кишок ушивают в поперечном направлении. Способ позволяет надежного восстановить резервуарную функцию вновь сформированного мочевого пузыря путем предупреждения нарушения уродинамики и кровоснабжения мочеточника, обеспечения необходимой мобильности мобилизованного сегмента кишки и предупреждения нарушения его кровоснабжения, а также упрощения техники ушивания дефекта стенки кишки. 8 ил.
Реферат
Изобретение относится к медицине, а именно к технике формирования мочевого пузыря из илеоцекального угла кишки при хирургическом лечении рака.
Известен способ замещения мочевого пузыря по Gil Vernet [Чухриенко Д.П., Люлько А.В., Романенко Н.Т. Атлас урогинекологических операций. - Киев: Вища школа, 1981. - 344 с. (С.112)], при котором «используют илеоцекальный сегмент. Сегментом толстой кишки замещается мочевой пузырь, а отрезком подвздошной кишки замещается мочеточник. Пересаженный сегмент кишки перитонизируют».
Использование данного способа ограничено субтотальной резекцией мочевого пузыря. Способ не может быть использован при выполнении цистэктомии, поскольку использование данного способа предполагает сохранение участка мочевого пузыря в области уретры, что неприемлемо у больных с раком.
Известен способ создания мочевого резервуара [Степанов Э.А., Сакович П.В., Курносов А.В., Абдулааев Ф.К., Уллиев Ю.Б. Изолированный мочевой резервуар из илеоцекального сегмента // Урология и нефрология. - 1991. - №6. - С.63-66], при котором осуществляют лапаротомию, мобилизацию сегмента с выделением 10 см восходящей и 8 см подвздошной кишки. Восстанавливают непрерывность желудочно-кишечного тракта путем формирования тонкотолстокишечного анастомоза. Производят имплантацию мочеточников в восходящую часть сегмента через подслизистый туннель длиной около 2 см. Толстокишечный отдел созданного резервуара ушивают наглухо. Идеальную часть выводят на коже, резервуар дренируют резиновой трубкой.
Недостатком данного способа является выведение мочи на переднюю брюшную стенку, что является антифизиологичным, а также необходимость самостоятельного выведения мочи самим пациентом при помощи катетера, что практически не может обеспечить качество жизни больного. При таком варианте пластики требуется значительная мобилизация левого мочеточника и перемещение его под брыжейкой сигмовидной кишки, в результате чего он меняет свое естественное расположение, что негативно скажется на уродинамике. Кроме того, мобилизация мочеточника на значительном протяжении может привести к нарушению кровоснабжения его стенки.
Известен «способ формирования для мочи толстокишечного резервуара» [Гоцадзе Д.Т., Немсадзе Г.Г, Чигогидзе Т.Г., Данелия Е.В., Пирцахалаишвили Г.Г., Човелидзе Ш.Г. Методика формирования для мочи толстокишечного резервуара // Урология и нефрология. - 1990.- №6. - С.35-39], при котором используют правую половину толстой кишки и терминальный отдел тонкой кишки длиной 15-20 см. Производят аппендэктомию. Поперечную ободочную кишку пересекают в проксимальной трети аппаратом УО-60 и ушивают наглухо. Подвздошную кишку пересекают за 15-20 см до илеоцекального клапана. Формируют илеотрансверзоанастомоз. Через обнаженное забрюшинное пространство в месте пересечения подвздошной кишки производят мобилизацию, пересечение у мочевого пузыря и интубацию мочеточников. Мобилизуют заднюю поверхность слепой кишки. Производят цекотомию. Под визуальным контролем формируют подслизистый канал по задней стенке кишки, осуществляют пересадку мочеточников забрюшинно, фиксируют их к слизистой толстой кишки. Колотомическую рану ушивают наглухо. Формируют сдерживающее мочу приспособление. Кутанеоуриностому формируют в правой подвздошной области ниже пупка. По ней выводят мочеточниковые катетеры и дренирующую резервуарную трубку. После ушивания брюшной полости разрез продлевают до лонного сочленения и производят цистэктомию. Затем формируют сдерживающий механизм для предотвращения самопроизвольного истечения мочи. Производят сужение (до соприкосновения слизистой) просвета терминального отдела тонкой кишки посредством наложения серозных швов по противобрыжеечному краю сегмента тонкой кишки.
Недостатком данного способа также является выведение мочи на переднюю брюшную стенку, что является антифизиологичным. Кроме того, к недостаткам способа относится необходимость выведения мочи самим пациентом при помощи катетера каждые 5-6 часов, что значительно снижает качество жизни больного. Удаление червеобразного отростка приводит к образованию ушитой раны на стенке слепой кишки, что уменьшает механическую прочность резервуара. При таком варианте пластики требуется значительная мобилизация левого мочеточника и перемещение его под брыжейкой сигмовидной кишки, в результате чего он меняет свое естественное расположение, что негативно сказывается на уродинамике, а мобилизация мочеточника на значительном протяжении может привести к нарушению кровоснабжения его стенки.
Известен способ деривации мочи [Токтомушев А.Т., Саяков У.К., Мукамбетов К.М., Иязалиев К.Т., Мурзалиев А.Ж., Мотузова В.Т. Способ деривации мочи при цистэктомии по поводу переходноклеточного рака мочевого пузыря / Урология и нефрология. - 1996. - №1. - С.21-22], при котором производят лапаротомию, мобилизуют мочеточники, выполняют цистэктомию. Пересекают правую половину ободочной кишки на уровне печеночного изгиба и подвздошную кишку на расстоянии 15 см от илеоцекального угла. Проходимость кишечника восстанавливают путем тонкотолстокишечного анастомоза. Выполняют аппендектомию. Дистальную часть сформированного кишечного резервуара по ходу часовой стрелки разворачивают на 90° и помещают в малый таз забрюшинно. Суживают подвздошную кишку (мочеприемник) и выводят в правую подвздошную область. Мочеточники пересаживают в мочевой резервуар. Осуществляют перитонизацию и дренирование ложа мочевого пузыря.
Способ имеет те же недостатки, что и приведенный выше аналог.
Известен способ реконструкции мочевого пузыря резервуаром из илеоцекального отдела кишечника [Комяков Б.К. Реконструкция мочевого пузыря резервуаром из илеоцекального отдела кишечника // Урология и нефрология. - 1996. - №5. - С.16-19], при котором производят мобилизацию слепой и восходящей ободочной кишок. Для пластики берут участок слепой и восходящей кишок длиной 15 см и 30-50 см подвздошной кишки. Выполняют илеоасцендоанастомоз конец в бок, после чего выделенный илеоцекальный отдел рассекают по антибрыжеечному краю, укладывают сегмент к сегменту, сшивают медиальными краями, а затем разворачивают на 180° и анастомозируют с уретрой. Производят субмукозную антирефлюксную пересадку мочеточников и окончательное формирование кишечного мочевого пузыря. Дренирование резервуара осуществляется по уретре катетером Фолея, вместе с которым выводится один из интубаторов мочеточников, второй интубатор проводится наружу через надлобковую область.
Способу присущи те же недостатки, что и у перечисленных выше аналогов. Кроме того, он технически сложен. Формирование анастомоза между уретрой и резервуаром предполагает соединение двух трубчатых органа, диаметр одного из которых не менее 5 см (сшитые толстая и подвздошная кишка), а другого - около 1,0-1,5 см, при этом окончательное формирование кишечного мочевого пузыря осуществляют после формирования анастомоза между кишкой и уретрой, то есть хирург вынужден накладывать швы для окончательного формирования резервуара глубоко в полости таза, а разворот правой половины толстой кишки на 180° часто вызывает нарушение кровоснабжения мобилизованного сегмента толстой кишки, что может привести к развитию несостоятельности швов резервуара. Неблагоприятным приемом способа, кроме того, является рассечение толстой и тонкой кишки на всем протяжении, что увеличивает риск развития несостоятельности швов анастомоза.
Известен способ цистопластики по Goldwasser В. и Webster С. [Манагадзе Л.Г., Чигогидзе Т.Г., Родионов И.А., Гоцадзе Д.Т. Методы надпузырного отведения мочи и цистопластики // Урология и нефрология. - 1994. - №3. - С.45-49], выбранный в качестве прототипа, который основан на детубуляризации сегмента слепая-восходящая ободочная кишки. Сегмент изолируют на ножке, пересекают в проксимальной части поперечной ободочной кишки и в области илеоцекального угла. Далее по антимезентериальному краю сегмент вскрывают. Остается тубулярным лишь участок слепой кишки длиной 3-5 см, формируют уретроколоностомы. Открытый на периферии сегмент ободочной кишки сгибают и анастомозируют со слепой кишкой. Удаляют аппендикс. Между культями аппендикса и мочеиспускательного канала накладывают анастомоз.
Недостатком способа-прототипа является то, что при таком варианте пластики требуется значительная мобилизация левого мочеточника и перемещение его под брыжейкой сигмовидной кишки, в результате чего он меняет свое естественное расположение, что негативно сказывается на уродинамике. Кроме того, мобилизация мочеточника на значительном протяжении может привести к нарушению кровоснабжения его стенки и развитию несостоятельности швов уретрокишечного анастомоза. Пересечение подвздошной кишки в области илеоцекального угла может привести к технической сложности выполнения дальнейших этапов операции и развитию тяжелых осложнений - несостоятельности швов тонко-толстокишечного анастомоза или некрозу стенки слепой кишки. Это связано с тем, что терминальный отдел подвздошной кишки имеет общее кровоснабжение со слепой кишкой (подвздошно-ободочная артерия). После пересечения подвздошной кишки у илеоцекального угла хирург должен низвести слепую кишку в полость малого таза для формирования уретрокишечного анастомоза, следовательно, подвздошно-ободочная артерия должна сместиться в малый таз. В то же время, для формирования тонкотолстокишечного анастомоза хирург должен переместить терминальный отдел подвздошной кишки к поперечно-ободочной кишке, а следовательно, подвздошно-ободочная артерия должна напротив сместиться кверху. В результате либо возникнет техническая сложность при формировании одного из анастомозов, либо хирург должен надеяться на то, что кровоснабжение терминального отдела подвздошной кишки будет осуществляться за счет тонкокишечных артерий. Однако еще в 1938 году Иоффе И.Л. [Иоффе И.Л. Хирургическая анатомия васкуляризации конечного отдела подвздошной кишки // Вестник хирургии. - 1938. - Т.56, №7. - С.96-99] показал, что «срединный отдел ilei terminalis, соответствующий нижней периферии ileo-colic circle, питается хуже краевых». В этой связи автор указывал, что «для подавляющего большинства случаев при выборе места резекции или анастомоза в этом срединном отделе недостаточность его питания может поставить под угрозу исход операции. Условия кровоснабжения ilei terminalis, таким образом, диктуют необходимость перенесения места резекции или наложения анастомоза во всяком случае на начальный отдел ilei terminalis, т.е. на 20-25 см проксимальнее coeci, где кончается равномерно снабжаемый тонкий кишечник». Этому правилу следует большинство хирургов и в настоящее время [Ганичкин А.М. Рак толстой кишки. - Л.: Медицина, 1970. - 416 с.], [Ефимов Г.А., Ушаков Ю.М. Осложненный рак ободочной кишки. - М.: Медицина, 1984. - 152 с.].
Изобретение решает задачу надежного восстановления резервуарной функции вновь сформированного мочевого пузыря путем предупреждения нарушения уродинамики и кровоснабжения мочеточника, обеспечения необходимой мобильности мобилизованного сегмента кишки и предупреждения нарушения его кровоснабжения, а также упрощения техники ушивания дефекта стенки кишки.
Поставленная задача решается тем, что мобилизацию толстой кишки осуществляют вместе с 25-30 см подвздошной кишки, формируют тоннель под брыжейкой сигмовидной кишки и проводят через него мобилизованный отрезок подвздошной кишки в левый боковой фланк, рассекают стенку толстой и тонкой кишки одним разрезом на протяжении 8-10 см, проходящим через Баугиниевую заслонку, левый уретрокишечный анастомоз формируют между тонкой кишкой и левым мочеточником без перемещения последнего, причем при формировании правого уретрокишечного анастомоза инвагинируют стенку толстой кишки, а при формировании левого уретрокишечного анастомоза инвагинируют стенку тонкой кишки, образуя тоннель из полнослойной стенки толстой и тонкой кишки соответственно, после чего рану толстой и тонкой кишки ушивают в поперечном направлении.
Новым в заявленном решении является то, что мобилизацию толстой кишки осуществляют вместе с 30 см подвздошной кишки, которую вводят в левый боковой фланк через тоннель под брыжейкой сигмовидной кишки, что позволяет сформировать левый уретрокишечный анастомоз без дополнительной мобилизации и перемещения мочеточника. Это, в свою очередь, способствует сохранению нормальной уродинамики и исключает возможность нарушения его кровоснабжения. Мобилизация толстой кишки вместе с 30 см подвздошной кишки позволяет обеспечить необходимую мобильность как мобилизованного сегмента толстой и тонкой кишки, так и отрезка кишки, предназначенного для формирования тонкотолстокишечного анастомоза. Кроме того, мобилизация толстой кишки вместе с 30 см подвздошной кишки позволяет сохранить адекватное кровоснабжение терминального отдела подвздошной кишки за счет сохранения подвздошно-ободочной артерии. Новым также является рассечение стенки толстой и тонкой кишки с последующим ушиванием раны стенки кишки в поперечном направлении, что технически значительно проще, чем предусмотренное в способе-прототипе формирование анастомоза между согнутым и открытым на периферии сегментом ободочной кишки со слепой кишкой.
Сущность способа поясняется чертежами, где
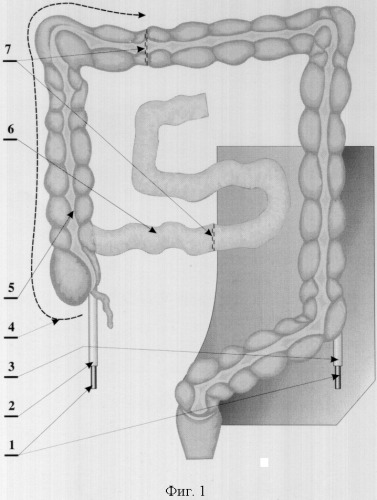
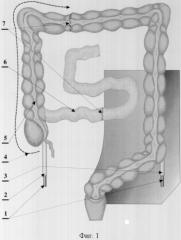
фиг.1 - мобилизация правой половины толстой кишки, прошивание аппаратным швом толстой и подвздошной кишки, где
1 - мочеточниковые катетеры;
2 - правый мочеточник;
3 - левый мочеточник;
4 - направление мобилизации правой половины толстой кишки;
5 - толстая кишка;
6 - подвздошная кишка;
7 - аппаратный шов;
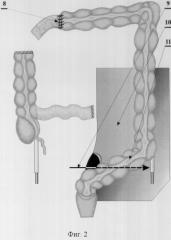
фиг.2 - формирование тонкотолстокишечного анастомоза, формирование тоннеля под брыжейкой сигмовидной кишки, где
8 - тонкотолстокишечный анастомоз;
9 - тоннель под брыжейкой сигмовидной кишки;
10 - брыжейка сигмовидной кишки;
11 - сигмовидная кишка;
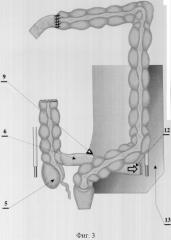
фиг.3 - проведение мобилизованного отрезка подвздошной кишки через тоннель под брыжейкой сигмовидной кишки в левый боковой фланк, где
5 - толстая кишка;
6 - подвздошная кишка;
9 - тоннель под брыжейкой сигмовидной кишки;
12 - направление проведения мобилизованного отрезка подвздошной кишки через тоннель под брыжейкой сигмовидной кишки в левый боковой фланк;
13 - левый боковой фланк;
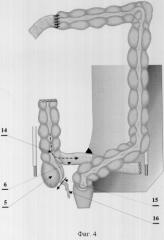
фиг.4 - рассечение стенки толстой и тонкой кишки, аппендектомия, где
5 - толстая кишка;
6 - подвздошная кишка;
14 - направление рассечения стенки толстой и подвздошной кишки;
15 - уровень пересечения червеобразного отростка;
16 - червеобразный отросток;
фиг.5 - формирование обоих уретрокишечных анастомозов, выведение мочеточниковых катетеров через отверстие в стенке толстой кишки на месте удаленного червеобразного отростка, где
1 - мочеточниковые катетеры;
2 - правый мочеточник;
3 - левый мочеточник;
5 - толстая кишка;
6 - подвздошная кишка;
17 - правый уретрокишечный анастомоз;
18 - левый уретрокишечный анастомоз;
19 - отверстие в стенке толстой кишки на месте удаленного червеобразного отростка;
фиг.6 - ушивание раны кишки и наложение узловых швов между стенкой толстой кишки и пересеченным концом уретры, где
5 - толстая кишка;
6 - подвздошная кишка;
20 - ушитая рана кишки;
21 - узловые швы между стенкой толстой кишки и пересеченным концом уретры;
22 - уретра;
фиг.7 - выведение мочеточниковых катетеров через уретру наружу и проведение катетера Фолея в толстую кишку через отверстие в стенке толстой кишки на месте удаленного червеобразного отростка, где
1 - мочеточниковые катетеры;
5 - толстая кишка;
19 - отверстие в стенке толстой кишки на месте удаленного червеобразного отростка;
22 - уретра;
23 - направление выведения мочеточниковых катетеров через уретру наружу;
24 - катетер Фолея;
25 - направление проведения катетера Фолея в толстую кишку;
фиг.8 - завершение формирование уретрокишечного анастомоза, уменьшение диаметра отверстия тоннеля под брыжейкой сигмовидной кишки и фиксация тонкой кишки к медиальной поверхности брыжейки сигмовидной кишки, где
10 - брыжейка сигмовидной кишки;
11 - сигмовидная кишка;
21 - узловые швы между стенкой толстой кишки и пересеченным концом уретры;
26 - уретрокишечный анастомоз;
27 - швы, которыми уменьшают диаметр отверстия тоннеля под брыжейкой сигмовидной кишки;
28 - швы, которыми фиксируют тонкую кишку к медиальной поверхности брыжейки.
Способ осуществляют следующим образом.
Производят цистэктомию. Катетеризируют мочеточниковыми катетерами 1 правый 2 и левый 3 мочеточники. Мобилизуют 4 правую половину толстой кишки 5 до границы правой и средней трети поперечно-ободочной кишки и 30 см подвздошной кишки 6, после чего толстую 5 и подвздошную кишку 6 дважды прошивают аппаратным швом 7 на уровне мобилизации и пересекают между линиями аппаратного шва. Восстанавливают кишечную непрерывность путем формирования тонкотолстокишечного анастомоза 8 конец в конец. Формируют тоннель 9 под брыжейкой 10 сигмовидной кишки 11. Проводят 12 через сформированный тоннель 9 мобилизованный отрезок подвздошной кишки 6 в левый боковой фланк 13. Рассекают 14 одним разрезом стенку толстой 5 и подвздошной кишки 6 на протяжении 10 см. При этом разрез проходит через Баугиниевую заслонку. Удаляют 15 червеобразный отросток 16. Формируют правый уретрокишечный анастомоз 17 между правым мочеточником 2 и передней стенкой толстой кишки 5. Формируют левый уретрокишечный анастомоз 18 между левым мочеточником 3 и передней стенкой подвздошной кишки 6, проведенной через тоннель под брыжейкой сигмовидной кишки в левый боковой фланк. Выводят мочеточниковые катетеры 1 через отверстие 19 в стенке толстой кишки 5 на месте удаленного червеобразного отростка. Ушивают 20 рану толстой 5 и подвздошной кишки 6 в поперечном направлении. Формируют уретрокишечный анастомоз, для чего накладывают узловые швы 21 между стенкой толстой кишки 5 и пересеченным концом уретры 22. Лигатуры швов не завязывают. Мочеточниковые катетеры 1 через уретру 22 выводят 23 наружу. Катетер Фолея 24, ранее введенный в уретру 22, проводят 25 в толстую кишку 5 через отверстие 19 на месте удаленного червеобразного отростка. Завязывают лигатуры узловых швов 21, завершая формирования уретрокишечного анастомоза 26. Уменьшают отдельными швами 27 диаметр отверстия тоннеля под брыжейкой 10 сигмовидной кишки 11. Фиксируют 28 тонкую кишку к медиальной поверхности брыжейки 10 сигмовидной кишки 11. Дренируют брюшную полость. Ушивают рану брюшной стенки.
Пример конкретного выполнения способа.
Больная К., 52 лет, поступил в урологическое отделение с диагнозом рак мочевого пузыря T4N0M0. 14.08.02.2004 года произведена операция радикальная цистэктомия. Катетеризированы оба мочеточника. Произведена илеоцекоцистопластка по заявляемому способу. Катетер Фолея удален на 16 сутки, мочеточниковые катетеры на 14 сутки. Больная выписана из отделения на 22 сутки. Признаков несостоятельности швов анастомозов нет. Осмотрена через 6 и 12 месяцев. Стриктур анастомозов не обнаружено. Емкость созданного из кишки мочевого резервуара - 400 мл.
По заявляемому способу прооперировано 4 больных. Осложнений в послеоперационном периоде и в отдаленные сроки не обнаружено.
Способ илеоцекоцистопластики, включающий в себя цистэктомию, мобилизацию правой половины толстой кишки, пересечение кишки на уровне мобилизации, восстановление кишечной непрерывности, рассечение стенки кишки по противобрыжеечному краю, удаление червеобразного отростка, формирование правого и левого уретрокишечного анастомозов, перемещение мобилизованного сегмента толстой кишки в полость малого таза, формирование уретрокишечного анастомоза, отличающийся тем, что мобилизацию толстой кишки осуществляют вместе с 25-30 см подвздошной кишки, формируют тоннель под брыжейкой сигмовидной кишки и проводят через него мобилизованный отрезок подвздошной кишки в левый боковой фланк, рассекают стенку толстой и тонкой кишки одним разрезом на протяжении 8-10 см, проходящим через Баугиниевую заслонку, левый уретрокишечный анастомоз формируют между тонкой кишкой и левым мочеточником без перемещения последнего, а рану толстой и тонкой кишки ушивают в поперечном направлении.