Способ субкутанной аутофасциально-мышечной пластики с виска полного обширного симблефарона
Иллюстрации
Показать всеИзобретение относится к офтальмологии и может быть применимо для аутофасциально-мышечной пластики с виска полного обширного, тотального симблефарона. Удаляют рубцовую ткань симблефарона под внутренней операционной поверхностью век. Выполняют в 4 см позади линии роста волос разрез кожи. Проводят отслойку тупым методом надпериостально до глазничной поверхности скуловой кости до начала крепления наружной связки век. Продолжают отслойку подпериостально с рассечением прикрепления наружной связки век и выходом под- и надтарзоорбитальную фасцию. Выкраивают лоскут, иммобилизуя его до средней части височной мышцы. Расслаивают сформированный субкутанный аутофасциально-мышечный лоскут на ножке у орбитального края на два слоя, первый из которых содержит только поверхностную пластинку височной фасции, а второй содержит поверхностную часть височной мышцы и глубокую пластинку височной фасции. Опрокидывают первый лоскут в орбиту, проводят под наружной связкой век, по поверхности тарзоорбитальной фасции и укладывают на поверхность глазного яблока, покрывая в том числе поверхность роговицы. Пришивают узловыми швами впереди всех сухожилий наружных прямых мышц глаза и к эписклере в межмышечных пространствах на экваторе глазного яблока. Опрокидывают второй мышечно-фасциальный лоскут в орбиту и проводят по передней поверхности тарзоорбитальной фасции, причем мышечная поверхность лоскута обращена к внутренней поверхности век, а фасциальная его поверхность обращена к глазному яблоку, при этом между двумя пластинками височной фасции помещают глазной протез. Пришивают мышечно-фасциальный слой матрацными викриловыми швами 4/0 к орбитальной части круговой мышцы век по всему периметру, начиная с наружного края орбиты к медиальному краю орбиты попарно вдоль нижнего и верхнего края орбиты. Способ позволяет обеспечить стабильность заполнения полости, уменьшить риск выворота или заворота века. 3 з.п. ф-лы, 3 ил., 1 табл.
Реферат
Изобретение относится к медицине, в частности офтальмологии, и может быть использовано для пластики поверхности глазного яблока, внутренней поверхности обоих век и их сводов после удаления полного обширного симблефарона.
Симблефарон - это исход травмы, термического либо химического ожога глаза, от тяжести воздействия которых классифицируется по распространенности как полный обширный, тотальный при полном сращении верхнего и нижнего конъюнктивального свода с поверхностью глазного яблока, сочетающийся с полным либо частичным анкилоблефароном, когда рубцами симблефарона прорастают и разрушаются опорные структуры век, т.е. хрящевые пластинки и даже круговая мышца век, облитерируется сосудистая сеть век.
После иссечения рубцовых сращений между веками и поверхностью глаза технически трудным является предупредить повторные сращения этих контактирующих поверхностей, даже при проведении ортопедических мероприятий - вкладывание стеклянных глазных протезов, цинковых, свинцовых пластинок, покрытых парафином, причем для предупреждения рубцового сморщивания век через отверстия в этих пластинках проводят швы на кожу век, чтобы удержать на них веки (А.Ф.Румянцева. Глазная хирургия. Киев. - 1956 г. - с.105).
Аналогом пластики поверхности удаленного полного обширного, тотального симблефарона верхнего и нижнего века с полной потерей конъюнктивы является аутопластика свободными лоскутами слизистой с губы. Суть способа заключается в 1-2-х этапной пластике поверхности глазного яблока, внутренней поверхности век и формирования их сводов после удаления симблефарона лоскутами слизистой, взятой с верхней и нижней губы, щеки (М.Л.Краснов, В.С.Беляев. Руководство по глазной хирургии. - М. - Медицина. - 1988 г. - с.78).
Недостатками способа являются
- развитие заворота век из-за сокращения трансплантированных лоскутов слизистой;
- возможность развития лагофтальма из-за рубцовых сокращений слизистой сводов;
- возможность развития лагофтальма из-за рубцовых сокращений кожно-хрящевых пластинок век при отсутствии этапа реваскуляризации облитерированной сосудистой сети век и восстановления состоятельности опорного каркаса век;
- ятрогенное формирование обширных ран донорской зоны полости рта, требующих ушивания либо длительных сроков заживления самопроизвольной эпителизацией;
- длительные страдания пациента при приеме пищи в период послеоперационного заживления полости рта;
- возможность инфицирования донорской и реципиентной зоны микробной флорой полости рта;
- длительный период удержания сшитой глазной щели в течение - 3-4 месяцев - для полного завершения процессов рубцевания при профилактике рубцовых укорочений век и заворота век;
- двухэтапность хирургии основной пластики, обширных полных, тотальных симблефаронов, которая дополняется мелкими оперативными вмешательствами по Сапежко;
- риск развития вторичной ксерофтальмии - сухости конъюнктивальной полости глаза из-за отсутствия добавочных желез Краузе, Вальдельера, иссеченных вместе с рубцами симблефарона верхнего свода, и рубцовой облитерации выводных протоков слезной железы gl. lacrimalis;
- развитие вторичных сокращений сформированной полости в условиях ксерофтальмии;
- риск развития повторных сращений и рецидива симблефарона из-за отсутствия этапа реконструкции выводных протоков слезной железы gl. lacrimalis, предусматривающего восстановление естественной смачиваемости сформированной полости с использованием слизистой рта;
- невозможность планирования этапа восстановления зрительных функций путем пересадки роговицы из-за отсутствия оптимальных условий ее приживления при ксерофтальмии.
Еще одним аналогом пластики при удалении обширного симблефарона верхнего и нижнего века является экстракорнеальная кератопластика в сочетании с пластикой век слизистой с губы (Р.А.Гундорова, М.Г.Катаев, Е.В.Ченцова. Хирургическое лечение симблефаронов. / Методические рекомендации. - М. - 1991. - с.12).
Суть способа заключается в том, что наросшую на роговицу и склеру глаза конъюнктиву с рубцами симблефарона отслаивают и, перемещая вниз, опускают в свод век с подшиванием П-образными швами к тарзальной поверхности век с выводом швов на кожу, при недостатке данных тканей в свод трансплантируют слизистую с губы, а обнаженную поверхность роговицы и склеры покрывают послойными лоскутами консервированного донорского материала - лиофилинизированной, замороженной либо свежей роговицей. Кератотрансплантаты укладывают от 1 до 5 штук, пришивают их к эписклере плотно друг к другу, что препятствует возникновению рецидивов симблефарона.
Недостатками способа являются
- риск отторжения донорского материала - лиофилинизированной, замороженной либо свежей роговицы из-за несоответствия многих параметров биосовместимости;
- риск рецидива симблефарона из-за использования послойно разделенного донорского трансплантата роговицы, которая имеет эпителиальный слой лишь на своей внешней поверхности, а полученные послойным делением нижележащие лоскуты не имеют эпителиальных клеток, не способны противостоять адгезии и сращению с внутренней поверхностью век;
- риск лизиса послойных кератотрансплантатов из-за отсутствия на их поверхности эпителия;
- риск инфицирования аваскулярных донорских кератотрансплантатов;
- риск частичной либо полной офтальмоплегии - обездвиживания глазного яблока из-за уменьшения сократительной способности глазодвигательных мышц, покрытых донорскими кератотрансплантатами;
- отсутствие этапа восстановления пассажа слезы в сформированную полость.
Существует способ пластики сводов роговично-конъюнктивальным трансплантатом (Р.А.Гундорова, М.Г.Катаев, Е.В.Ченцова. Хирургическое лечение симблефаронов. / Методические рекомендации. М. - 1991. - с.13). Суть способа заключается в использовании кадаверных тканей свежего или консервированного глаза, одноименных оперированной поверхности полного обширного симблефарона, препарированных в комплексе и перемещенных на роговицу, склеру, внутреннюю поверхность век реципиента.
Недостатками способа являются
- риск отторжения использованных кадаверных тканей из-за отсутствия гарантированной полной биосовместимости;
- поздние сроки применения лечебного либо косметического глазного протеза через 3-6 месяцев из-за различия длительности периодов приживления разнородных по свойствам регенерации тканей донорской роговицы и конъюнктивы;
- риск рубцового заращения сформированной полости в отдаленном периоде из-за отсутствия этапа восстановления увлажнения слезой сформированной полости;
- отсутствие оптимальных условий для проведения оптической пересадки роговицы для зрительной реабилитации из-за отсутствия этапа восстановления пассажа слезы в сформированную конъюнктивальную полость, ее естественного увлажнения и трофики пересаженной с оптической целью роговицы.
Наиболее близким аналогом-прототипом пластики обширного симблефарона, заключающегося в удалении рубцовой ткани симблефарона до края орбиты, является выполнение на коже соответствующего века горизонтального разреза длиной в 3 см, т.е. во всю длину века, параллельно образуемому своду на уровне нижнеорбитального края, который дополняют еще двумя разрезами, отходящими от концов горизонтального разреза книзу на 2 см на щеку. Образованный четырехугольный лоскут кожи заворачивают через сделанный горизонтальный разрез на внутреннюю поверхность века, где пришивают его к краю века. Глазное яблоко в нижней половине, освобожденной от симблефарона, покрывают свободным лоскутом из слизистой. В свод вставляют пластинку. Дней через 8 кожный мостик у основания лоскута отрезают и рану зашивают. Дефект на щеке закрывают стягиванием кожи или свободным лоскутом (А.Ф.Румянцева. Глазная хирургия. Киев. - 1956 г. - с.106. Операция Рогмана, рис.145б).
Недостатками этого способа являются
- кожная рубцовая деформация нижнего века и щеки, снижающая эстетический эффект операции и качество жизни пациента из-за использования кожного аутотрансплантата с открытой поверхности лица;
- невозможность использования кожного лоскута данным способом при обширных ожоговых рубцах век, щеки и лица;
- необходимость закрытия образовавшегося кожного дефекта щеки другим свободным аутолоскутом кожи;
- необходимость закрытия поверхности глаза после удаления симблефарона свободным лоскутом аутослизистой;
- большая операционная травма для пациента из-за использования как минимум трех зон: кожный лоскут щеки на ножке - для пластики внутренней поверхности века, свободный кожный лоскут - для закрытия дефекта щеки, свободный лоскут слизистой - для пластики поверхности глаза;
- зловонные постоянные выделения из сформированной полости свода глазного яблока из-за использования кожного лоскута во внутренней поверхности века;
- риск выворота сформированного нижнего века из-за вторичных рубцовых контрактур нижележащей операционной зоны в период приживления свободного кожного лоскута, закрывающего дефект щеки, либо заживления раны после стягивающих швов;
- невозможность использования данного способа при полном обширном симблефароне верхнего века из-за вынужденного пересечения мышцы, поднимающей верхнее веко, для проведении кожного лоскута во внутреннюю его поверхность.
Задача - предложить способ пластики поверхности удаленного полного обширного, тотального симблефарона.
Технический результат - одноэтапная пластика полного обширного, тотального симблефарона путем использования субкутанных аутофасциально-мышечных трансплантатов с виска.
В заявленном способе аутофасциально-мышечной пластики с виска полного обширного, тотального симблефарона производятся следующие действия:
- после удаления рубцовой ткани симблефарона под внутренней операционной поверхностью век операционную поверхность глазного яблока покрывают пластинкой гемостатической губки, смоченной кровоостанавливающим средством на время формирования субкутанного аутофасциально-мышечного лоскута с виска, который формируют следующим образом: выполняют в 4 см позади линии роста волос разрез кожи, затем проводят ее отслойку тупым методом надпериостально до глазничной поверхности скуловой кости до начала крепления наружной связки век, затем продолжают отслойку подпериостально с рассечением прикрепления наружной связки век и выходом под- и надтарзоорбитальную фасцию, затем на поверхностную пластинку височной фасции наносят рисунок лекала овальной формы и проводят выкраивание лоскута, иммобилизуя его до средней части височной мышцы, затем сформированный субкутанный аутофасциально-мышечный лоскут на ножке у орбитального края расслаивают на два слоя, первый из которых содержит только поверхностную пластинку височной фасции, а второй содержит поверхностную часть височной мышцы и глубокую пластинку височной фасции, затем производят удаление клетчатки вапоризацией надскулового межапоневротического пространства, затем первый лоскут опрокидывают в орбиту, проводят под наружной связкой век и по наружной поверхности тарзоорбитальной фасции и укладывают на поверхность глазного яблока, покрывая в том числе поверхность роговицы, и пришивают узловыми швами впереди всех сухожилий наружных прямых мышц глаза и к эписклере в межмышечных пространствах на экваторе глазного яблока; второй мышечно-фасциальный лоскут также опрокидывают в орбиту и проводят по передней поверхности тарзоорбитальной фасции, причем мышечная поверхность лоскута обращена к внутренней поверхности век, а фасциальная его поверхность обращена к глазному яблоку, при этом между двумя пластинками височной фасции помещают глазной протез, пришивают мышечно-фасциальный слой матрацными викриловыми швами 4/0 к орбитальной части круговой мышцы век по всему периметру, начиная с наружного края орбиты к медиальному краю орбиты попарно вдоль нижнего и верхнего края орбиты; после этого формируют выводные протоки слезной железы.
Согласно заявленному способу целесообразно применять лекало овальной формы, меньший - вертикальный - размер которого соответствует размеру от нижнего до верхнего костного края орбиты, больший - горизонтальный - размер овального лекала соответствует размеру от медиального до латерального края орбиты, после чего по нанесенному рисунку производят выкраивание субкутанного аутофасциально-мышечного лоскута овальной формы.
Удаление клетчатки надскулового межапоневротического пространства вапоризацией целесообразно производить электродом - волноводом TF1 в режиме полностью ректифицированной формы волны радиохирургического аппарата Surgitron.
Кроме того, для притока слезной жидкости в сформированную полость формируют выводные протоки слезной железы способом бужирования созданного мышечно-фасциального каркаса внутренней поверхности век, прошивают круглой хирургической иглой, длиной не менее 1,5 см с диаметром сечения не менее 3 мм и одновременным проведением биологического шва через верхненаружный участок свода верхнего века, причем шов проводят П-образно аллосухожильной нитью «Alloplant» вколом хирургической иглы через наружную часть свода верхнего века через паренхиму вековой слезной железы и выкалывают иглу и сухожильную нить через кожу в области брови; второй конец этой же нити проводят аналогичным способом, где П-образный шов аллосухожильной нити «Alloplant» завязывают накожно в области брови без натяжения, затем проводят пальпацию вековой слезной железы для планирования проведения второго аналогичного П-образного шва аллосухожильной нити «Alloplant», при этом если пальпации доступна вековая слезная железа вдоль верхнего свода, тогда второй П-образный шов аллосухожильной нити «Alloplant» располагают в один ряд с предыдущим, если пальпации доступна вековая слезная железа в глубине века и в орбите, то второй П-образный шов аллосухожильной нити «Alloplant» накладывают крестообразно к предыдущему и завязывают накожно без натяжения в области брови.
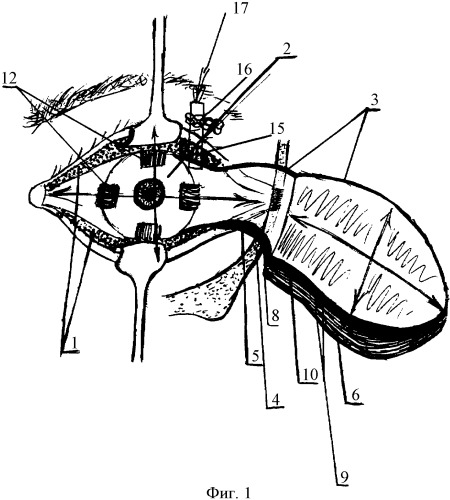
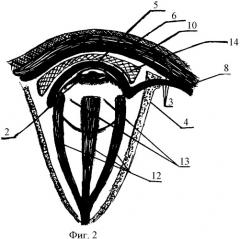
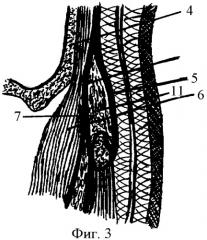
На чертеже изображена схема пластики полного обширного, тотального симблефарона по предложенному способу:
Фиг.1 - общий вид.
Фиг.2 - сагиттальный срез орбиты.
Фиг.3 - фронтальный топографический срез височной зоны 1 - внутренняя операционная поверхность век;
2 - операционная поверхность глазного яблока;
3 - субкутанный аутофасциально-мышечный Лоскут;
4 - глазничная поверхность скуловой кости;
5 - поверхностный листок височной фасции fascia temporalis lamina superflcialis;
6 - поверхностная часть височной мышцы m. temporalis pars superficialis;
7 - височная ямка fossa temporalis;
8 - питающая ножка;
9 - мышечно-фасциальный слой;
10 - глубокий листок височной фасции fascia temporalis lamina profunda;
11 - клетчатка надскулового межапоневротического пространства;
12 - наружные прямые мышцы глазного яблока;
13 - экватор глазного яблока;
14 - глазной протез - конформатор;
15 - выводные протоки;
16 - вековая слезная железа;
17 - П-образный шов аллосухожильной нити «Alloplant».
Технический результат достигается тем, что после удаления рубцовых сращений полного обширного, тотального симблефарона между внутренней операционной поверхностью век 1 и операционной поверхностью глазного яблока 2 раневую поверхность глаза временно покрывают пластинкой гемостатической губки, смоченной любым кровоостанавливающим средством, например Эпсилон - аминокапроновой кислотой 5% - 2,0, и приступают к формированию субкутанного аутофасциально-мышечного лоскута 3 в области виска для пластики зоны удаленного симблефарона. Для чего в 4 см позади линии роста волос выполняют интракапиллярный разрез кожи как при маск-лифтинге (Р.А.Ашрафов. Лицевой и шейный лифтинг. - М. - 2001. - С.40. - Рис.1). Затем проводят отслойку кожного лоскута с виска тупым методом надпериостально до глазничной поверхности скуловой кости 4, до начала крепления наружной круглой связки век, здесь для мобилизации наружного угла глаза отслойку продолжают подпериостально с рассечением прикрепления наружной связки веки, чем формируют вход через наружный угол глаза как на заднюю, так и на переднюю поверхность тарзоорбитальной фасции по всей площади ее поверхности. Далее на поверхностный листок височной фасции fascia temporalis lamina superficialis 5 наносят рисунок, соответствующий размеру лекала, овальной формы, меньший - вертикальный - размер которого соответствует размеру от нижнего до верхнего костного края орбиты, а больший - горизонтальный - размер овального лекала соответствует размеру от медиального до латерального края орбиты. После чего по нанесенному рисунку производят выкраивание субкутанного аутофасциально-мышечного лоскута 3, иммобилизируя лишь поверхностную часть височной мышцы m. temporalis pars superficialis 6, заполняющей височную ямку fossa temporalis 7 для предупреждения повреждения более крупной глубокой ветви височной артерии a. temporalis profunda, при этом производят точечную коагуляцию ветви поверхностной височной артерии a. temporalis superficialis. Затем сформированный аутофасциально-мышечный лоскут 3 с питающей ножкой 8 у орбитального края расслаивают на два слоя: первый содержит только поверхностный листок височной фасции fascia temporalis lamina superficialis 6, второй мышечно-фасциальный слой 9 содержит поверхностную часть височной мышцы m. temporalis pars superficialis 6 и глубокий листок височной фасции fascia temporalis lamina profunda 10, при этом заключенную между ними клетчатку надскулового межапоневротического пространства 11 удаляют выпаризацией электродом - волноводом TF1 в режиме полностью ректифицированной формы волны радиохирургического аппарата Surgitron фирмы Ellman, США. Далее приступают к этапу собственно пластики зоны удаленного симблефарона, для этого первый слой, состоящий из fascia temporalis lamina superficialis 6, опрокидывают в орбиту, проводят его под наружной связкой век, по внутренней поверхности тарзоорбитальной фасции, укладывают на поверхность глазного яблока 3, покрывая в том числе поверхность роговицы. Fascia temporalis lamina superficialis 6 пришивают узловыми швами впереди сухожилий каждой из наружных прямых мышц глаза 12, а также пришивают к эписклере в межмышечных пространствах на экваторе глазного яблока 13, таким образом, переднюю операционную поверхность глазного яблока 2 полностью изолируют от контакта с внутренней операционной поверхностью век 1 и их сводов. Затем второй слой, состоящий из m. temporalis pars superficialis 6+fascia temporalis lamina profunda 10, опрокидывают в орбиту аналогичным способом, однако проводят его по передней поверхности тарзоорбитальной фасции, выполняя всю внутреннюю операционную поверхность век 1 мышечным слоем этого лоскута и фасциальной поверхностью, обращенной к операционной поверхности глазного яблока 2. Причем для изоляции поверхности обоих листков фасции fascia temporalis lamina superficialis 6 и fascia temporalis lamina profunda 10, между ними, на операционную поверхность глазного яблока 2, покрытую fascia temporalis lamina superficialis 6, помещают стерильный глазной протез - конформатор 14. Мышечно-фасциальный слой 9, выполняющий каркасную и реваскуляризующую функцию век, пришивают матрацными викриловыми швами 4/0 к орбитальной части круговой мышцы век по всему периметру, начиная с наружного края орбиты к медиальному краю орбиты попарно вдоль нижнего и вдоль верхнего края орбиты.
Далее для реконструкции выводных протоков 15 вековой слезной железы 16 бужированием созданного мышечно-фасциального каркаса внутренней операционной поверхности век 1 прошивают круглой хирургической иглой, длиной не менее 1,5 см с диаметром сечения не менее 3 мм и одновременным проведением П-образного шва аллосухожильной нити «Alloplant» 17 (ТУ9431-001-277011282-202, производства лаборатории Аллоплант Всероссийского центра глазной и пластической хирургии г.Уфа) через верхненаружный участок свода верхнего века, где сосредоточено несколько десятков естественных выводных протоков слезной железы (М.М.Золотарева. Глазные болезни. Минск. - 1961. - С.27. - Рис.15), вколом хирургической иглы через наружную часть свода верхнего века через паренхиму вековой слезной железы 16 и выкалывают иглу и сухожильную нить через кожу в области брови. Второй конец этой же нити проводят аналогичным способом, где П-образный шов аллосухожильной нити «Alloplant» 17 завязывают накожно в области брови без всякого натяжения. Проводят пальпацию вековой слезной железы 16 для планирования проведения второго аналогичного П-образного шва аллосухожильной нити «Alloplant» 17. Если пальпации доступна вековая слезная железа 16 вдоль верхнего свода, тогда второй П-образный шов аллосухожильной нити «Alloplant» 17 располагают в один ряд с предыдущим, если пальпации доступна вековая слезная железа 16 в глубине века и в орбите, то второй П-образный сухожильный шов накладывают крестообразно к предыдущему и завязываются накожно без натяжения в области брови. Зону завершенной пластики иссеченного симблефарона ушивают швами блефарорафии, используя аллосухожильную нить « Alloplant». Рану донорской височной зоны ревизируют для исключения послеоперационных кровотечений, при необходимости проводят дополнительный коагулляционный точечный гемостаз, дренируют подкожное пространство временным трубочным дренажом, кожную рану ушивают узловыми шелковыми швами 3/0. Накладывают монокулярную бинтовую многослойную повязку на 1 сутки, причем многослойность должна быть выполнена в области виска для перераспределения давления повязки только в данную область, а не на веки. В послеоперационном периоде на 1 сутки выполняют перевязку, осмотр области виска, если сукровичного отделяемого по дренажу нет, то его удаляют, если скудное сукровичное отделяемое имеется, дренаж оставляют до следующего дня. Если по дренажу обильное геморрагическое отделяемое, то проводят ревизию операционной зоны виска. Терапевтически послеоперационный период сопровождают курсом профилактической антибактериальной терапии, например гентамицин 80 мг внутримышечно 2 раза в день. Противовоспалительная терапия курсом 5 -7 дней, например кетарол 1 мл внутримышечно 1 раз в день, десенсибилизирующая терапия курсом 7 дней, например супрастин 1 мл внутримышечно 1 раз в день. Гемостатическая терапия курсом 3-5 дней, например этамзилат 12,4% 2,0 внутривенно 2 раза в день. Швы с кожи височной раны снимаются через 7 дней, пациента выписывают в амбулаторный режим лечения, в течение которого необходимо проводить обработку швов блефарорафии. Применение глазных капель, мазей, промываний сформированной полости не требуется. Через 2 месяца снимают швы блефарорафии и формируют глазную щель вдоль естественных краев век. Глазной протез - конформатор 14 удаляют, полость промывают раствором антисептика, например диоксидина 1% раствор. Снимают П-образные швы аллосухожильной нити « Alloplant» 17, выполнивших функцию пластики выводных протоков 15 вековой слезной железы 16, при этом для исключения их повреждения П-образный шов аллосухожильной нити « Alloplant» 17 пересекают в области накожного узла и вытягивают весь П-образный шов. Исследование объема слезопродукции проводят через 7 дней, используя тест Ширмера (Schirmer, 1903 г.) (Б.Ф.Черкунов. Болезни слезных органов. - Самара, 2001. - С.29 - Рис.13). При достаточной слезопродукции, когда тест Ширмера с полоской фильтровальной бумаги составляет 15,5 мм (Г.Ф.Малиновский. В.В.Моторный. Практическое руководство по лечению заболеваний слезных органов. - Минск. - «Белорусская наука». - 2000. - C.23), возможно планировать следующий этап реабилитации пациента через 6 мес для пересадки роговицы с оптической целью. Для подготовки к данной операции над роговицей удаляют округлой формы, равный диаметру роговицы, лоскут fascia temporalis lamina superficialis 5 и назначают дезинфицирующие капли, например фуциталмик 3 раза в день; средства, улучшающие трофику роговицы, например корнеорегель 4 раза в день, масляный раствор альфа-токоферола ацетата 4 раза в день. При низких показателях слезопродукции и увлажнения сформированной полости, когда проба Ширмера менее 7,0 мм, планирование пересадки роговицы с оптической целью нецелесообразно, пациенту выполняют эпибульбарное индивидуальное косметическое протезирование тонкостенным глазным протезом или контактной линзой сразу после формирования глазной щели, т.е через 2 месяца с момента выполнения аутофасциально-мышечной пластики с виска зоны удаленного полного обширного, тотального симблефарона.
Преимуществами предлагаемого способа являются
- одноэтапность хирургического лечения одномоментной пластикой верхнего, нижнего века и их сводов и всей поверхности передней половины глазного яблока после иссечения полного обширного, тотального симблефарона;
- возможность сравнительно ранней косметической реабилитации пациента эпибульбарным косметическим глазным протезом или контактной линзой уже через 2 месяца после формирования глазной щели, в сравнении со сроком через 3-4 месяца по аналогу-прототипу;
- возможность восстановления формы и опоры век, т.е каркаса защитного аппарата глазного яблока из-за использования мышечно-фасциального слоя височной области;
- обеспечение условий последующей зрительной реабилитации пациента пластикой роговицы с оптической целью из-за одномоментной пластики выводных протоков слезной железы;
- профилактика обездвиживания глазного яблока в результате использования для пластики его поверхности эластичной фасциальной ткани, обладающей минимальным уровнем антигенной активности, близкой к естественной для глаза тенноновой оболочке и не снижающей своих эластичных свойств во время приживления к эписклере операционной поверхности глазного яблока;
- уменьшение площади операционной поверхности из-за использования субкутанных аутолоскутов;
- отсутствие риска отторжения трансплантатов вследствие использования аутолоскутов;
- отсутствие риска инфицирования операционных зон виска и полости глаза из-за использования внутренних аутотрансплантатов, их манипуляции в стерильных интраоперационных условиях и герметичное ушивание зон на весь послеоперационный период заживления;
- отсутствие необходимости последующей пластики наращивания слоев век либо внутренней поверхности вследствие достаточного количества трансплантационного материала в височной области, соразмерно больших размеров височной зоны в сравнении с размерами входа в орбиту;
- отсутствие явлений заворота век и лагофтальма из-за достаточных размеров трансплантата и качественных характеристик, относящихся, прежде всего, к фасциям, а именно их устойчивость к вторичным сокращениям во время приживления;
- отсутствие дискомфорта больного в сравнении с забором аутолоскутов слизистой рта, когда пациент страдает во время приема пищи, из-за использования одной подкожной донорской зоны, не требующей дополнительной пластики, лечения;
- уменьшение продолжительности общего послеоперационного периода до 2 месяцев, в сравнении с 3-4 месяцами в аналоге-прототипе;
- устранение морально-этической травмы пациента при отказе от использования тканей кадавера из-за реализованной возможности замены на аутолоскуты с виска.
Предлагаемый способ аутофасциально-мышечной пластики с виска зоны удаленного полного обширного, тотального симблефарона применен у 6 больных (6 глаз). По этиологии возникновения полный обширный, тотальный симблефарон с анкилоблефароном развился на 3 глазах после химического ожога (аккумуляторной жидкостью, строительным раствором, уксусом), на 2 глазах - после тяжелой сочетанной травмы орбиты лица (нападение медведя, автодорожная травма), на 1 глазу - представлен случай с неоднократно оперированным полным рецидивирующим симблефароном верхнего и нижнего века, ранее оперированным с применением пластики аутослизистой рта, слизистой носа.
Клинической особенностью данной категории пациентов была тяжесть проявлений симблефарона, выражающаяся в полном сращении внутренней поверхности век и глазного яблока. В 4 случаях полный обширный симблефарон сочетался с частичным анкилоблефароном и в 2 случаях с полным анкилоблефароном. Рубцы симблефарона во всех случаях классифицировались грубыми, жесткими, прорастающими в поверхностные слои склеры и роговицы, сухожилия глазодвигательных мышц, в хрящевые пластинки век, своды век. В случае с неоднократно оперированным симблефароном рубцы полностью деформировали хрящевые пластинки век и образовывали кожные складки век, плотно фиксированные к поверхности глазного яблока. Во всех представленных случаях естественная интактная конъюнктивальная ткань отсутствовала полностью.
Пациенты вышеописанной группы оперированы по предлагаемому способу с использованием субкутанной аутофасциально-мышечной пластики с виска зоны удаленного полного обширного, тотального симблефарона. Послеоперационный период наблюдения от 1,5 до 3 лет, средние сроки наблюдения 32 месяца. Рецидива симблефарона нет ни в одном случае. Отсутствовали дополнительные этапы исправления заворота век, лагофтальма. Во всех случаях сохраняется подвижность глазного яблока в объеме, который удалось достигнуть во время операции. В случае с рецидивирующим, неоднократно-оперированным ранее симблефароном интраоперационная, пассивная подвижность была оптимальной, однако послеоперационной активной подвижности глазного яблока сохранить не удалось, вероятно за счет нарушения иннервации рубцово-измененных наружных прямых мышц.
Восстановление притока слезы в сформированную полость исследовано тестом Ширмера (Schirmer, 1903 г) и представлена в таблице.
Пример 1. Пациент Р., 28 лет, учащийся, получил ожог известью правого глаза. В результате сформировалось сосудистое бельмо с нарастанием симблефарона, полного обширного, тотального с частичным анкилоблефароном медиального угла правого глаза. В анамнезе, через 2 года после травмы, проводилось рассечение анкилоблефарона, иссечение симблефарона нижнего века с пластикой нижнего конъюнктивального свода, внутренней поверхности век и эписклеральной поверхности нижней половины глазного яблока аутолоскутом слизистой рта и раздельной их фиксацией в каждой из вышеперечисленных зон. Рецидив симблефарона развился через 4 месяца после операции, несмотря на ортопедические мероприятия - закладывание полимерных пластинок за нижнее веко и их фиксации накожно. Второй этап - иссечения симблефарона верхнего века - не реализован, из-за безуспешности первого этапа операции. Спустя 8 месяцев после безуспешной пластики пациенту произведена операция субкутанной аутофасциально-мышечной пластики зоны иссеченного обширного полного, тотального симблефарона, анкилоблефарона правого глаза по предлагаемому способу. Операция прошла запланировано, осложнений не было. Интраоперационно следует заметить, что в зоне оперированного ранее симблефарона нижнего века рубцовые сращения были более грубыми, рубцы прорастали глубоко в свод нижнего века, практически к экватору глазного яблока и в каркасные слои нижнего века: в хрящ и в круговую мышцу нижнего века, вследствие чего подлежали удалению, в результате чего нижнее веко, практически лишенное опорных структур и сосудистой сети, представляло собой лишь кожный лоскут с деформированным ресничным краем. Послеоперационный период 7 дней завершился снятием швов височной зоны вдоль рубца прекапиллярного разреза. Послеопероационный период 2 месяца с сохраняющейся блефарорафией прошел без осложнений, по истечении которого была сформирована глазная щель, удален глазной протез - конформатор, сняты П-образные швы аллосухожильной пластики выводных протоков слезной железы. В течение 7 дней пациент получал инстилляции антисептических капель, фуциталмик 2 раза в день. Сформированная полость была объемна, эластична при движении глазного яблока, что исключало даже частичную офтальмоплегию. Своды полости были глубокими, пластинки век прижаты к поверхности глазного яблока, по ребру нижнего века определялся слезный ручеек, что свидетельствовало о наличии увлажнения сформированной полости слезой. При определении количественного теста Ширмера, для оценки притока слезной жидкости было установлено практически нормальные его показатели, равные 13,5 мм, а при стимуляции - 15,5 мм. При электрофизиологическом исследовании сетчатки и зрительного нерва по Фосфен определены их нормальные показатели, на основании чего пациенту была запланирована зрительная реабилитация. Первым этапом зрительной реабилитации выполнено вырезывание округлого лоскута в поверхностном листке височной фасции над роговицей, который легко был снят, обнажив исходное ожоговое васкуляризированное бельмо роговицы. После чего пациент в течение 1 месяца применял дедистрофические и эпителизирующие капли в виде инстилляции корнеорегеля и сокосерил-геля. Затем в условиях стабильно восстановленного притока слезной жидкости пациенту проведена сквозная кератопластика гомороговичным трансплантатом. Трансплантат прижил полупрозрачно, в непосредственном послеоперационном периоде 1 месяц, зрение на правом глазу было равным 0,2, в отдаленном послеоперационном периоде, через 1,5 года - снизилось до 0,09-0,1 вследствие неоваскуляризации гомокератотрансплантата. В данный послеоперационный период состояние сформированной аутофасциально-мышечной пластикой полости правого глаза не наблюдается, при общем послеоперационном периоде 24 месяца рецидива симблефарона нет, аномальных положений век - эктропиона, интропиона нет, признаков ксерофтальмии нет, ограничений подвижности глазного яблока нет.
Пример 2.
Пациент К., 55 лет, после травмы животным, лесным медведем, имел сочетанную травму лицевого скелета головы с вывихом левого глазного яблока из орбиты и разрывом зрительного нерва. В отдаленном периоде после травмы, 1 год, сформировался полный обширный, тотальный симблефарон, полный анкилоблефарон. Пациент страдал вследствие уродующей внешности, вел замкнутый образ жизни. Обратился за медицинской помощью с требованиями восстановления внешности. Учитывая отсутствие возможности зрительной реабилитации пациента на левом глазу, с косметической целью, для реализации эпибульбарного глазного протезирования была произведена операция субкутанная аутофасциально-мышечная пластика с виска зоны удаленного полного обширного, тотального симблефарона, полного анкилоблефарона левого глаза. Операция прошла запланировано, без осложнений. Интраоперационно, после иссечения грубой рубцовой ткани анкилоблефарона, симблефарона, распространявшейся в своды верхнего, нижнего века, внутренний и наружные углы глаза, выявлено, что имеется отрыв лишь верхней прямой мышцы левого глаза, остальные три глазодвигательные мышцы в результате травмы не пострадали. После интраоперационного тщательного выделения глазодвигательных мышц из рубцовой ткани симблефарона произведена пластика по О' Коннору верхней прямой мышцы с использованием верхних частей наружной и внутренней глазодвигательных мышц. Интраоперационный пассивный объем движений глазного яблока восстановлен, затем произведена собственно пластика полости для эпибульбарного глазного косметического протеза по предлагаемому способу. Через 7 дней, после снятия швов в височной зоне волосистой части головы вдоль рубца прекапиллярного разреза пациент был выписан в амбулаторный режим лечения с продолжением асептической обработки наружных швов блефарорафии. Послеопероационный период 2 месяца с сохраняющейся блефарорафией без осложнений. По истечении 2-х месяцев была сформирована глазная щель, удален глазной протез - конформатор, сняты П-образные швы аллосухожильной пластики выводных протоков слезной железы. В течение 7 дней пациент получал инстилляции антисептических капель, фуциталмик 2 раза в день. В течение этого периода лабораторией глазного протезирования были изготовлены индивидуальные глазные протезы, которые различались размерами зрачка, имитирующими его состояние при дневном и сумеречном освещении. Сформированная объемная полость была эластична при движении глазного яблока. Подвижность глазного яблока была восстановлена до 80° суммарно по 8 меридианам периметрии. Своды полости были умеренно глубокими, что способствовало хорошей передаче глазодвигательных движений на конгруентную тыльную поверхность индивидуального глазного протеза. Восстановленная опорно-каркасная функция век обусловила плотное их прилежание к протезу, исключи