Способ профилактики острого панкреатита после радикальной дуоденопластики по поводу осложненных околососочковых язв двенадцатиперстной кишки
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для профилактики острого панкреатита после радикальной дуоденопластики по поводу осложненных околососочковых язв двенадцатиперстной кишки. При условии сохранности большого дуоденального сосочка осуществляют трансназальное дренирование главного панкреатического протока и декомпрессию желчного дерева путем микрохолецистостомии. При разрушении дуоденального сосочка осуществляют раздельное трансназальное дренирование главного панкреатического и общего желчного протоков. Способ позволяет наблюдать за отделяемыми панкреатическим соком и желчью в послеоперационном периоде, проводить санацию дренажной системы и выполнять панкреато- и холангиографию в послеоперационном периоде. 2 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано в хирургии осложненных низких язв двенадцатиперстной кишки (ДПК).
Острый послеоперационный панкреатит (ОПП) относится к довольно тяжелым осложнениям хирургического лечения заболеваний пищеварительного тракта.
Наиболее часто ОПП развивается при операциях на органах верхнего этажа и непосредственно на органах гепатопанкреатодуоденальной зоны (по сводной статистике - в 5,7-50% случаев). По данным разных авторов госпитальная летальность при развитии легких форм ОПП достигает 19,5-24,5%, а при тяжелых или деструктивных - 50-100%.
Высокая частота развития этого осложнения после операций на органах, имеющих функциональную и анатомическую связь с поджелудочной железой, закономерна и особо актуальна в органосохраняющей хирургии осложненной околососочковой язвы двенадцатиперстной кишки (ДПК).
Технологии радикальной дуоденопластики (РДП) предполагают непосредственное хирургическое вмешательство в зону рубцово-язвенного поражения ДПК и других, соседних органов, вовлеченных в околоязвенный процесс, хирургические манипуляции в рубцово-язвенном поле, направленные на прецизионную, но максимально радикальную, хирургию осложненной дуоденальной язвы, сохранение и/или восстановление поврежденных язвой большого и малого дуоденальных сосочков, терминальных отделов вирсунгова протока и холедоха, привратника, а также других функционально незаменимых анатомических образований, повышают риск прямой травмы поджелудочной железы, что может привести к воспалительным изменениям панкреатической ткани. В связи с этим выполнение РДП чревато развитием ОПП, о чем говорит высокая частота развития данного осложнения.
Известен способ лечения осложненной околососочковой дуоденальной язвы, предложенный Оноприевым В.И. и Рововым А.А. (патент на изобретение №1674812 от 16.04.1993). Этот способ позволяет выполнять радикальную дуоденопластику в непосредственной близости от большого дуоденального сосочка (БДС).
Способ выполняют следующим образом.
Производят резекцию сегмента двенадцатиперстной кишки, вовлеченного в язвенный процесс, выполняют мобилизацию задней стенки дистального конца, минуя участок расположения БДС. Заднюю стенку от сосочка ушивают в продольном направлении на протяжении 1,5-2,0 см и накладывают дуоденодуоденальный анастомоз «конец в конец».
К недостатку способа следует отнести возможность развития послеоперационного панкреатита в результате развития воспалительного отека области большого дуоденального сосочка, терминальных отделов холедоха, вирсунгова протока и манифестации обструктивных механизмов острого панкреатита.
В качестве аналога принят способ хирургического лечения осложненной околососочковой дуоденальной язвы, предложенный Оноприевым В.И. и соавторами (патент на изобретение №2233124 от 27.07.2004). Этот способ позволяет выполнять радикальную дуоденопластику с пластикой вирсунгова протока с предварительным его дренированием в кратере пенетрирующей в поджелудочную железу язвы. Производят иссечение краев язвы, мобилизацию стенки двенадцатиперстной кишки от края кратера пенетрации, выполнение под визуальным контролем оментопластики кратера язвы и сегментарной дуоденопластики, при определении в кратере язвы вирсунгова протока и невозможности идентификации его устья в складках отечной слизистой ДПК, предварительно выполняют вирсунготомию, затем для визуализации вирсунгова протока в складках отечной слизистой оболочки ДПК осуществляют его зондирование путем проведения проводника в просвет ДПК, по проводнику ретроградно дренируют вирсунгов проток, выполняют мобилизацию дистального края стенки кишки от края пенетрации, ушивают отверстие вирсунгова протока и выполняют вирсунгодуоденопластику с предварительным дренированием вирсунгова протока «потерянным дренажем».
К недостатку способа следует отнести: а) отсутствие возможности проводить мониторинг отделяемого панкреатического сока и желчи в послеоперационном периоде и контролировать адекватность функционирования дренажной системы; б) высокую вероятность обструкции дренажной системы кишечным содержимым, что при отсутствии возможности контроля проходимости дренажа является провоцирующим фактором развития острого послеоперационного панкреатита; в) высокую вероятность рефлюкса кишечного содержимого в панкреатические протоки вследствие изменения градиента давления между полостью двенадцатиперстной кишки и протоковой системой в раннем послеоперационном периоде, что приводит к усугублению острого послеоперационного панкреатита; г) отсутствие возможности санации дренажной системы и выполнения панкреато- и холангиографии в послеоперационном периоде; д) необходимость извлечения дренажа при помощи эндоскопии, как правило, не ранее 1 месяца после операции.
Задачи: Сократить частоту возникновения острого послеоперационного панкреатита в функциональной хирургии осложненной околососочковой язвы двенадцатиперстной кишки, уменьшить сроки лечения больных с указанной патологией, улучшить качество жизни и снизить сроки нетрудоспособности и инвалидности.
Техническим результатом предлагаемого способа является то, что путем выполнения радикальной дуоденопластики при осложненной околососочковой язве двенадцатиперстной кишки заявляемым способом достигается возможность не только радикального устранения осложненной язвы двенадцатиперстной кишки при данном сложном варианте рубцово-язвенного поражения и восстановления анатомической структуры двенадцатиперстной кишки, большого и малого дуоденального сосочков, терминального отдела холедоха, но и проведения мероприятий направленных на создание адекватного и контролируемого оттока панкреатического сока и желчи, что позволяет существенно улучшить непосредственные результаты оперативных вмешательств при осложненных околососочковых язвах двенадцатиперстной кишки, предотвратить развитие панкреатита и панкреонекроза в послеоперационном периоде, избежать развития несостоятельности швов дуоденальной раны.
Сущностью изобретения является то, что при условии сохранности большого дуоденального сосочка осуществляют трансназальное дренирование главного панкреатического протока и декомпрессию желчного дерева путем микрохолецистостомии, а при разрушении дуоденального сосочка осуществляют раздельное трансназальное дренирование главного панкреатического и общего желчного протоков.
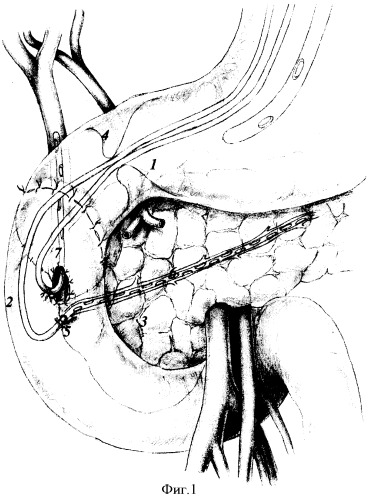
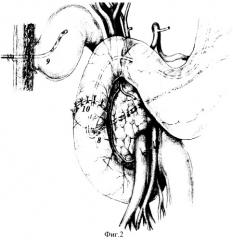
Исполнение способа дополнительно поясняется чертежами 1-2, где на Фиг.1: 1 - гастродуоденальный переход, 2 - двенадцатиперстная кишка, 3 - головка поджелудочной железы, 4 - привратник, 5 - большой дуоденальный сосочек, 6 - дренаж с перфорациями в вирсунговом протоке, 7 - дренаж с перфорациями в общем желчном протоке; на Фиг.2: 8 - транспапиллярный дренаж в вирсунговом протоке с перфорациями, 9 - микрохолецистостома, 10 - передняя линия швов дуоденального анастомоза.
Способ осуществляют следующим образом.
Под общим обезболиванием выполняют верхнесрединную лапаротомию с аппаратной коррекцией раневой апертуры ранорасширителями Сигала-Кабанова вниз и вправо.
Проводят интраоперационное исследование зоны гастродуоденального перехода п.1. Выявляют распространенность рубцово-язвенных наслоений по серозной оболочке ДПК и их фиксацию к окружающим органам и тканям. После снятия рубцово-воспалительной мантии с серозной оболочки определяют характер рубцово-язвенной деформации ДПК.
Под двенадцатиперстную кишку и вокруг головки поджелудочной железы вводят 200,0 мл 0,25%-ного раствора новокаина. Двенадцатиперстную кишку вместе с головкой поджелудочной железы п.2, 3 мобилизуют с рассечением парадуоденальной париетальной брюшины вдоль верхней и нисходящей части. Мобилизуют корень брыжейки поперечно-ободочной кишки и правого печеночного изгиба толстой кишки. С двенадцатиперстной кишки снимают рубцово-спаечные наслоения и выполняют поперечную дуоденотомию передней стенки в зоне язвы (постъязвенного рубца) по нижнему ее контуру. Ревизию продолжают уже через просвет кишки. Устанавливают точную локализацию язвы, ее размеры, степень пенетрации, состояние привратника, взаимоотношение язвы с большим дуоденальным сосочком п.4, 5 и его состояние. На этом же уровне мобилизуют заднюю стенку и сегмент кишки, несущий язву, резецируют с оставлением язвенного кратера на головке поджелудочной железы. При обнаружении в кратере глубокой язвы большого дуоденального сосочка выполняют их ревизию. Края стенки кишки освобождают от рубцов, при этом во всех случаях предварительно дренируют просветы общего желчного и панкреатического протоков тонким дренажем диаметром 1,0-1,5 мм с перфоративными отверстиями на всем протяжении п.6, 7, при этом дренажи фиксируют кетгутом за складку слизистой оболочки на глубину до подслизистого слоя стенки кишки и выводят трансназально для послеоперационного контроля за отделяемым панкреатического сока и желчи. При сохранности элементов большого дуоденального сосочка осуществляют транспапиллярное дренирование главного панкреатического протока, а с целью декомпрессии желчного дерева в последующем выполняют микрохолецистостомию п.8, 9. Далее кратер язвы выскабливают ложкой Фолькмана с удалением элементов тканевого распада и грануляций до рубцового слоя и поджелудочной железы. Выкраивают свободный лоскут сальника на сосудистой ножке, укладывают на дно кратера язвы и отдельными швами фиксируют к краям кратера. Затем сшивают края задней стенки дистального конца двенадцатиперстной кишки рассасывающим шовным материалом (6/0-PDS) на атравматичной игле по окружности большого дуоденального сосочка, или вирсунгова и общего желчного протоков, до устранения диастаза с проксимальным концом ДПК. Переднюю стенку дуоденального анастомоза ушивают однорядным серозно-мышечно-подслизистым швом узелками наружу с дополнительной перитонизацией линии швов сальником п.10. Для хорошей мобильности нисходящего отдела ДПК выполняют мобилизацию нижней горизонтальной ветви двенадцатиперстной кишки, которую при необходимости дополняют пересечением связки Трейца, мобилизацией корня брыжейки тонкой кишки, разворотом ДПК и приданию ей нисходящего положения по правому боковому каналу справа от корня брыжейки тонкой кишки.
Для снижения панкреатотоксического влияния анестезии и уменьшения фоновой экзосекреторной активности поджелудочной железы применяют интраоперационно даларгин внутривенно со скоростью не менее 0,00025 г/ч. Дополнительно осуществляют внутривенную инфузию синтетического аналога соматостатина (сандостатин, октреотид) со скоростью 30 мкг/ч на протяжении всей операции
В послеоперационном периоде проводят постоянную назогастральную интубацию, антибактериальную терапию, с введением блокаторов желудочной и поджелудочной секреции. В последующем для профилактики язвообразования выполняют селективную проксимальную ваготомию.
Пример. Больной К., 47 лет. ИБ №537 поступил в клинику на плановое оперативное лечение по поводу длительного рецидивирующего течения язвенной болезни двенадцатиперстной кишки осложненной субкомпенсированным стенозом. На фиброгастродуоденоскопии (ФГДС) имеется околососочковая язва задней стенки двенадцатиперстной кишки, размерами 1,5 см. В анамнезе неоднократные эпизоды желудочно-кишечного кровотечения.
Под общим обезболиванием больному выполнена верхнесрединная лапаротомия с пересечением и вывихиванием правого реберно-грудинного сочленения и обходом пупка слева. Установкой ранорасширителя М.З.Сигала (М.З.Сигал и соавт., 1977) в правом подреберье обеспечивали тягу за правую реберную дугу, что создало идеальный доступ к головке поджелудочной железы и ДПК.
Проведена профилактика ОПП интраоперационной инфильтрацией парапанкреатической клетчатки местными анестетиками, которая, помимо гидравлической препаровки анатомических образований и хирургических слоев, позволяет уменьшить реакцию поджелудочной железы на оперативное вмешательство еще и за счет снижения роли локальных патологических рефлексов (дезрефлекторный эфффект) и уменьшения выраженности постинтервенционных микроциркуляторных расстройств. В качестве местного анестетика использован 0,5% раствор новокаина в объеме 150-300 мл под контролем центральной гемодинамики. Выполнено интраоперационное исследование зоны гастродуоденального перехода. Поэтапно прецизионно произведена мобилизация всей правой половины толстой кишки со смещением правого отдела толстой кишки в правую подвздошную область. Корень брыжейки толстой кишки поэтапно мобилизован и открыт доступ ко всей подкове ДПК с головкой поджелудочной железы.
Выполнена мобилизация панкреатодуоденального комплекса до нижней полой вены, т.е. вместе с парадуоденальной клетчаткой, которая снята с нижней полой вены и которая полностью скелетирована, т.е. обнажена.
Проведена анатомическая препаровка, т.е. освобождение луковицы, бульбодуоденального перехода, нисходящего отдела ДПК от язвенного перипроцесса мантии и от связи с окружающими тканями.
Выполнена поперечная дуоденотомия, т.е. поперечный разрез передней стенки от большой до малой кривизны ДПК, соответственно уровню дистального края кратера пенетрирующей язвы.
Разрез соответствовал нижнему краю язвенной стенотической деформации стенки ДПК. Произведена идентификация привратника по внешним анатомическим ориентирам на серозной оболочке гастродуоденального перехода, (пилорическая сосудистая сеть), а также путем интрадуоденального пальпаторного исследования.
При ревизии обнаружена пенетрирующая язва задней стенки ДПК размерами 1,5 см в диаметре и глубиной кратера до 1,0 см, с вовлечением большого дуоденального сосочка. При компрессии желчного пузыря в просвет ДПК беспрепятственно поступала желчь. Размеры холедоха 6 мм, желчной гипертензии не обнаружено.
Предварительно дренированы просветы протоков на всем протяжении тонким дренажем диаметром до 1,0-1,5 мм с перфоративными отверстиями с последующей фиксацией за слизистую оболочку ДПК кетгутом и выведены трансназально для послеоперационного контроля отделяемого панкреатического сока и желчи. Прецизионным препарированием мобилизована стенка ДПК от рубцов кратера язвы, иссечены патологические ткани с сохранением 0,5 см здоровой стенки ДПК, мобилизованной в непосредственной близости от поджелудочной железы. Причем слизистая оболочка ДПК сохранена в области большого дуоденального сосочка на протяжении 5 мм в проксимальном направлении. Кратер язвы выскабливали с удалением элементов тканевого распада и грануляций до рубцового слоя и поджелудочной железы с последующей обработкой спиртом. Привратник находился на расстоянии 3-4 см от линии сечения. Для исключения натяжения линии швов задней стенки и для хорошей мобильности нисходящего отдела ДПК выполнена мобилизация нижней горизонтальной ветви ДПК с пересечением связки Трейца, мобилизацией корня брыжейки тонкой кишки, разворотом ДПК и придания ей нисходящего положения по правому боковому каналу справа от корня брыжейки тонкой кишки.
Выкраивали свободный лоскут сальника на сосудистой ножке, укладывали на дно кратера и отдельными швами фиксировали к краям кратера. Затем сшивали края задней стенки дистального конца двенадцатиперстной кишки рассасывающим шовным материалом (6/0-PDS) на атравматичной игле по окружности большого дуоденального сосочка (вирсунгова и общего желчного протока). При их завязывании узелками во внутрь, проксимальнее сосочка сформировали новую заднюю стенку, прикрывающую кратер пенетрирующей язвы. Внутренний дренаж протоков способствовал более четкой их идентификации как в ткани железы, так и в стенке ДПК.
Передняя стенка дуоденального анастомоза ушита однорядным серозно-мышечно-подслизистым швом узелками наружу с дополнительной перитонизацией линии швов сальником.
Послеоперационный период протекал гладко. Устанавливали назогастральный зонд, который обеспечивал профилактику желудочного стаза. Применяли в послеоперационном периоде 5-лей-энкефалин (даларгин) в дозе 1-2 мг через каждые 6 часов внутримышечно или внутривенно инфузоматом. Использовали также в комплексе превентивных мероприятий препарат группы соматостатина в дозе 100-300 мкг в сутки. При этом в первые 2-3 суток после операции осуществляли постоянное внутривенное введение октреотида (сандостатина) при помощи дозатора лекарственных веществ, а в последующем переходили на подкожное введение препарата.
Одновременно проводили морфофункциональный контроль за состоянием поджелудочной железы, который включал: а) исследование ферментативной активности сыворотки крови минимум каждые 12 часов с последующим однократным ежесуточным исследованием активности панкреатических ферментов, б) УЗ-мониторинг на протяжении 5 суток после операции динамическое ежесуточное УЗ-исследование, начиная со вторых суток с оценкой состояния парапанкреатических и забрюшинных клетчаточных пространств, наличие внутрибрюшных жидкостных скоплений, состояние внепеченочных желчных протоков, характер перистальтики тонкого и толстого кишечника, наличие гидроторакса.
Больной находился на полном парентеральном питании на протяжении всего критического периода развития осложнения (от 5 до 10 суток) в условиях мощной комбинированной панкреатосупрессии. Срок перехода к энтеральному питанию определялся индивидуально в соответствии с морфофункциональным состоянием поджелудочной железы, состоянием моторно-эвакуаторной функции желудочно-кишечного тракта, наличием и отсутствием хирургических осложнений. Переход к энтеральному питанию осуществлялся постепенно с обязательным добавлением в рацион полиферментных препаратов на каждый прием пищи.
На 10-11 сутки на фоне отсутствия клинико-лабораторных критериев острого послеоперационного панкреатита назопанкреатический дренаж удален. Через 1-2 суток после выполнения фистулохолангиографии холедох проходим, контраст в ДПК поступает, и дренаж извлекался.
Больной обследован через месяц. Жалоб не предъявляет. На ФГДС рецидива язвы не выявлено. Через 2 месяца при клинической ремиссии язвенной болезни выполнена селективная проксимальная ваготомия для профилактики язвообразования.
При обследовании через 1 год пациент трудоспособен, жалоб не предъявляет, по результатам комплексного обследования, включающего и анкетирование, состояние пациента соответствует высокому уровню качества жизни, т.е. достигнуто полное сохранение здоровья.
Предлагаемый способ позволяет предотвратить развитие панкреатита и панкреонекроза после радикальной дуоденопластики при осложненных околососочковых язвах двенадцатиперстной кишки и избежать развития несостоятельности швов дуоденальной раны.
Способ рекомендован для практического применения.
Медико-социальная эффективность: Предложенный способ позволяет предупредить возникновение грозных осложнений в раннем послеоперационном периоде и избежать развития острого панкреатита, панкреонекроза после радикальной дуоденопластики при осложненных околососочковых язвах двенадцатиперстной кишки, что значительно улучшает результаты хирургического лечения сложной локализации язвы двенадцатиперстной кишки, позволяет добиться максимально высокого качества жизни пациентов, полностью восстановить профессиональную трудоспособность, что имеет большое социально-экономическое значение.
Способ профилактики острого панкреатита после радикальной дуоденопластики по поводу осложненных околососочковых язв двенадцатиперстной кишки, включающий дренирование главного протока поджелудочной железы полиперфорированной трубкой, отличающийся тем, что при условии сохранности большого дуоденального сосочка осуществляют трансназальное дренирование главного панкреатического протока и декомпрессию желчного дерева путем микрохолецистостомии, а при разрушении дуоденального сосочка осуществляют раздельное трансназальное дренирование главного панкреатического и общего желчного протоков.