Способ пластики долевых печеночных протоков
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии, и может быть использовано для лечения заболеваний и повреждений долевых печеночных протоков. Сущность способа заключается в том, что используют в качестве аутотрансплантата кишечную трубку, сформированную из изолированного сегмента тонкой кишки на сосудистой ножке. Резецируют стенку кишки по противобрыжеечному краю и сшивают ее свободные края. При этом проксимальный анастомоз формируют между концом трансплантата и долевым печеночным протоком, а дистальный анастомоз - между противоположным концом трансплантата и конфлюэнсом долевых печеночных протоков. Использование данного способа позволит добиться восстановления оттока желчи в двенадцатиперстную кишку, близкого к естественному, что благотворно скажется на процессе пищеварения и его регуляции. 4 ил.
Реферат
Предлагаемое изобретение относится к медицине, а именно к хирургии, и может быть использовано для хирургического лечения заболеваний и повреждений долевых печеночных протоков.
В последние годы значительно увеличилось число выполняемых холецистэктомий, что связано, с одной стороны, с ростом числа больных с желчекаменной болезнью, а с другой - с повсеместным внедрением в практику малоинвазивных технологий удаления желчного пузыря (Б.И.Альперович, 1997; K.Slater et al., 2002). Частота повреждений желчных протоков при выполнении традиционной холецистэктомий на протяжении последних десятилетий остается относительно постоянной и составляет в среднем 0,2% (А.А.Шалимов и соавт., 1993; M.Raute, 1993; I.B.Brune, 1994; Б.И.Альперович, 1997), а после ЛХЭ по заключению большинства авторов несколько выше - 0,5-0,6% (D.J.Deziel et al., 1993; M.Ihasz et al., 1996; Б.И.Альперович, 1997; B.V.Jr.MacFadyen et al., 1998; K.Slater et al., 2002). В связи с этим растет число больных, нуждающихся в адекватном восстановлении желчных протоков.
Большинство авторов сообщают, что в значительном проценте случаев (от 20% до 60%) верхний уровень повреждения протоков достаточно высокий, это так называемые высокие или бифуркационные стриктуры (Raczynska S. et al., 1997; Третьяков А.А. и соавт., 1998; Walsh R.M. et al., 1998; Wudel L.J. Jr., et al., 2001; Гальперин Э.И. и соавт., 2003). Изолированные повреждения долевых протоков встречаются реже 5,3%-8,6% (Ooi L.L., et al., 1999, Гальперин Э.И. и соавт., 2003).
Проблема лечения стриктур и повреждений печеночных протоков выше бифуркации гепатикуса, т.е. долевых печеночных протоков, чрезвычайно сложна даже на этапе выделения протоков и подготовки их к анастомозу (Strasberg S.M. et al., 2001; Гальперин Э.И. и соавт., 2003). Поэтому выбор восстановительной конструкции, как правило, решается в пользу наиболее простого варианта - гепатико-энтеростомии с кишкой, выключенной по Ру.
Развитие современных технологий прецизионной техники операций и использование специальной аппаратуры позволяю разрабатывать и применять восстановительные вмешательства даже в этих сложных ситуациях.
Таким образом, разработка новых способов пластики печеночных протоков является актуальной задачей современной хирургии.
Известен способ оперативного лечения печеночных протоков (предложен А.А. Шлимовым и соавт. «Хирургия печени и желчных протоков». - Киев, 1975. - С.197-199; цит. по Э.И.Гальперин, Н.Ф.Кузовлев, С.Р.Карагюлян "Рубцовые стриктуры желчных протоков", Москва, "Медицина", 1982, стр.156).
Резецируют область бифуркации со сшиванием внутренних полуокружностей правого и левого печеночных протоков. Затем к образовавшемуся широкому просвету вновь образованного печеночного протока подшивают либо дистальный отрезок общего желчного протока, либо выделенную петлю тощей кишки. Если при резекции бифуркации оказывается, что один из долевых протоков значительно длиннее другого, производят вшивание короткого протока в бок длинного с последующим созданием соустья между длинным концом печеночного протока и дистальным отрезком гепатохоледоха (если это возможно) или выключенной петлей тощей кишки.
Способу присущи следующие недостатки:
1. При формировании гепатико-энтероанастомоза желчь поступает в кишечник на расстоянии более 90 см от двенадцатиперстной кишки, куда она попадает в норме у здорового человека, в связи с чем нарушается процесс переваривания жиров, т.к. в ДПК не происходит процесс их эмульгирования и подготовки к расщеплению ферментами поджелудочной железы, все это приводит к диспепсическим явлениям.
2. Прямое соединение конца одного из печеночных желчных протоков в бок другого технически очень редко выполнимо, т.к. часто имеется значительный по протяженности диастаз между протоками.
В качестве ближайшего аналога принят способ пластики гепатикохоледоха трубчатым тонкокишечным трансплантатом (патент РФ №2249434 Оноприев В.И., Марков П.В. // Способ пластики гепатикохоледоха трубчатым тонкокишечным трансплантатом).
Способ выполняют следующим образом.
Выбирают петлю тонкой кишки на расстоянии 40-60 см от связки Трейца. Учитывая архитектонику сосудов брыжейки соответственно предполагаемым границам пересечения кишки, рассекают брюшинные листки брыжейки тонкой кишки, перевязывают и пересекают сосуды аркад с сохранением магистрального кровоснабжения. По выбранным границам пересекают кишку так, чтобы получить изолированный участок длиной 8-10 см. Непрерывность тонкой кишки восстанавливают прецизионным анастомозом «конец в конец» однорядным серозно-мышечно-подслизистым швом мононитью.
Строго по противобрыжеечному краю выкроенного сегмента тонкой кишки продольно иссекают участок кишечной стенки, оставляя лоскуты шириной 0,5 см от краев брыжейки. При сильном кровотечении из сосудов подслизистого слоя их лигируют. Свободные края кишечной стенки сшивают между собой однорядными серозно-мышечно-подслизистыми узловыми швами монофиломентной нитью. Таким образом формируют тонкую (внешним диаметром до 1 см) трубочку из кишки на участке брыжейки. Сквозь аутотрансплантат проводят тонкую перфорированную на всем протяжении дренажную трубочку такой длины, чтобы она выступала из концов трансплантата на 2-3 см. Дренаж необходим в ближайшем послеоперационном периоде для беспрепятственного тока желчи на время стихания воспалительной реакции в зонах анастомозов и в целом в трансплантате.
В правой части брыжейки поперечноободочной кишки в бессосудистой зоне проделывают окно. Через него в подпеченочное пространство перемещают подготовленный трансплантат, который укладывают изоперистальтически по отношению к току желчи от ворот печени вдоль печеночно-двенадцатиперстной связки и далее вдоль нисходящей ветви двенадцатиперстной кишки.
Между концом общего печеночного протока и концом трансплантата накладывают прецизионный однорядный анастомоз узловыми швами рассасывающимся синтетическим шовным материалом 5/0-6/0. При этом выполняют на кишке серозно-мышечно-подслизистый шов, на конце протока, без захвата слизистой оболочки. Через анастомоз в правый или левый долевые протоки продвигают конец «скрытого» дренажа.
Далее приступают к формированию анастомоза с двенадцатиперстной кишкой. При этом трансплантат располагают вдоль нисходящей ветви двенадцатиперстной кишки. Анастомоз формируют на границе ее средней и нижней трети. Предварительно брыжейку трансплантата в бессосудистых зонах за листки брюшины фиксируют несколькими швами к стенке двенадцатиперстной кишки. Отверстие в стенке двенадцатиперстной кишки проделывают следующим образом: серозную оболочку рассекают на протяжении не более 5 мм, а слизистую вскрывают проколом, т.к. отверстие в стенке кишки легко растяжимо, что позволяет сформировать надежный анастомоз, просвет которого будет в последующем легко смыкаться. Формируют прецизионный однорядный анастомоз узловыми серозно-мышечно-подслизистыми швами рассасывающимся монофиламентным синтетическим шовным материалом 6/0 узлами наружу. При этом конец «скрытого» дренажа пропускают в просвет двенадцатиперстной кишки. С помощью 4-6 серо-серозных швов линию швов анастомоза погружают в складку стенки двенадцатиперстной кишки, таким образом усиливая арефлюксные свойства формируемого соустья. Швы располагают в межсосудистых промежутках для исключения нарушения кровоснабжения в анастомозированных стенках.
Недостатки: способ применялся только при пластике общего печеночно-желчного протока.
Задачи: обеспечить беспрепятственный пассаж желчи от печени в двенадцатиперстную кишку.
Сущность предлагаемого способа заключается в том, что проксимальный анастомоз формируют между концом трансплантата (сформированного из изолированного сегмента тонкой кишки на сосудистой ножке путем резекции стенки кишки по противобрыжеечному краю и сшиванием ее свободных краев) и долевым печеночным протоком, а дистальный анастомоз - между противоположным концом трансплантата и конфлюэнсом долевых протоков.
Способ осуществляют следующим образом.
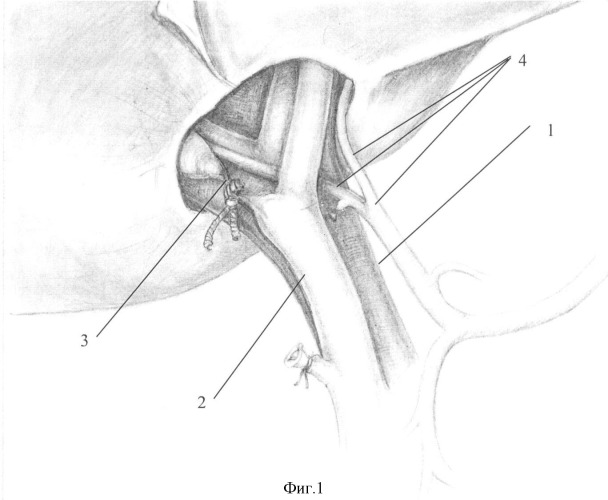
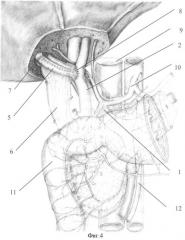
Для наглядности способ иллюстрирован на фиг.1-4, на которых:
1 - воротная вена;
2 - холедох;
3 - зарубцованная культя правого долевого печеночного протока;
4 - печеночная артерия и ее ветви;
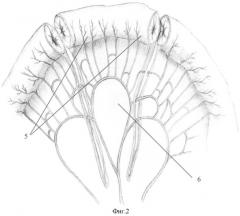
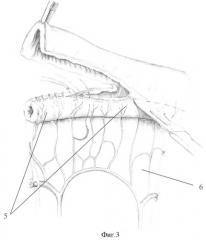
5 - тонкокишечный трансплантат;
6 - брыжейка трансплантата;
7 - анастомоз между правым долевым печеночным протоком и тонкокишечным трансплантатом;
8 - анастомоз между тонкокишечным трансплантатом и конфлюэнсом долевых протоков;
9 - нижняя полая вена;
10 - чревный ствол;
11 - двенадцатиперстная кишка;
12 - верхняя брыжеечная артерия.
Используя ультразвуковой скальпель (или аппараты, подобные ему), производят резекцию паренхимы печени в области ее ворот, выделяя магистральные трубчатые структуры (воротную вену фиг.1-1, печеночную артерию и их ветви фиг.1-4, общий печеночный проток фиг.1-2, конфлюэкс печеночных протоков и долевые протоки). Выделяют область стриктуры долевого печеночного протока (фиг.1-3) и его проксимальную неизмененную часть (фиг.1). Резецируют рубцово-измененные стенки долевого протока и концы готовят к анастомозированию.
После этого приступают к формированию трансплантата из сегмента тонкой кишки. Выбирают петлю тонкой кишки на расстоянии 40-60 см от связки Трейца. Учитывая архитектонику сосудов брыжейки соответственно предполагаемым границам пересечения кишки, рассекают брюшинные листки брыжейки тонкой кишки (фиг.2-6), перевязывают и пересекают сосуды аркад с сохранением магистрального кровоснабжения. По выбранным границам пересекают кишку так, чтобы получить изолированный участок, длина которого будет соответствовать дефекту долевого печеночного протока (4-6 см) (фиг.2-5). Непрерывность тонкой кишки восстанавливают прецизионным анастомозом «конец в конец» однорядным серозно-мышечно-подслизистым швом мононитью.
Строго по противобрыжеечному краю выкроенного сегмента тонкой кишки продольно иссекают участок кишечной стенки, оставляя лоскуты шириной 0,5 см от краев брыжейки. При сильном кровотечении из сосудов подслизистого слоя их лигируют. Свободные края кишечной стенки сшивают между собой однорядными серозно-мышечно-подслизистыми узловыми швами монофиламентной нитью. Таким образом формируют тонкую (внешним диаметром до 1 см) трубочку из кишки на участке брыжейки (фиг.3-5).
В правой части брыжейки поперечноободочной кишки в бессосудистой зоне проделывают окно. Через него в подпеченочное пространство перемещают подготовленный трансплантат.
Через конец долевого печеночного протока устанавливают тонкий транспеченочный дренаж (диаметр 3 мм).
Между проксимальным концом трансплантата и долевым печеночным протоком накладывают прецизионный однорядный анастомоз узловыми швами, рассасывающимся синтетическим шовным материалом (PDS 6/0) (фиг.4-7). При этом выполняют шов на кишке серозно-мышечно-подслизистый, на конце протока - без захвата слизистой оболочки. После наложения швов на заднюю стенку анастомоза транспеченочный дренаж проводят через трансплантат. Конец дренажа, который будет располагаться в дистальной части печеночного протока и в трансплантате на всем этом участке, перфорируют множеством мелких отверстий. Дренаж необходим в ближайшем послеоперационном периоде для беспрепятственного тока желчи на время стихания воспалительной реакции в зонах анастомозов и в целом в трансплантате.
После наложения проксимального анастомоза приступают к формированию анастомоза с конфлюэнсом долевых протоков. Прецизионный однорядный анастомоз формируют узловыми серозно-мышечно-подслизистыми швами, рассасывающимся монофиламентным синтетическим шовным материалом (PDS 6/0) узлами наружу (фиг.4-8). При этом конец транспеченочного дренажа пропускают в просвет общего печеночного протока.
Тщательно укрывают трансплантат, подпеченочное пространство выкроенными прядями большого сальника, которые фиксируют. Дренируют подпеченочное пространство двухпросветным дренажом.
Примеры.
Больной Б., 68 лет. Поступил с ятрогенным повреждением правого долевого печеночного протока во время холецистэктомии
03.07.05 г больной оперирован. Под общим обезболиванием с ИВЛ выполнена расширенная верхнесрединная лапаротомия с иссечением старого послеоперационного рубца и аппаратной коррекцией доступа ранорасширителем Сигала. В области ворот печени, больше справа, резко выраженный рубцово-склеротический процесс. Под гепатодуоденальной связкой в области ворот печени имеется небольшой старый желчный затек. Рассечена брюшина гепатодуоденальной связки и выделены ее элементы. С помощью ультразвукового скальпеля резецирована паренхима в области ворот печени с обнажением магистральных трубчатых структур. При этом обнаружено изолированное повреждение внутрипеченочной части правого долевого протока. Проток прошит и легирован капроновой лигатурой на 3 см проксимальнее бифуркации (фиг.1). Проксимальнее и дистальнее места повреждения имеется выраженная рубцово-склеротическая трансформация протока. В шов подхвачена передняя стенка правой долевой воротной вены, имеется ее стеноз. Левый долевой проток, левая стенка бифуркации, гепатикохоледох интактны. Выполнена резекция внутрипеченочной части правого долевого печеночного протока вплоть до бифуркации долевых протоков, при этом резецировано устье желчного протока к 1 сегменту печени. Произведена краевая резекция передней стенки правой ветви воротной ветви с ее аутопластикой.
Решено выполнить пластику правого долевого печеночного протока трубчатым трансплантатом из сегмента тонкой кишки. На расстоянии 40 см от связки Трейца выбрана петля тонкой кишки. Участок длиной до 5 см изолирован на сосудистой ножке. По противобрыжеечному краю выкроенного трансплантата иссечена стенка кишки и из нее сформирована трубочка 10 мм в диаметре. Непрерывность тонкой кишки восстановлена анастомозом конец в конец. Трансплантат перемещен через окно в правой части мезоколон в подпеченочное пространство и уложен изоперестальтически по отношению к току желчи.
Через правый долевой проток установлен тонкий транспеченочный дренаж. Между проксимальным концом трансплантата и правым долевым печеночным протоком сформирован прецизионный однорядный анастомоз узловыми швами, рассасывающейся монофиломентной нитью PDS 6/0. Перфорированный конец транспеченочного дренажа проведен через трансплантат.
Далее сформирован анастомоз между дистальным концом трансплантата и конфлюэнсом долевых протоков. Перед наложением швов на переднюю стенку анастомоза конец транспеченочного дренажа проведен в гепатикохоледох. Брыжейку трансплантата укладывают вдоль гепатодудоденальной связки, где в бессосудистых зонах за листки брюшины фиксирована несколькими швами к ней. Отдельными прядями большого сальника тщательно оментизированы трансплантат, область ворот печени и все подпеченочное пространство. Установлены дренажи в малый таз и подпеченочное пространство. Брюшная стенка ушита послойно наглухо. Швы на подкожную клетчатку и кожу.
Послеоперационный период протекал гладко. Желчеистечение по транспеченочному дренажу к 12-суткам уменьшилось с 400 до 100 мл в сутки. Больной выписан. При контрольном обследовании через 1 месяц самочувствие хорошее. При выполнении контрольной фистулографии контрастируется желчное дерево правой доли печени и контраст свободно проникает через трансплантат в гепатикохоледох и далее в ДПК. При этом имеется отчетливая перистальтика трансплантата. Транспеченочный дренаж удален.
При обследовании через 6, 12 и 18 месяцев пациент жалоб не предъявляет. Биохимические маркеры холестаза в пределах нормы. Клинические и У3-признаки холангита отсутствуют.
Технический результат. Использование способа позволяет добиться восстановления оттока желчи в двенадцатиперстную кишку по пути, повторяющему естественный, что благотворно сказывается на процессе пищеварения и его регуляции. Таким образом, применение способа приводит к надежному выздоровлению больных, возвращая их к полноценной жизни.
Способ пластики долевых печеночных протоков, включающий использование в качестве аутотрансплантата кишечной трубки, сформированной из изолированного сегмента тонкой кишки на сосудистой ножке путем резекции стенки кишки по противобрыжеечному краю и сшивания ее свободных краев, отличающийся тем, что проксимальный анастомоз формируют между концом трансплантата и долевым печеночным протоком, а дистальный анастомоз - между противоположным концом трансплантата и конфлюэнсом долевых печеночных протоков.