Способ двухэтапной пересадки пальца стопы на кисть
Иллюстрации
Показать всеИзобретение относится к медицине, в частности к травматологии и ортопедии, и может быть использовано для реконструкции первого пальца кисти. Сущность способа заключается в замещении утраченного первого пальца кисти предварительно подготовленным пальцем стопы. При этом в качестве донорского трансплантата используют лучевой кожно-фасциальный лоскут, пересаживаемый на стопу. Фасциальной частью лоскута оборачивают второй палец стопы с наложением анастомозов «конец в конец» на лучевую артерию лоскута и тыльную артерию стопы, а также на соответствующие комитантные вены. Причем размер и форму кожной части лучевого лоскута выкраивают с учетом будущего дефекта в области 1 пястной кости и первого межпальцевого промежутка. Через три недели производят свободную пересадку предварительно подготовленного комплекса тканей на кисть с наложением анастомозов на сосуды сформированной сосудистой ножки и реципиентные сосуды в зоне реконструкции. Использование данного изобретения позволит реконструировать первый палец кисти, используя свободную пересадку сформированного осевого тканевого комплекса. 2 ил.
Реферат
Изобретение относится к медицине, в частности к травматологии и ортопедии, и может быть использовано для реконструкции первого пальца кисти в случае культи первого луча на уровне верхней трети пястной кости и при недостатке мягких тканей в области реконструкции, необходимых для формирования первого межпальцевого промежутка.
Наиболее близким изобретением является способ реконструкции первого пальца кисти путем пересадки второго пальца стопы (Serafin D. Atlas of microsurgical Composite Tissue Transplantation. Philadelphia etc., W.B. Saunders Co., 1996).
Недостатком этого способа реконструкции первого пальца кисти является необходимость замещения дефекта мягких тканей в области пястной кости и первого межпальцевого промежутка в случае культи первого луча кисти на уровне проксимальной трети пястной кости.
Предлагаемый нами способ позволяет создавать лоскут с осевым типом кровоснабжения в любой благоприятной донорской зоне с целью последующей свободной пересадки, в частности для реконструкции первого пальца кисти в случае культи первого луча на уровне верхней трети пястной кости и при недостатке мягких тканей в области реконструкции, необходимых для формирования первого межпальцевого промежутка. Предварительная подготовка пальца стопы упрощает выделение сформированного тканевого комплекса на втором этапе реконструкции, а также позволяет создать дополнительную покровную ткань в лоскуте за счет кожной части васкуляризирующего трансплантата (кожно-фасциального лоскута предплечья). Сформированная сосудистая ножка таких лоскутов имеет необходимую длину, что особенно важно при отсутствии осевых сосудов в зоне реконструкции (как результат предшествующих травм или операций).
Результат изобретения достигается тем, что в качестве донорского лоскута используют предварительно подготовленный тканевый комплекс на основе лучевого кожно-фасциального лоскута, который пересаживают на стопу, оборачивая фасциальной частью лоскута второй палец стопы с наложением анастомозов «конец в конец» на лучевую артерию лоскута и тыльную артерию стопы, а также на соответствующие комитантные вены. При этом размер и форма кожной части лучевого лоскута выкраивают с учетом будущего дефекта в области 1 пястной кости и первого межпальцевого промежутка. По прошествии трех недель производят свободную пересадку предварительно подготовленного комплекса тканей на кисть с наложением анастомозов на сосуды сформированной сосудистой ножки и реципиентные сосуды в зоне реконструкции.
На фигурах изображены:
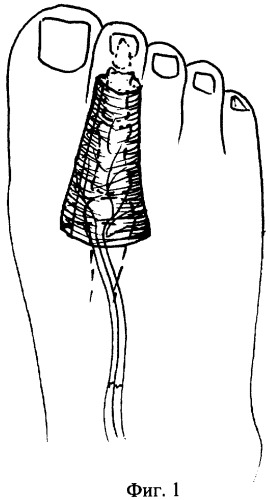
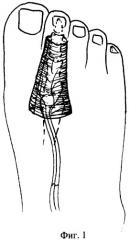
Фигура 1 - пересадка кровоснабжаемого кожно-фасциального лоскута в зону формирования трансплантата на стопе;
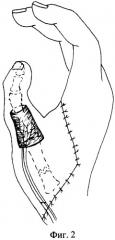
Фигура 2 - второй этап лечения - пересадка предварительного трансплантата на кисть.
Способ осуществляется следующим образом:
I этап. Формирование сосудистой ножки пальца стопы.
1. Подготовка стопы. Перед операцией определяют пульсацию тыльной артерии стопы и маркируют ход артерии и большой подкожной вены. Затем на конечность накладывают жгут. Фигурным разрезом по тыльной поверхности стопы послойно выделяют тыльный сосудистый пучок стопы и подкожную вену. Разрез продлевают дистально на 2 палец, кожу на пальце отсепаровывают циркулярно на протяжении 1 см над проксимальным межфаланговым суставом.
2. Формирование лоскута. На здоровой руке выполняют следующий этап - подготовку кожно-фасциального лоскута на основе лучевого сосудистого пучка. По ладонной поверхности предплечья фигурным разрезом обнажают собственную фасцию предплечья. Выкраивают Т-образный фасциальный лоскут в нижней трети предплечья с включенными в него лучевыми сосудами. Размеры и форма кожной части лоскута соответствуют размерам будущего дефекта в области пястной кости и первого межпальцевого промежутка, который определяют в ходе предоперационного планирования путем сравнения взаиморасположения аналогичных анатомических ориентиров на неповрежденной и поврежденной кисти. После поднятия кожно-фасциального лоскута на проксимальной сосудистой ножке, выделенной на достаточном протяжении, и перфузии его выполняют перевязку и пересечение сосудистой ножки. Необходимую длину ножки измеряют на реципиентной кисти от культи первого пальца до реципиентных сосудов (лучевой артерии на уровне запястья). Затем лоскут переносят на стопу. Донорский дефект частично ушивают в линию, частично замещают полнослойным кожным трансплантатом.
3. Формирование сосудистой ножки донорского пальца. Лоскут укладывают на стопе так, чтобы дистальная фасциальная часть лоскута была проведена под кожей на уровне проксимального межфалангового сустава 2 пальца в ранее сформированном туннеле, обернута вокруг сустава и подшита на себя (Фиг.1). При этом медиальные пальцевые сосуды включают в лоскут и сохраняют их суставные ветви. Латеральные пальцевые сосуды сохраняют для кровоснабжения пальца. Кожный лоскут укладывают в рану на стопе и подшивают к краям раны. Сосудистую ножку лоскута выводят к месту реципиентных сосудов тыльного пучка стопы. Затем с использованием микрохирургической техники накладывают анастомозы между лучевой артерией лоскута и реципиентной тыльной артерией стопы «конец в конец». Вены лоскута анастомозируют конец в конец с венами на стопе. Рану ушивают и дренируют. Иммобилизацию осуществляют гипсовой лонгетной повязкой в течение 3 недель.
II этап. Пересадка подготовленного комплекса тканей на кисть.
1. Подготовка кисти. Фигурным разрезом послойно выделяют первую пястную кость. Измеряют величину дефекта кости.
2. Выделение сформированного комплекса тканей на сформированной сосудистой ножке. На тыльной поверхности стопы определяют по пульсации и отмечают ход сформированной сосудистой ножки, накладывают жгут. Разрез выполняют по старому рубцу и разрез по подошвенной поверхности в основании 2 пальца с треугольным лоскутом. Поднимают кожную часть подготовленного лоскута с сосудистым пучком, выделяя его на необходимом протяжении. Пересекают сухожилия сгибателя и разгибателя. Выполняют остеотомию плюсневой кости. Снимают жгут и оценивают кровоснабжение выделенного комплекса тканей. Сосудистую ножку необходимой длины перевязывают и пересекают. Палец переносят на кисть. Рану на стопе ушивают.
3. Пересадка подготовленных суставов. Разрез продлевают по тыльной поверхности кисти до анатомической табакерки, где выделяют тыльную ветвь лучевой артерии и две тыльные подкожные вены. Блок тканей пальца стопы помещают в реципиентное ложе, фиксируют спицами. Кожную часть лоскута пересаженного трансплантата адаптируют, замещая дефект в области пястной кости и первом межпальцевом промежутке, подшивают по краю раневого дефекта на кисти. Сосудистую ножку выводят к месту реципиентных сосудов. Затем с использованием микрохирургической техники выполняют шов сосудов (Фиг.2). Рану ушивают и дренируют. Иммобилизацию осуществляют гипсовой лонгетной повязкой в течение 5 недель.
Преимуществом предлагаемого изобретения является возможность формирования осевого тканевого комплекса с заданными свойствами и использования его для свободной пересадки с целью реконструкции первого пальца кисти.
Клинический пример
Пациент Ш., 46 лет, ист. болезни №9647, взрывная травма за год до госпитализации. В результате у пациента культи первого и второго луча на уровне пястных костей, культи 3, 4, 5 пальцев на уровне ногтевых фаланг. Выполнена реконструкция первого пальца кисти путем пересадки предварительно подготовленного комплекса тканей на стопе, включающего 2 палец стопы. Первым этапом пересадили кожно-фасциальный лоскут предплечья здоровой руки с лучевым сосудистым пучком на стопу. Размер кожной части лоскута составил 9×7 см. Лоскут прижил полностью. Через три недели выполнили второй этап: пересадку сформированного комплекса тканей на кисть, заместив дефект в области первой пястной кости и первого межпальцевого промежутка кожной частью подготовленного лоскута. Трансплантат прижил полностью. Иммобилизация лонгетной повязкой в течение 6 недель. Пересаженный тканевый комплекс прижил полностью.
Литература
1. Serafin D. Atlas of microsurgical composite tissue transplantation. - Philadelphia etc.: W.B. Saunders Co., 1996. - 813 p.
Способ реконструкции первого пальца кисти, состоящий в замещении утраченного первого пальца кисти предварительно подготовленным пальцем стопы, отличающийся тем, что в качестве донорского трансплантата используют предварительно подготовленный тканевый комплекс на основе лучевого кожно-фасциального лоскута, который пересаживают на стопу, оборачивая его фасциальной частью второй палец стопы с наложением анастомозов на лучевую артерию и тыльную артерию стопы, а также на соответствующие комитантные вены, при этом размер и форма кожной части лоскута соответствуют будущему дефекту в области 1-й пястной кости и первого межпальцевого промежутка, а по прошествии трех недель производят свободную пересадку предварительно подготовленного комплекса тканей на кисть с наложением анастомозов на сосуды сформированной сосудистой ножки и реципиентные сосуды в зоне реконструкции.