Способ укрепления гастродуоденоанастомоза
Иллюстрации
Показать всеИзобретение относится к медицине, конкретно к онкохирургии, может быть использовано при субтотальной резекции желудка по поводу рака. После выполнения дистальной субтотальной резекции желудка с лимфодиссекцией D2 укрепляют гастродуоденоанастомоз. Для чего перитонизируют анастомоз наложением ткани на переднюю полуокружность гастродуоденоанастомоза и фиксацией ее швами вдоль линии анастомоза. При этом используют брыжейку поперечной ободочной кишки. Швы накладывают влево и вправо от соустья. Последовательно соединяют сначала нижний край анастомоза и участок основания брыжейки поперечной ободочной кишки. Затем накладывают швы, отступая вверх от предыдущих швов, до тех пор, пока верхний край гастродуоденального соустья не соединится с дистальной частью брыжейки поперечной ободочной кишки. Способ позволяет снизить частоту развития несостоятельности швов гастродуоденоанастомоза за счет создания дополнительной изоляции, укрытия области соустья, уменьшить травматичность оперативного вмешательства за счет отсутствия необходимости в отслоении брюшины от стенки двенадцатиперстной кишки либо пересечения и мобилизации круглой связки печени, а также сократить время операции и упростить методику укрепления швов гастродуоденального анастомоза, расширить возможности метода укрепления гастродуоденоанастомоза за счет отсутствия влияния анатомических особенностей органов пищеварения на методику перитонизации. 2 ил.
Реферат
Изобретение относится к медицине, точнее к онкохирургии, и может быть использовано при дистальной субтотальной резекции желудка по поводу рака.
Стандартным объемом оперативного вмешательства при раке нижней трети желудка является субтотальная дистальная резекция. Она подразумевает удаление 4\5 части желудка со всей малой кривизной, связочного аппарата и перигастральных лимфатических узлов. На сегодняшний день большинство хирургов придерживаются мнения о том, что данная операция должна заканчиваться соединением культи желудка с тонкой кишкой. В этом случае сначала наглухо ушивается двенадцатиперстная кишка, затем формируется соустье с петлей тонкой кишки либо по типу конец в бок (методика Бильрот-II), либо с тонкой кишкой по типу конец в конец (методика по РУ). Соединение культи желудка с двенадцатиперстной кишкой (гастродуоденоанастомоз) по методике Бильрот-1 после операций по поводу рака вызывает возражение, основанное на том, что данное соустье можно сформировать лишь в условиях натяжения сшиваемых органов, что, в свою очередь, несет огромный риск несостоятельности швов анастомоза.
Между тем в литературе встречаются данные об успешном использовании гастродуоденоанастомоза после резекции желудка по поводу рака. Настойчивость хирургов вопреки сложившемуся мнению заканчивать субтотальную дистальную резекцию желудка методом Бильрот-1 объясняется тем, что она имеет ряд преимуществ над методиками Бильрот-II и РУ.
1. Операция выполняется в верхнем этаже брюшной полости, что ограничивает возможное распространение опухолевых клеток по брюшной полости.
2. Сокращается время операции за счет отсутствия этапа ушивания культи желудка.
3. Дуоденальный пассаж пищи обеспечивает минимум постгастрорезекционных расстройств. Имеет наименьший риск развития рака культи желудка.
4. Отсутствуют осложнения, характерные для способа Бильрот-II: синдром приводящей петли, несостоятельность культи двенадцатиперстной кишки и т.п.
Недостаточность швов желудочно-кишечного анастомоза наиболее грозное и довольно частое осложнение субтотальной дистальной резекции желудка по поводу рака. Среди факторов, способствующих данному осложнению, основными являются нарушение кровоснабжения и натяжение сшиваемых органов. Сторонники операции Бильрот-I, чтобы уменьшить диастаз между культей желудка и двенадцатиперстной кишкой и избежать натяжения швов анастомоза, используют рассечение бессосудистых связок, фиксирующих культю желудка в брюшной полости, а также мобилизацию дуоденум по методике Кохера. Кроме того, существует ряд способов укрепления гастродуоденоанастомоза, обеспечивающих механическое и биологическое препятствие для выхода инфекции в свободную брюшную полость.
Известен способ дополнительной перитонизации гастродуоденоанастомоза с помощью листка брюшины, покрывающего верхнегоризонтальную часть двенадцатиперстной кишки (A.M.Ганичкин, С.Д.Резник. Методы восстановления желудочно-кишечной непрерывности при резекции желудка. - Л.: Медицина, 1973). Этот способ заключается в том, что рассекают и мобилизуют тонкий листок брюшины верхнегоризонтальной части двенадцатиперстной кишки, который натягивают и подшивают к культе желудка по всей передней полуокружности гастродуоденального соустья, формируя тем самым механическую защиту передней стенки анастомоза.
Однако при перитонизации гастродуоденального анастомоза имеют место частые разрывы тонкого листка брюшины при его мобилизации. Это приводит к травматизации и десерозированию стенки двенадцатиперстной кишки и вызывает образование субсерозных гематом, на месте которых в последующем формируется рубцовая ткань и возможно образование спаек. Кроме того, следует отметить сложность реализации способа из-за слабо выраженного у большинства больных листка брюшины, покрывающего верхнегоризонтальную часть двенадцатиперстной кишки, трудности при перемещении и подшивании, что не позволяет широко использовать предложенный способ.
Наиболее близким к предлагаемому способу является способ укрепления гастродуоденального анастомоза, в том числе и после дистальной субтотальной резекции желудка с лимфодиссекцией D2, с помощью круглой связки печени (п. РФ №2223051, опубл. 10,02.2004, А61В 17/00). Способ заключается в том, что рассекают круглую связку печени в средней трети и лигируют ее проксимальный отдел, на верхний край дистального отдела круглой связки печени накладывают Z-образные швы с захватом серозной оболочки культи желудка, отступив от линии анастомоза на 2,0-2,5 см, при этом вкол и выкол выполняют вдоль гастродуоденального соустья, затем на нижний край круглой связки накладывают Z-образные швы с захватом серозной оболочки двенадцатиперстной кишки, а вкол и выкол выполняют вдоль анастомоза.
Известный способ обеспечивает надежное укрытие гастродуоденоанастомоза фиброзным тяжем, что позволяет изолировать соустье от брюшной полости и предотвратить одно из основных и наиболее грозных осложнений дистальной резекции желудка - недостаточность швов анастомоза. Также способ исключает возможное метастазирование рака желудка в пупок (метастаз медсестры Джозефины) за счет рассечения и лигирования круглой связки печени.
Между тем метод имеет некоторые недостатки. Необходимость этапа мобилизации круглой связки печени увеличивает время операции, а возникающая при этом дополнительная травматизация тканей может провоцировать спаечный процесс. Поперечное пересечение круглой связки печени нарушает фиксационный (связочный) аппарат печени, что может привести к смещению ее в брюшной полости. Слабо выраженная круглая связка печени у некоторых больных создает трудности при перемещении и подшивании ее к области анастомоза, что не позволяет широко использовать предложенный способ.
Задача изобретения - снижение времени, затраченного на операцию, уменьшение травматичности, расширение возможности применения метода укрепления гастродуоденоанастомоза за счет отсутствия влияния анатомических особенностей органов пищеварения на методику перитонизации.
Поставленная задача решается тем, что после дистальной субтотальной резекции желудка с лимфодиссекцией D2, включающей перитонизацию анастомоза наложением ткани на переднюю полуокружность гастродуоденоанастомоза и ее фиксацию швами вдоль линии анастомоза, согласно изобретению перитонизацию выполняют с использованием брыжейки поперечной ободочной кишки, швы накладывают влево и вправо от соустья, последовательно соединяя сначала нижний край анастомоза и участок основания брыжейки поперечно-ободочной кишки, затем накладывают швы отступая вверх от предыдущих до тех пор, пока верхний край гастродуоденального соустья не соединится с дистальной частью брыжейки поперечно-ободочной кишки.
Поперечно-ободочная кишка начинается в правом подреберье, переходит в собственно надчревную и пупочную области и затем достигает левого подреберья. Она граничит с желудком своим верхним краем и фиксирована с ним желудочно-толстокишечной связкой. Стандартным этапом при выполнении резекции желудка по поводу рака является удаление макропрепарата в едином блоке с большим сальником, что приводит и к разрушению желудочно-толстокишечной связки. После удаления резецированного желудка с опухолью и наложения гастродуоденоанастомоза поперечно-ободочная кишка получает достаточно хорошую подвижность, так как остается фиксированной в брюшной полости только своей брыжейкой, которая берет свое начало как раз у нижнего края гастродуоденального соустья. Средняя длина брыжейки в этом месте составляет 10-15 см. Это позволяет без труда переместить поперечно-ободочную кишку в подпеченочное пространство, в результате чего ее брыжейка ложится на переднюю полуокружность гастродуоденоанастомоза. Соединив узловыми швами двенадцатиперстную кишку и культю желудка с брыжейкой поперечно-ободочной кишки, мы получаем дополнительное укрепление этой опасной зоны, что обеспечивает механическое и биологическое препятствие для выхода инфекции в свободную брюшную полость, а также профилактику натяжения швов соустья.
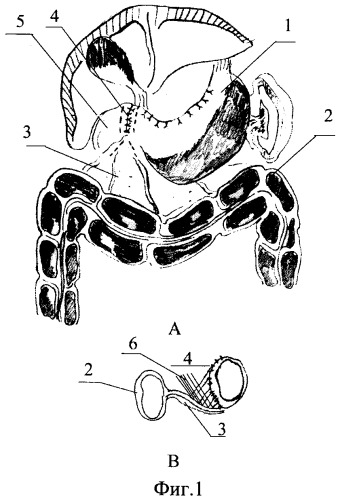
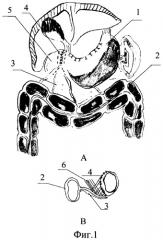
На фиг.1 представлена схема операционной картины анастомоза перед выполнением перитонизации, А - фронтальный вид; В - вид сбоку. 1 - культя желудка; 2 - поперечно-ободочная кишка; 3 - брыжейка поперечно-ободочной кишки; 4 - гастродуоденоанастомоз; 5 - двенадцатиперстная кишка; 6- лигатуры.
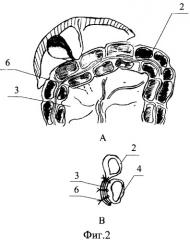
На фиг 2 - представлен окончательный вид операционной раны после выполнения перитонизации.
Сущность способа заключается в следующем. После восстановления непрерывности желудочно-кишечного тракта по методике Бильрот-1 вдоль анастомоза 4 на расстоянии, как правило, 1,5-2,0 см от соустья соединяют брыжейку 3 поперечно-ободочной кишки 2 с серозной оболочкой культи желудка 1 и двенадцатиперстной кишки 5 путем прошивания лигатурами 6. В результате этого гастродуоденальное соустье 4 оказывается надежно перитонизированно, а сшиваемые ткани хорошо прилегают друг к другу без натяжения (Фиг.2, А и В).
Соединение брыжейки 3 поперечно-ободочной кишки 2 с культей желудка 1 и двенадцатиперстной кишки 5 осуществляют узловыми швами путем прошивания лигатурами 6 через бессосудистый участок брыжейки 3 и серозный покров органов, формирующих анастомоз 1 и 5.
Швы накладывают влево и вправо от соустья 4, последовательно соединяя сначала нижний край анастомоза 4 и участок основания брыжейки 3 поперечно-ободочной кишки 2. Затем следующие 2 шва накладывают вверх от предыдущих до тех пор, пока верхний край гастродуоденального соустья 4 не соединится с дистальной частью брыжейки 3 поперечно-ободочной кишки 2.
Сущность способа поясняется примерами.
Пример 1.
Больной В., 1952 г.р., поступил в хирургическое отделение Приморского краевого онкологического диспансера 27 сентября 2007 г. с жалобами на общую слабость, тяжесть, боли умеренного характера в эпигастральной области, усиливающиеся после еды, похудание (за 4 мес. похудел на 8 кг).
Из анамнеза установлено, что вышеперечисленные жалобы появились около полугода назад, но к врачам не обращался. В начале сентября 2007 года боли в эпигастрии значительно усилились, в связи с чем больной обратился за медицинской помощью в поликлинику по месту жительства. При обследовании больному выполнена ФГДС. Эндоскопически в антральном отделе желудка по малой кривизне обнаружена блюдцеобразная опухоль до 3,5 см в диаметре, выполнена биопсия. Морфологическое заключение - высокодифференцированная аденокарцинома.
Для оперативного лечения в плановом порядке больной был направлен в хирургическое отделение Приморского краевого онкологического диспансера. При поступлении состояние больного удовлетворительное. Пациент правильного телосложения, пониженного питания. Кожа и видимые слизистые бледно-розового цвета. Гемодинамика стабильная, АД 130 и 90 мм рт.ст. Пульс 72 удара в мин, ритмичный, удовлетворительных качеств. В клиническом анализе крови и по данным биохимических анализов крови отклонений от нормы не отмечено. Анализ мочи без особенностей.
При инструментальных методах исследования (УЗИ брюшной полости, ФГДС, рентгенография легких) данных за отдаленные метастазы не выявлено. Выставлен диагноз: Рак антрального отдела желудка, блюдцеобразная форма, высокодифференцированная аденокарцинома. Учитывая локализацию опухоли в антральном отделе желудка (экзофитного роста), без отдаленных метастазов, больному была показана операция - субтотальная дистальная резекция желудка.
5 октября 2007 г. под эндотрахеальным наркозом произведена верхнесрединная лапаротомия. При ревизии брюшной полости признаков генерализации опухолевого процесса не выявлено. В антральном отделе желудка по малой кривизне определяется не прорастающая серозный покров опухоль до 3,5 см в диаметре. Произведена субтотальная дистальная резекция желудка со стандартной лимфодиссекцией D2. Учитывая достаточную мобильность культи желудка и достаточную длину двенадцатиперстной кишки, принято решение восстановить проходимость пищеварительного тракта по способу Бильрот-1 "конец в конец". При помощи двухрядного узлового шва сформирован гастродуоденоанастомоз. Затем, начиная с нижнего края соустья, отступя от него влево на 1,5 см, наложен узловой шов (путем прошивания лигатурой) на серозный покров двенадцатиперстной кишки и участок брыжейки поперечно-ободочной кишки. Далее, отступя от края соустья вправо на 1,5 см, наложен узловой шов на брыжейку поперечно-ободочной кишки и серозный покров культи желудка. Затем, отступая от предыдущих швов вверх на 1,0 см, накладывают в такой же последовательности два узловых шва, соединяющих брыжейку поперечно-ободочной кишки с серозной оболочкой двенадцатиперстной кишки и культи желудка и так далее. Последним моментом брыжейка поперечно-ободочной кишки фиксируется узловыми швами к двенадцатиперстной кишке и культе желудка на уровне верхнего края гастродуоденоанастомоза. В результате соустье надежно перитонизировано. Гемостаз, сухо. Контроль брюшной полости на инородные тела. Послойный шов раны.
Послеоперационный период протекал без каких-либо особенностей и осложнений. На 12-е сутки после операции больной в удовлетворительном состоянии был выписан. При контрольных осмотрах спустя 3 и 6 месяцев после операции:
состояние больного удовлетворительное, признаков прогрессирования ракового процесса нет.
Пример 2.
Больная Г., 1947 г.р., поступила в хирургическое отделение Приморского краевого онкологического диспансера 3 октября 2007 г. с жалобами на общую слабость, головокружение, тяжесть в эпигастрии после еды, рвоту накануне съеденной пищей, похудание (за 2 мес.похудела на 10 кг).
Из анамнеза установлено, что вышеперечисленные жалобы появились и стали нарастать около 3-х месяцев назад, но к врачам не обращалась. В конце сентября 2007 года рвота носила уже ежедневный характер, в связи с чем больная обратилась к врачу в поликлинику по месту жительства. При обследовании больной выполнена ФГДС и рентгеноскопия желудка. Эндоскопически желудок атоничен, увеличен в размерах, в антральном отделе желудка по задней стенке с переходом на малую кривизну обнаружена опухоль до 4,0 см в диаметре, экзофитно - язвенной форы, стенозирующая выходной отдел желудка. Выполнена биопсия. Морфологическое заключение - аденокарцинома средней степени дифференцировки. Рентгеноскопически опухоль пилоро-антрального отдела желудка, субкомпенсированный стеноз.
Для оперативного лечения в плановом порядке больная была направлена в хирургическое отделение Приморского краевого онкологического диспансера. При поступлении состояние больной средней степени тяжести. Пациентка правильного телосложения, пониженного питания. Кожа и видимые слизистые бледные. Гемодинамика стабильная, АД 100 и 70 мм рт.ст. Пульс 82 удара в мин, ритмичный, удовлетворительных качеств. В клиническом анализе крови анемия умеренной степени тяжести (Hb-84). В биохимическом анализе крови определяется гипопротеимэмия, водно-электролитные нарушения. Анализ мочи без особенностей.
При инструментальных методах исследования (УЗИ брюшной полости, ФГДС, рентгенография легких) данных за отдаленные метастазы не выявлено. Выставлен диагноз: Рак антрального отдела желудка, форма - умеренно-дифференцированная аденокарцинома. Субкомпенсированный стеноз. Анемия умеренной степени тяжести. Учитывая локализацию опухоли в антральном отделе желудка (экзофитно-язвенная роста), без отдаленных метастазов, больной показана операция - субтотальная дистальная резекция желудка.
В предоперационном периоде больной проводилась терапия, направленная на коррекцию анемии, водно-электролитных нарушений, парентеральное питание. 12 октября 2007 г. под эндотрахеальным наркозом произведена верхнесрединная лапаротомия. При ревизии брюшной полости признаков генерализации опухолевого процесса не выявлено. Желудок увеличен в размерах, в антральном отделе по задней стенке с переходом на малую кривизну определяется не прорастающая серозный покров опухоль до 4,0 см в диаметре. Произведена субтотальная дистальная резекция желудка со стандартной лимфодиссекцией D2. Диастаз между двенадцатиперстной кишкой и желудком в 3,0 см был устранен мобилизацией дуоденум по методике Кохера, мобильность культи желудка обеспечило рассечение селезеночно-диафрагмальной и желудочно-диафрагмальной связки. Принято решение восстановить проходимость пищеварительного тракта по способу Бильрот-1 "конец в конец". При помощи двухрядного узлового шва сформирован гастродуоденоанастомоз. Затем, начиная с нижнего края соустья, отступя от него влево на 2,0 см, наложен узловой шов (путем прошивания лигатурой) на серозный покров двенадцатиперстной кишки и участок брыжейки поперечно-ободочной кишки. Далее, отступя от края соустья вправо на 2,0 см, наложен узловой шов на брыжейку поперечно-ободочной кишки и серозный покров культи желудка. Затем, отступая от предыдущих швов вверх на 1,0 см, накладывают в такой же последовательности два узловых шва, соединяющих брыжейку поперечно-ободочной кишки с серозной оболочкой двенадцатиперстной кишки и культи желудка и так далее. Последним моментом брыжейка поперечно-ободочной кишки фиксируется узловыми швами к двенадцатиперстной кишке и культе желудка на уровне верхнего края гастродуоденоанастомоза. В результате соустье надежно перитонизировано. Гемостаз, сухо. Контроль брюшной полости на инородные тела. Послойный шов раны.
Послеоперационный период протекал без каких-либо особенностей и осложнений. На 15-е сутки после операции больная в удовлетворительном состоянии была выписана. При контрольных осмотрах спустя 3 и 6 месяцев после операции:
состояние больной удовлетворительное, проходимость гастродуоденоанастомоза сохранена, признаков прогрессирования ракового процесса нет.
Данный способ укрепления гастродуоденоанастомоза к настоящему времени использован у 12 больных. Всем пациентам выполнялась радикальная субтотальная дистальная резекция по методике Бильрот-1 с удовлетворительными результатами - ни у одного из них послеоперационный период не осложнился недостаточностью швов гастродуоденального соустья.
Таким образом, предлагаемый способ укрепления гастродуоденоанастомоза позволяет достичь заявляемого технического результата.
1. Снижается частота развития несостоятельности швов гастродуоденоанастомоза за счет создания дополнительного укрытия в области соустья с помощью брыжейки поперечно-ободочной кишки.
2. Уменьшается травматичность оперативного вмешательства за счет отсутствия необходимости в отслоении брюшины от стенки 12-перстной кишки либо пересечения и мобилизации круглой связки печени.
3. Сокращается время операции.
4. Упрощается методика укрепления швов гастродуоденального анастомоза. Способ разработан на кафедре онкологии и лучевой терапии с курсом лучевой диагностики Владивостокского государственного медицинского университета и прошел клиническую апробацию в хирургическом отделении Приморского краевого онкологического диспансера у 12 больных с удовлетворительными результатами.
Способ укрепления гастродуоденоанастомоза после дистальной субтотальной резекции желудка с лимфодиссекцией D2, включающий перитонизацию анастомоза наложением ткани на переднюю полуокружность гастродуоденоанастомоза и ее фиксацию швами вдоль линии анастомоза, отличающийся тем, что перитонизацию выполняют с использованием брыжейки поперечной ободочной кишки, при этом швы накладывают влево и вправо от соустья, последовательно соединяя сначала нижний край анастомоза и участок основания брыжейки поперечной ободочной кишки, затем накладывают швы, отступая вверх от предыдущих, до тех пор, пока верхний край гастродуоденального соустья не соединится с дистальной частью брыжейки поперечной ободочной кишки.