Способ формирования инвагинационного арефлюксного гастродуоденоанастомоза
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к хирургии желудка и двенадцатиперстной кишки, и касается способов формирования инвагинационных арефлюксных гастродуоденоанатомозов. Выполняют трубчатую резекцию желудка. Формируют мышечный жом в виде дупликатуры серозно-мышечного слоя шириной 14-15 мм на культе желудка. Формируют гастродоуденоанастомоз. После формирования мышечного жома нижний край жома с подслизистым слоем сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки. Сформированный участок слизисто-подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки в виде свисающего клапана. Между стенкой двенадцатиперстной кишки на расстоянии 15 мм дистальнее анастомоза и стенкой желудка на расстоянии 5 мм проксимальнее верхнего края жома накладывают по задней и передней стенкам желудка и двенадцатиперстной кишки П-образные инвагинирующие серозно-мышечные швы. Завязывают узлы. Инвагинируют анастомоз и жом в просвет двенадцатиперстной кишки. Способ позволяет предупредить несостоятельность анастомоза, предотвратить развитие анастомозита, стенозирования, рубцовых и спаечных процессов. 8 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии желудка и двенадцатиперстной кишки, и может быть использовано при формировании инвагинационных арефлюксных гастродуоденоанастомозов.
Необходимость формирования соустья между культей желудка и двенадцатиперстной кишкой (гастродуоденоанастомоза) возникает при выполнении резекции желудка по Бильрот-1. Оптимальным и физиологическим является восстановление естественного пассажа пищи по кишечнику через двенадцатиперстную кишку после резекционных операций на желудке. В результате такого оперативного вмешательства на желудке происходит удаление пилорического жома. Главной функцией пилорического жома является регуляция порционного пассажа из желудка и создание препятствия обратному ретроградному забросу содержимого из двенадцатиперстной кишки в желудок.
Известен способ формирования гастродуоденоанастомоза при резекции желудка по Бильрот-I с наложением двухрядного шва [1]. Выполняют резекцию желудка, формируют гастродуоденоанастомоз конец в конец путем наложения двухрядного шва, первый - прошивают через все слои непрерывным рассасывающим швом, второй - узловой серозно-мышечный шов, накладывают между желудком и двенадцатиперстной кишкой. Недостатком известного способа является проникновение первого ряда швов через все слои желудка и двенадцатиперстной кишки, разрушающих защитный барьер оболочки, а также расположение первого и второго рядов швов в одной плоскости. Это приводит к формированию лигатурных сообщений, при которых микроорганизмы распространяются из просвета в стенку кишки (желудка) и брюшную полость. Этим нарушается биологическая герметичность шва и условия для первичного заживлении, что приводит к анастомозиту с последующим образованием грубых Рубцовых изменений на уровне гастродуоденального соустья, либо к несостоятельности швов анастомоза с развитием перитонита. В этом способе двухрядный шов полностью не предотвращает распространение инфекции из просвета полого органа. Кроме того, недостатком способа является отсутствие пилороподобной структуры, что приводит к развитию высокой частоты постгастрорезекционных осложнений, таких как демпинг-синдром, дуоденогастральный рефлюкс с развитием рефлюкс-гастрита.
Известен способ арефлюксного гастродуоденоанастомоза путем формирования пилороподобного жома на культе желудка после его резекции [2]. Выполняют дистальную трубчатую резекцию желудка, формируют мышечный жом - отсепаровывают и заворачивают серозно-мышечный слой в виде дубликатуры на культе желудка, формируют гастродуоденоанастомоз путем наложения двух рядов швов, первый - подслизисто-слизистый при помощи двух встречных рассасывающих нитей, второй - узловой серозно-мышечный захватывают нижний край жома с культей двенадцатиперстной кишки. Недостатком способа является отсутствие надежного клапанного механизма, препятствующего ретроградному забросу химуса из двенадцатиперстной кишки в желудок. Изолированный искусственный пилорический жом не обеспечивает достаточного клапанного механизма и не предупреждает постгастрорезекционные осложнения. Жом лишь частично выполняет функцию механизма, сдерживающего эвакуацию из культи желудка, следствием чего является развитие демпинг-синдрома.
Известен способ формирования гастродуоденоанастомоза с искусственным пилорическим жомом и клапаном-«створкой» [3]. Выполняют трубчатую резекцию желудка, формируют мышечный жом на культе желудка и клапан-створку - на передней полуокружности гастродуоденоанастомоза формируют клапан-створку путем сшивания непрерывным слизисто-подслизистым швом оставшегося на передней полуокружности культи желудка дистальнее жома слизисто-подслизистого слоя, и слизисто-подслизистого слоя передней полуокружности луковицы двенадцатиперстной кишки, после чего вторым рядом серо-серозных швов погружают сформированный клапан-створку в просвет двенадцатиперстной кишки. Недостатком способа является развитие относительной недостаточности функции клапана при растяжении двенадцатиперстной кишки при наполнении ее пищей. В результате чего сформированный клапан-«створка» зияет, не полностью смыкается, не обеспечивает необходимого полноценного клапанного механизма и приводит к дуоденогастральному рефлюксу.
Наиболее близким по технической сущности к предлагаемому является способ формирования гастродуоденоанастомоза с искусственным пилорическим жомом и клапаном [4]. Выполняют трубчатую резекцию желудка, формируют мышечный жом в виде дубликатуры серозно-мышечного слоя шириной 14-15 мм на культе желудка, на культе двенадцатиперстной кишки отсепаровывают и удаляют серозно-мышечный слой, при этом оголяются подслизистые слои на желудке и культе двенадцатиперстной кишки длиной до 20 мм, накладывают анастомоз; первым рядом швов сшивают слизисто-подслистый слой желудка с слизисто-подслизистым слоем двенадцатиперстной кишки, который погружают диссектором в просвет двенадцатиперстной кишки, в результате чего образуется клапан, вторым рядом швов сшивают нижний край жома желудка с серозно-мышечным слоем культи двенадцатиперстной кишки. Недостатком является то, что при создании клапана отсепаровывают серозно-мышечную оболочку и оголяют подслизисто-слизистый слой на культе двенадцатиперстной кишки, а это технически сложно и не всегда возможно при воспалении, склерозе, дистрофических (атрофических) изменениях в стенке кишки. Кроме того, недостатком является формирование клапана путем сшивания между собой подслизисто-слизистых слоев желудка и двенадцатиперстной кишки, в результате чего возникает нарушение кровоснабжения в области швов, что ведет к образованию участков некроза, создает условия для проникновения микрофлоры в зону анастомоза. Это приводит к заживлению анастомоза вторичным натяжением с развитием анастомозита с последующей рубцовой деформацией.
Новая техническая задача - предупреждение несостоятельности анастомоза: предотвращение развития анастомозита, стенозирования, рубцовых и спаечных процессов, постгастрорезекционных осложнений.
Для решения поставленной задачи в способе формирования инвагинационного арефлюксного гастродоуденоанастомоза, включающем трубчатую резекцию желудка, формирование мышечного жома в виде дубликатуры серозно-мышечного слоя на культе желудка с погружением его в просвет двенадцатиперстной кишки и формирование анастомоза, при формировании мышечного жома нижний край жома желудка с подслизистым слоем сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки, сформированный участок слизисто-подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки в виде свисающего клапана, а между стенкой двенадцатиперстной кишки на расстоянии 15 мм дистальнее анастомоза и стенкой желудка на расстоянии 5 мм проксимальнее верхнего края жома накладывают по задней и передней стенкам желудка и двенадцатиперстной кишки П-образные инвагинационные серозно-мышечные швы, завязывают узлы и инвагинируют анастомоз и жом в просвет двенадцатиперстной кишки.
Совокупность признаков, приводящих к поставленной задаче, является новой, неизвестной из уровня техники и не вытекает явным образом для специалиста. Данный способ прошел клинические испытания в госпитальной клинике СибГМУ. Таким образом, он соответствует критериям изобретения: "новизна", "изобретательский уровень", "промышленно применимо".
Способ осуществляют следующим образом.
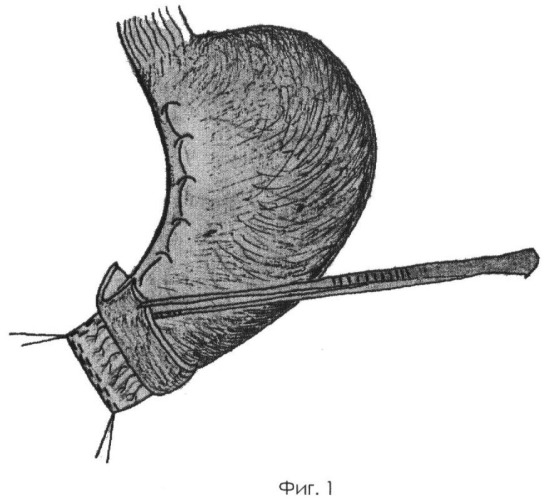
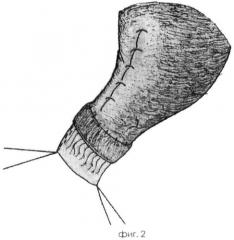
Выполняют верхнесрединную лапаротомию. Производят мобилизацию желудка по большой и малой кривизне. Отсекают желудок от двенадцатиперстной кишки между наложенными аппаратом УО-60 танталовыми швами. Намечают границы резекции желудка. По большой кривизне стенку желудка берут на первую держалку. Перпендикулярно большой кривизне от первой держалки на 3-3,5 см через обе стенки желудка накладывают вторую держалку. Третью держалку накладывают на 1 см ниже нисходящей ветви левой желудочной артерии. Желудок растягивают держалками. Со стороны малой кривизны на удаляемую часть желудка накладывают Г-образный зажим, который позволяет фиксировать стенки удаляемой части желудка и облегчить выкраивание культи желудка. По намеченной линии резекции скальпелем рассекают серозно-мышечные оболочки передней и задней стенок желудка до подслизистого слоя, ко второй держалке и от нее к первой держалке, за счет тонуса мышечной оболочки подслизистый слой оголяют на ширину до 1 см. Аппаратом УО-60 прошивают слизистые оболочки со стороны малой кривизны. Со стороны большой кривизны слизистые оболочки прошивают аппаратом УО-40. Ниже этого шва на 1-2 см на удаляемую часть желудка накладывают зажим, отсекают удаляемую часть желудка со стороны большой кривизны до второй держалки. Аппаратом УО-60 прошивают слизистые оболочки навстречу танталовому шву, наложенному со стороны малой кривизны. Отсекают удаляемую часть желудка. С целью надежного гемостаза со стороны формируемой малой кривизны культи желудка дополнительно обшивают танталовый шов непрерывным рассасывающим швом от третьей держалки до второй. Узловыми серозно-мышечными швами укрывают танталовый шов. Слизистые оболочки нижнего конца трубки берут на держалки. На дистальном конце культи желудка формируют искусственный жом, состоящий из дубликатуры серозно-мышечной оболочки. Берут пинцетом край серозно-мышечной оболочки и подтягивают его кверху, а скальпелем или тонкими ножницами отсепаровывают серозно-мышечную оболочку по всей окружности культи желудка шириной 14-15 мм. Отсепарованную серозно-мышечную оболочку заворачивают кверху в виде "манжеты" (фиг.1). Отдельными швами отсепарованную серозно-мышечную оболочку подшивают к серозной оболочке желудка по всей окружности до малой кривизны, формируют "замок" из мобилизованной серозно-мышечной оболочки. Для этого серозно-мышечную оболочку задней стенки слегка натягивают и подшивают к серозной оболочке передней стенки желудка, после чего серозно-мышечную оболочку передней стенки также слегка натягивают и подшивают к серозной оболочке задней стенки. Этим создают аналогию мышечного жома на дистальном конце культи желудка. На культе желудка дистальнее нижнего края жома оставляют сформированный участок слизистой и подслизистой оболочки длиной 15 мм. На оставшемся участке слизисто-подслизистого слоя культи желудка ниже нижнего края жома на 2-3 мм рассасывающими узловыми швами прошивают видимые сосуды подслизистого слоя (фиг.2). Сформированную культю желудка подтягивают к культе двенадцатиперстной кишки без натяжения.
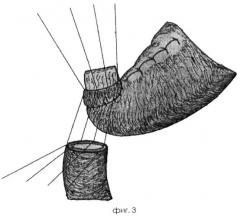
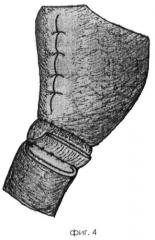
По предлагаемому способу приступают к наложению гастродуоденоанастомоза. Накладывают первый ряд узловых швов на заднюю полуокружность анастомоза (фиг.3). При этом на культе желудка по задней поверхности в шов захватывают нижний край жома с подслизистым слоем, на культе двенадцатиперстной кишки прошивают серозно-мышечный и подслизистый слой с выколом у края разреза. Швы завязывают и отсекают. После этого участок из слизистого и подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки, при этом образуется полный инвагинационный свисающий клапан, перед погружением отсекают по нижнему краю тонкими ножницами танталовые швы, наложенные при мобилизации. Далее, таким же образом, накладывают первый ряд узловых швов на переднюю полуокружность анастомоза у нижнего края жома (фиг.4, на фронтальном разрезе фиг.5).
Следующим этапом выполняют наложение по задней и передней поверхности желудка и двенадцатиперстной кишки второго ряда, П-образных инвагинационных серозно-мышечных швов между стенкой двенадцатиперстной кишки на расстоянии 15 мм дистальнее анастомоза и стенкой желудка проксимальнее от верхнего края жома на расстоянии 5 мм (фиг.6). При завязывании П-образных инвагинационных швов погружают анастомоз и жом в просвет двенадцатиперстной кишки. Сформированный гастродуоденоанастомоз (фиг.7) представлен на фронтальном разрезе (фиг.8). Рану передней брюшной стенки зашивают послойно наглухо.
Новым в способе является то, что нижний край жома желудка с подслизистым слоем сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки, сформированный участок слизисто-подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки в виде свисающего клапана, а между стенкой двенадцатиперстной кишки на расстоянии 15 мм дистальнее анастомоза и стенкой желудка на расстоянии 5 мм проксимальнее верхнего края жома накладывают по передней и задней стенкам желудка и двенадцатиперстной кишки П-образные инвагинационные серозно-мышечные швы, завязывают узлы и инвагинируют анастомоз и жом в просвет двенадцатиперстной кишки.
Данный способ формирования инвагинационного арефлюксного гастродуоденоанастома обладает высокой механической и биологической герметичностью, заживление анастомоза происходит первичным натяжением, предотвращается развитие анастомозита, стенозирования и несостоятельности анастомоза. Сформированный полный свисающий клапан позволяет избежать наложения швов на слизистую оболочку, регургитацию из двенадцатиперстной кишки в желудок, создается эффективный клапан, не нарушается его кровоснабжение. При инвагинации анастомоза и мышечного жома улучшается функциональная активность пилороподобной структуры, укрывается десерозированная поверхность жома, первый и второй ряд швов расположены в разной плоскости, тем самым повышается надежность гастродуоденоанастомоза.
Примеры клинического выполнения способа
Пример №1
Больной Ж., 40 лет поступил в хирургическое отделение госпитальной клиники СибГМУ с жалобами на ноющие боли в эпигастральной области, изжогу, тошноту. Язвенный анамнез в течение семи лет, ежегодно проходил курс консервативной противоязвенной терапии стационарно, но рецидивы заболевания возникали через 4-5 месяцев.
При обследовании: Исследование желудочного сока выявлена повышенная секреция. Фиброгастроскопия - слизистая желудка во всех отделах гиперемирована, в дистальном отделе множество эрозий. По малой кривизне в антральном отделе имеется язва размером 1,5 см в диаметре с нечеткими краями, глубокая, покрыта фибрином, слизистая оболочка вокруг язвы гиперемирована и отечная. Пилорус проходим. Луковица двенадцатиперстной кишки не деформирована. При рентгеноскопии желудка имеется депо бария до 1,0 см с инфильтрированным валом вокруг и глубокая язвенная ниша в виде кратера по малой кривизне.
Клинический диагноз: Язвенная болезнь с локализацией язвы в антральном отделе желудка, непрерывно-рецидивирующее течение. Эрозивный гастрит.
Произведена операция - резекция 1/2 желудка с формированием инвагинационного арефлюксного гастродуоденоанастомоза. Выполнена верхнесрединная лапаротомия. При ревизии по малой кривизне с переходом на переднюю поверхность определяется инфильтративный вал размером в диаметре до 3 см. Желудок мобилизирован по большой и малой кривизне. По большой кривизне стенки желудка накладывают первую держалку. Перпендикулярно от первой держалки на 3 см через обе стенки желудка накладывают вторую держалку. Третью держалку накладывают на 1 см ниже нисходящей ветви левой желудочной артерии. Со стороны малой кривизны на удаляемую часть желудка накладывают Г-образный зажим, скальпелем рассекают серозно-мышечную оболочку желудка до подслизистого слоя, ко второй держалке и от нее к первой держалке, оголяют подслизистую оболочку на ширину до 1 см. Со стороны малой кривизны слизистую оболочку прошивают аппаратом УО-60. Со стороны большой кривизны слизистую оболочку прошивают аппаратом УО-40. Аппаратом УО-60 прошивают слизистую оболочку навстречу танталовому шву, наложенному со стороны малой кривизны. Выполняют трубчатую резекцию 1/2 желудка. Со стороны малой кривизны культи желудка механические швы погружают узловыми серозно-мышечными швами. Культю желудка берут на держалки. На дистальном конце культи желудка отсепаровывают серозно-мышечную оболочку по всей окружности культи желудка шириной 14 мм, заворачивают кверху в виде манжеты и отдельными швами фиксируют к серозной оболочке желудка по всей окружности с умеренным натяжением. Формируют мышечный жом на дистальном конце культи желудка и участок слизистой и подслизистой оболочки длиной 20 мм. Культю желудка подтягивают к культе двенадцатиперстной кишки без натяжения.
По предлагаемому способу на заднюю и переднюю полуокружность накладывают первый ряд швов - нижний край жома желудка с подслизистым слоем, сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки.
После этого участок из слизистого и подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки, перед погружением тонкими ножницами танталовый шов отсекают по нижнему краю, наложенному при мобилизации. Далее на заднюю и переднюю поверхности желудка проксимальнее от верхнего края кома на расстоянии 5 мм и двенадцатиперстной кишки дистальнее анастомоза на расстоянии 15 мм накладывают П-образные инвагинационные серозно-мышечные швы, при завязывании анастомоз и жом погружают в просвет двенадцатиперстной кишки. Рану передней брюшной стенки ушивают наглухо. Послеоперационный период протекал без осложнений. Швы сняты на 8-е сутки. Заживление послеоперационной раны первичным натяжением. В удовлетворительном состоянии больной выписан на 12-е сутки из клиники. При проведении контрольных амбулаторных осмотров в сроки до двух лет после операции жалоб не предъявляет, диету не соблюдает, трудоспособен. При обследовании фиброгастроскопии, рентгенологического контроля признаков рецидива, рефлюкс-гастрита, демпинг-синдрома не выявлено.
Пример №2
Больной К. 33 года поступил в хирургическое отделение госпитальной клиники СибГМУ с жалобами на жгучие боли в эпигастральной области, ночные боли, изжогу, тошноту, рвоту съеденной пищей. Язвенный анамнез в течение 5 лет.
При обследовании: Фиброгастродуоденоскопия - слизистая желудка в антральном отделе гиперемирована. В желудке немного желчи. Пилорус проходим. Луковица двенадцатиперстной кишки деформирована, на задней стенке имеется язва размером 0,8 см в диаметре с нечеткими краями, покрыта фибрином, глубокая. Луковица двенадцатиперстной кишки гиперемирована, отечна.
При рентгеноскопии желудка деформирован пилорический отдел, эвакуация замедлена, луковица двенадцатиперстной кишки деформирована. Имеется депо бария с инфильтрированным валом вокруг, язвенная ниша 0,8-0,6 см. Эвакуация в двенадцатиперстную кишку замедленная. Отчетливый бульбо-гастральный и дуоденогастральный рефлюкс.
Клинический диагноз: Язвенная болезнь луковицы двенадцатиперстной кишки, рецидивирующее течение. Деформация луковицы двенадцатиперстной кишки. Дуоденогастральный рефлюкс II степени. Бульбит.
Произведена операция - резекция 2/3 желудка с формированием инвагинационного арефлюксного гастродуоденоанастомоза. Выполнена верхнесрединная лапаротомия. Желудок мобилизирован по большой и малой кривизне. По большой кривизне стенки желудка накладывают первую держалку. Перпендикулярно от первой держалки на 3 см через обе стенки желудка накладывают вторую держалку. Третью держалку накладывают на 1 см ниже нисходящей ветви левой желудочной артерии. Со стороны малой кривизны на удаляемую часть желудка накладывают Г-образный зажим, скальпелем рассекают серозно-мышечную оболочку желудка до подслизистого слоя, ко второй держалке и от нее к первой держалке, оголяют подслизистую оболочку на ширину до 1 см. Со стороны малой кривизны слизистую оболочку прошивают аппаратом УО-60. Со стороны большой кривизны слизистую оболочку прошивают аппаратом УО-40. Аппаратом УО-60 прошивают слизистую оболочку навстречу танталовому шву, наложенному со стороны малой кривизны. Выполняют трубчатую резекцию 1/2 желудка. Со стороны малой кривизны культи желудка механические швы погружают узловыми серозно-мышечными швами. Культю желудка берут на держалки. На дистальном конце культи желудка отсепаровывают серозно-мышечную оболочку по всей окружности культи желудка шириной 15 мм, заворачивают кверху в виде манжеты и отдельными швами фиксируют к серозной оболочке желудка по всей окружности с умеренным натяжением. Формируют мышечный жом на дистальном конце культи желудка и участок слизистой и подслизистой оболочки длиной 20 мм. Культю желудка подтягивают к культе двенадцатиперстной кишки без натяжения.
По предлагаемому способу на заднюю и переднюю полуокружность накладывают первый ряд швов - нижний край жома желудка с подслизистым слоем, сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки. После этого участок из слизистого и подслизистого слоев культи желудка свободно погружают в просвет двенадцатиперстной кишки, перед погружением тонкими ножницами танталовый шов, наложенный при мобилизации, отсекают по нижнему краю. Далее на заднюю и переднюю поверхности желудка проксимальнее от верхнего края жома на расстоянии 5 мм и двенадцатиперстной кишки дистальнее анастомоза на расстоянии 15 мм накладывают П-образные инвагинационные серозно-мышечные швы, при завязывании погружают анастомоз и жом в просвет двенадцатиперстной кишки. Рану передней брюшной стенки ушивают наглухо. Послеоперационный период протекал без осложнений. Швы сняты на 9-е сутки. Заживление послеоперационной раны первичным натяжением. В удовлетворительном состоянии больной выписан на 14-е сутки из клиники. При проведении контрольных амбулаторных осмотров в сроки до трех лет после операции жалоб не предъявляет, трудоспособен. При обследовании фиброгастроскопии, рентгенологического контроля признаков рецидива, рефлюкс-гастрита, демпинг-синдрома не выявлено.
Пример №3
Больной И., 52 года поступил в хирургическое отделение госпитальной клиники СибГМУ с жалобами на приступообразные боли в эпигастральной области, изжогу, тошноту. Язвенный анамнез в течение 13 лет, адекватной противоязвенной терапии не получал, частые рецидивы заболевания.
При обследовании: Исследование желудочного сока, повышенная секреция желудка. Фиброгастроскопия - слизистая желудка во всех отделах гиперемирована, имеется множество эрозий. По передней поверхности в пилорическом отделе имеется язва размером 1,5 см в диаметре с нечеткими краями, глубокая, покрыта фибрином, слизистая оболочка вокруг язвы гиперемирована и отечная. Пилорус несколько деформирован. При рентгеноскопии желудка имеется депо бария до 1,0 см с инфильтрированным валом зокруг и глубокая язвенная ниша в виде кратера по малой кривизне. Эвакуация в двенадцатиперстную кишку замедленная.
Клинический диагноз: Язвенная болезнь желудка с локализацией язвы антральнаго отдела, часто рецидивирующее течение, осложненная компенсированным стенозом привратника. Эрозивный гастрит.
Произведена операция - резекция 1/2 желудка с формированием инвагинационного арефлюксного гастродуоденоанастомоза. Выполнена верхнесрединная лапаротомия. Желудок мобилизирован по большой и малой кривизне. По большой кривизне стенки желудка накладывают первую держалку. Перпендикулярно от первой держалки на 3 см через обе стенки желудка накладывают вторую держалку. Третью держалку накладывают на 1 см ниже нисходящей ветви левой желудочной артерии. Со стороны малой кривизны на удаляемую часть желудка накладывают Г-образный зажим, скальпелем рассекают серозно-мышечную оболочку желудка до подслизистого слоя, ко второй держалке и от нее к первой держалке, оголяют подслизистую оболочку на ширину до 1 см. Со стороны малой кривизны слизистую оболочку прошивают аппаратом УО-60. Со стороны большой кривизны слизистую оболочку прошивают аппаратом УО-40. Аппаратом УО-60 прошивают слизистую оболочку навстречу танталовому шву, наложенному со стороны малой кривизны. Выполняют трубчатую резекцию 1/2 желудка. Со стороны малой кривизны культи желудка механические швы погружают узловыми серозно-мышечными швами. Культю желудка берут на держалки. На дистальном конце культи желудка отсепаровывают серозно-мышечную оболочку по всей окружности культи желудка шириной 15 мм, заворачивают кверху в виде манжеты и отдельными швами фиксируют к серозной оболочке желудка по всей окружности с умеренным натяжением. Формируют мышечный жом на дистальном конце культи желудка и участке слизистой и подслизистой оболочки длиной 20 мм. Культя желудка подтянута к культе двенадцатиперстной кишки без натяжения.
По предлагаемому способу на заднюю и переднюю полуокружность накладывают первый ряд швов - нижний край жома желудка с подслизистым слоем, сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки. После этого участок из слизистого и подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки, перед погружением тонкими ножницами танталовый шов, наложенный при мобилизации, отсекают по нижнему краю. Далее на заднюю и переднюю поверхности желудка проксимальнее от верхнего края жома на расстоянии 5 мм и двенадцатиперстной кишки дистальнее анастомоза на расстоянии 15 мм накладывают П-образные инвагинационные серозно-мышечных швы, при завязывании погружают анастомоз и жом в просвет двенадцатиперстной кишки. Рану передней орюшной стенки ушивают наглухо. Больной выписан на 12-е сутки после операции. Послеоперационный период протекал без осложнений. Швы сняты на 8-е сутки. Заживление послеоперационной раны первичным натяжением. В удовлетворительном состоянии больной выписан из клиники. При проведении контрольных амбулаторных осмотров в сроки до двух лет после операции жалоб не предъявляет, диету не соблюдает, трудоспособен. При обследовании фиброгастроскопии, рентгенологического контроля признаков рецидива, рефлюкс-гастрита, демпинг-синдрома не выявлено.
Предложенный способ формирования гастродуоденоанастомоза применен в эксперименте на 8-ми беспородных собаках - при морфологическом исследовании мышечного жома и свисающего клапана показано наличие последовательных фаз развития раневого асептического воспаления и репаративной регенерации, свидетельствующих об отсутствии дистрофических и дегенеративных изменений, заживлении соустья по типу первичного натяжения без образования грубого рубца.
В клинических условиях способ применен на 3-х больных с язвенной болезнью желудка и луковицы двенадцатиперстной кишки. На основании результатов клинических наблюдений и обследования больных в сроки до трех лет после операции можно сделать вывод, что применение предлагаемого способа формирования инвагинационного арефлюксного гастродуоденоанастомоза после резекции желудка при хирургическом лечении язв желудка и луковицы двенадцатиперстной кишки надежно предотвращает постгастрорезекционные осложнения, а также несостоятельность анастомоза.
Литература
1. B.C.Маят. Резекция желудка и гастрэктомия. М., 1975.
2. Авторское свидетельство СССР N 942717, 1982.
3. Патент RU №2122834 от 1998.12.10. Жерлов Г.К.; Козлов С.В.; Баранов А.И. и соавт.
4. Г.К.Жерлов, А.И.Баранов, Н.В.Гибадулин "Пилорусмоделирующие и пилоруссохраняющие резекции желудка", в разделе "Дистальная резекция желудка с формированием искусственного жома и клапана". М., 2000, стр. 28-30 (прототип).
5. Жерлов Г.К., Дамбаев Г.Ц. Резекция желудка с искусственным жомом в области анастомоза в хирургии гастродуоденальных язв. Изд-во Томского университета, 1993.
Способ формирования инвагинационного арефлюксного гастродуоденоанастомоза, включающий трубчатую резекцию желудка, формирование мышечного жома в виде дупликатуры серозно-мышечного слоя шириной 14-15 мм на культе желудка, формирование гастродоуденоанастомоза, отличающийся тем, что после формирования мышечного жома нижний край жома с подслизистым слоем сшивают с серозно-мышечно-подслизистым слоем культи двенадцатиперстной кишки, сформированный участок слизисто-подслизистого слоя культи желудка свободно погружают в просвет двенадцатиперстной кишки в виде свисающего клапана, а между стенкой двенадцатиперстной кишки на расстоянии 15 мм дистальнее анастомоза и стенкой желудка на расстоянии 5 мм проксимальнее верхнего края жома накладывают по задней и передней стенкам желудка и двенадцатиперстной кишки П-образные инвагинирующие серозно-мышечные швы, завязывают узлы и инвагинируют анастомоз и жом в просвет двенадцатиперстной кишки.