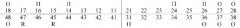Способ оперативного лечения разлитых флегмон поднижнечелюстного и крыловидно-нижнечелюстного пространств
Иллюстрации
Показать всеИзобретение относится к челюстно-лицевой хирургии и может быть применимо для оперативного лечения разлитых флегмон поднижнечелюстного и крыловидно-нижнечелюстного пространств. Проводят разрезы кожи: один - в поднижнечелюстной области параллельно краю нижней челюсти, второй - в зачелюстной области между передним краем кивательной мышцы и задним краем ветви нижней челюсти кпереди до задней границы поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 1,5-2,0 см. Отсекают задненижний отдел околоушной слюнной железы вместе с капсулой от переднего края кивательной мышцы и от поднижнечелюстной слюнной железы. Смещают задненижний отдел околоушной слюнной железы кверху и кпереди. Обнажают задний край ветви нижней челюсти. Рассекают по заднему внутреннему краю ветви нижней челюсти на длину 10-15 мм сухожилия медиальной крыловидной мышцы. Смещают медиальную крыловидную мышцу кнутри. Расслаивают клетчаточное пространство между внутренней поверхностью ветви нижней челюсти и наружной поверхностью медиальной крыловидной мышцы. Проводят хирургический зажим между наружной поверхностью медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти в рану в поднижнечелюстной области. Соединяют разрезы между собой. Проводят антисептическую обработку и установку перфорированной резиновой трубки. Способ позволяет улучшить качество дренирования, уменьшить риск повреждения краевой ветви лицевого нерва. 5 ил., 1 табл.
Реферат
Изобретение относится к медицине, а именно к хирургической стоматологии и челюстно-лицевой хирургии, и может быть использовано при оперативном лечении разлитых флегмон поднижнечелюстного и крыловидно-нижнечелюстного пространств.
Существуют способы оперативного лечения, при которых в одном случае под общим обезболиванием проводят разрез, огибающий угол нижней челюсти, переходящий на поднижнечелюстную область, послойно рассекают ткани (кожу, подкожно-жировую клетчатку, платизму, собственную фасцию шеи), расслаивая ткани, проходят в поднижнечелюстное пространство, затем доходят до угла нижней челюсти, отсекают по нижнему краю угла нижней челюсти сухожилие медиальной крыловидной мышцы, с последующей ревизией и дренированием крыловидно-нижнечелюстного и поднижнечелюстного пространств. В другом случае разрез проводят в поднижнечелюстной области параллельно краю нижней челюсти, отступая от угла нижней челюсти 1,5-2,0 см, послойно рассекают кожу, подкожно-жировую клетчатку, платизму, собственную фасцию шеи, расслаивая ткани, проходят в поднижнечелюстное пространство, затем из поднижнечелюстного пространства, расслаивая клетчатку между внутренней поверхностью ветви нижней челюсти и наружной поверхностью медиальной крыловидной мышцы, проходят в крыловидно-нижнечелюстное пространство, с последующей ревизией и дренированием крыловидно-нижнечелюстного и поднижнечелюстного пространств [1].
Недостатками известных способов в первом случае являются травматичность операции и возможность повреждения краевой ветви лицевого нерва в переднем отделе раны, где она проходит в поднижнечелюстную область. Также в результате отсечения сухожилия медиальной крыловидной мышцы существует высокая вероятность развития длительной послеоперационной контрактуры нижней челюсти. Во втором случае при данном способе оперативного лечения невозможно провести полноценную ревизию крыловидно-нижнечелюстного пространства, что приводит к задержке гнойного экссудата в тканях, а следовательно, к возможности его дальнейшего распространения в клетчаточные пространства дна полости рта и шеи.
Задача предлагаемого способа: обеспечить качественное дренирование поднижнечелюстного и крыловидно-нижнечелюстного пространств, снизить риск повреждения краевой ветви лицевого нерва, не допустить развития послеоперационной контрактуры нижней челюсти, а также дальнейшего распространения гнойного экссудата в клетчаточные пространства дна полости рта и шеи.
Поставленную задачу решают за счет того, что проводят разрезы кожи: один - в поднижнечелюстной области параллельно краю нижней челюсти, отступая от угла нижней челюсти 1,5-2,0 см, второй - в зачелюстной области между передним краем кивательной мышцы и задним краем ветви нижней челюсти кпереди до задней границы поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 1,5-2,0 см, послойно рассекают ткани, зажимом проходят в поднижнечелюстное пространство, отсекают задненижний отдел околоушной слюнной железы вместе с капсулой от переднего края кивательной мышцы и от поднижнечелюстной слюнной железы, смещают задненижний отдел околоушной слюнной железы кверху и кпереди, обнажают задний край ветви нижней челюсти, рассекают по заднему внутреннему краю ветви нижней челюсти на длину 10-15 мм сухожилия медиальной крыловидной мышцы, смещают медиальную крыловидную мышцу кнутри, расслаивают клетчаточное пространство между внутренней поверхностью ветви нижней челюсти и наружной поверхностью медиальной крыловидной мышцы, проводят ревизию крыловидно-нижнечелюстного и поднижнечелюстного пространств, эвакуацию гнойного отделяемого, после чего проводят хирургический зажим между наружной поверхностью медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти в рану в поднижнечелюстной области, соединяют разрезы между собой, проводят антисептическую обработку и установку перфорированной резиновой трубки для проточного дренирования поднижнечелюстного и крыловидно-нижнечелюстного пространств, которые также дополнительно дренируют перчаточными дренажами, накладывают повязки с левомеколем.
Способ осуществляют следующим образом.
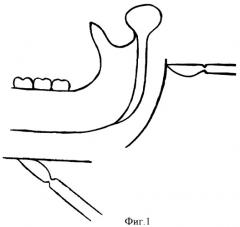
Под интубационным наркозом, после двукратной обработки операционного поля проводят разрезы кожи: один - в поднижнечелюстной области параллельно краю нижней челюсти, отступая от угла нижней челюсти 1,5-2,0 см, длиной до 4 см, второй - в зачелюстной области между передним краем кивательной мышцы и задним краем ветви нижней челюсти кпереди до задней границы поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 1,5-2,0 см, при этом краевая ветвь лицевого нерва проходит над жевательной мышцей выше на 1,0-1,5 см от нижней точки угла нижней челюсти наклонно вниз в поднижнечелюстную область, то есть вне операционной раны, что предотвращает ее повреждение (фиг.1). В ране в поднижнечелюстной области рассекают подкожно-жировую клетчатку, платизму, поверхностный листок собственной фасции шеи, проникают с помощью хирургического зажима между поднижнечелюстной слюнной железой и нижним краем тела нижней челюсти к центру инфекционно-воспалительного очага в поднижнечелюстном пространстве, проводят его ревизию, опорожняя гнойное содержимое (фиг.2).
В ране в зачелюстной области рассекают подкожно-жировую клетчатку, подкожную мышцу. Затем рассекают собственную фасцию шеи в верхнем отделе раны по переднему краю кивательной мыщцы, а внизу раны - между нижним полюсом околоушной железы и поднижнечелюстной слюнной железой, при этом полностью сохраняют прикрепление капсулы поднижнечелюстной слюнной железы к нижнему краю нижней челюсти. Задненижний отдел околоушной слюнной железы вместе с капсулой отсекают от переднего края кивательной мышцы и от поднижнечелюстной слюнной железы. Околоушную слюнную железу приподнимают крючком кверху и кпереди, обнажают задний край ветви нижней челюсти. Рассекают по заднему внутреннему краю ветви нижней челюсти на длину 10-15 мм сухожилие медиальной крыловидной мышцы у крыловидной бугристости нижней челюсти (фиг.3), смещают медиальную крыловидную мышцу кнутри, расслаивая клетчаточное пространство между внутренней поверхностью ветви нижней челюсти и наружной поверхностью медиальной крыловидной мышцы, сохраняя прикрепление большей части медиальной крыловидной мышцы к нижней челюсти. Проводят ревизию и эвакуацию гнойного отделяемого из крыловидно-нижнечелюстного пространства (фиг.4). Проводят хирургический зажим между наружной поверхностью медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти в рану в поднижнечелюстной области, тупым путем соединяют разрезы между собой, с последующей антисептической обработкой и установкой перфорированной резиновой трубки для проточного дренирования поднижнечелюстного и крыловидно-нижнечелюстного пространств (фиг.5), которые также дополнительно дренируют перчаточными дренажами, накладывают повязки с левомеколем.
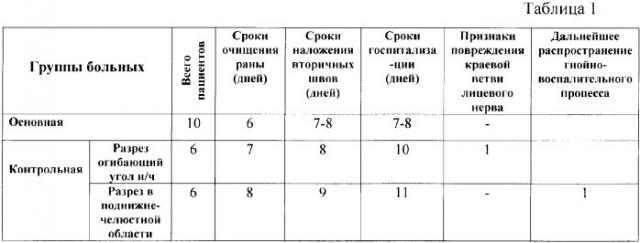
Результаты лечения предлагаемым способом 10 пациентов с диагнозом «разлитая флегмона поднижнечелюстного, крыловидно-нижнечелюстного пространств» показали, что в послеоперационном периоде у всех больных отсутствовали признаки повреждения краевой ветви лицевого нерва, отмечался хороший отток гнойного экссудата в повязку, быстрое очищение ран и уменьшение воспалительного инфильтрата. В результате чего дренирование ран прекращали через 5-6 дней после оперативного лечения, а вторичные швы при необходимости накладывали в среднем на 6-7 сутки после вскрытия флегмоны. Для профилактики задержки сукровичного экссудата и повторного нагноения раны на сутки между швами оставляли тонкий перчаточный дренаж. Благодаря сохранению прикрепления большей части медиальной крыловидной мышцы к нижней челюсти происходило более быстрое восстановление функции жевания и отсутствие контрактуры нижней челюсти у данных пациентов.
У всех больных были получены положительные результаты лечения, а сроки госпитализации составили в основном от 7-8 дней (табл.1). В дальнейшем пациенты были выписаны на амбулаторное долечивание у стоматолога-хирурга по месту жительства.
У 12 пациентов контрольной группы с флегмонами поднижнечелюстного, крыловидно-нижнечелюстного пространств оперативное лечение проводили по общепринятым методикам [1].
В послеоперационном периоде у данной группы больных отмечался более выраженный послеоперационный отек мягких тканей, раны очищались медленнее, дренирование продолжали 7-8 дней, а вторичные швы накладывали через 8-9 дней после вскрытия флегмоны. Кроме того, у всех больных контрольной группы в послеоперационном периоде отмечалось стойкое и длительное ограничение открывания рта и нарушение функции жевания и пережевывания пищи, которое не устранялось даже интенсивной механотерапией. У одного пациента контрольной группы имелись признаки повреждения краевой ветви лицевого нерва, что потребовало дополнительного лечения у невропатолога. У одного пациента контрольной группы произошло дальнейшее распространение гнойного процесса в клетчаточные пространства дна полости рта, что также потребовало повторного экстренного оперативного вмешательства. Сроки госпитализации пациентов контрольной группы составляли 10-11 дней (табл.1).
Клинический пример 1. Пациент Р., 32 лет, № истории: 30145, был доставлен бригадой скорой помощи в отделение челюстно-лицевой хирургии Городской клинической больницы №6 20 ноября 2007 года. Больной предъявлял жалобы на болезненный отек мягких тканей лица справа, самопроизвольные боли в области нижней челюсти справа, сильные боли при глотании, высокую температуру тела, ограниченное открывание рта, слабость, недомогание, потливость, невозможность приема и пережевывания пищи.
Из анамнеза установлено, что у больного 16.11.2007 г. после переохлаждения заболел разрушенный 47 зуб, который раньше не лечил, и зуб медленно разрушался. Вечером 17.11. 2007 г. появился отек в области нижней челюсти справа и боли при глотании. К врачу не обращался, лечился самостоятельно, принимал обезболивающие препараты и делал согревающие компрессы. Утром 20.11.2007 г. отек резко увеличился, появились вышеперечисленные жалобы. Вечером 20.11.2007 г. больной обратился в скорую помощь, после чего был доставлен в ГКБ №6.
При внешнем осмотре больного определялось нарушение конфигурации лица за счет резко болезненного при пальпации разлитого отека и инфильтрата мягких тканей в правой поднижнечелюстной области. Кожа в этой области напряжена, гиперемирована, в складку не собиралась. Рот открывался ограниченно до 1,5 см. В полости рта определялся отек и гиперемия правой крыловидной складки. Коронка 47 зуба разрушена на 2/3, перкусия его безболезненна. На рентгенографии нижней челюсти справа определялась деструкция костной ткани в проекции верхушек корней 47 зуба.
Зубная формула:
где О - отсутствует зуб, П - пломба, R - корень.
Больному был поставлен диагноз: «одонтогенная флегмона правого поднижнечелюстного, крыловидно-нижнечелюстного пространств». Оперативное лечение данного больного осуществляли предлагаемым способом: под интубационным наркозом, после двукратной обработки операционного поля провели разрезы кожи: один - в правой поднижнечелюстной области параллельно краю нижней челюсти, отступая от угла нижней челюсти справа на 1,5-2,0 см, длиной 4,5 см, второй - в правой зачелюстной области между передним краем правой кивательной мышцы и задним краем ветви нижней челюсти справа кпереди до задней границы правой поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 2,0 см. В ране в правой поднижнечелюстной области рассекли подкожно-жировую клетчатку, платизму, повехностный листок собственной фасции шеи, проникли с помощью хирургического зажима между правой поднижнечелюстной слюнной железой и нижним краем тела нижней челюсти справа к центру инфекционно-воспалительного очага в правом поднижнечелюстном пространстве, провели его ревизию, опорожнили гнойное содержимое.
В ране в правой зачелюстной области рассекли подкожно-жировую клетчатку, подкожную мышцу. Затем рассекли собственную фасцию шеи в верхнем отделе раны по переднему краю правой кивательной мышцы, а внизу раны - между нижним полюсом правой околоушной слюнной железы и правой поднижнечелюстной слюнной железой, при этом полностью сохранили прикрепление капсулы правой поднижнечелюстной слюнной железы к нижнему краю нижней челюсти справа. Задненижний отдел правой околоушной слюнной железы вместе с капсулой отсекли от переднего края правой кивательной мышцы и от правой поднижнечелюстной слюнной железы. Правую околоушную слюнную железу приподняли крючком кверху и кпереди, обнажили задний край ветви нижней челюсти справа. Рассекли по заднему внутреннему краю ветви нижней челюсти справа на длину 15 мм сухожилие правой медиальной крыловидной мышцы у крыловидной бугристости нижней челюсти справа, сместили правую медиальную крыловидную мышцу кнутри, расслоили клетчаточное пространство между внутренней поверхностью ветви нижней челюсти справа и наружной поверхностью правой медиальной крыловидной мышцы, сохраняя прикрепление большей части правой медиальной крыловидной мышцы к нижней челюсти справа. Провели ревизию и эвакуацию гнойного отделяемого из правого крыловидно-нижнечелюстного пространства. Провели хирургический зажим между наружной поверхностью правой медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти справа в рану в правой поднижнечелюстной области, тупым путем соединили разрезы между собой, с последующей антисептической обработкой и установкой перфорированной резиновой трубки для проточного дренирования поднижнечелюстного и крыловидно-нижнечелюстного пространств, которые также дополнительно задренировали перчаточными дренажами, наложили повязки с левомеколем. Гной из раны отправили на бактериологическое исследование. Провели удаление 47 зуба.
Сразу после операции больной был переведен в отделение челюстно-лицевой хирургии.
В послеоперационном периоде у больного отсутствовали признаки повреждения краевой ветви лицевого нерва. Местно отмечался хороший отток гнойного экссудата из раны в повязку, что способствовало ее быстрому очищению. Имелось ограниченное открывание рта до 1,0 см, но после проведения механотерапии рот открывался на 3,0 см, функция жевания восстанавливалась. Благодаря хорошему оттоку дренирование раны прекратили через 6 дней, а вторичные швы наложили на 8 день после вскрытия флегмоны. Между швами на сутки оставили тонкий перчаточный дренаж, наложили полуспиртовую повязку. Сроки госпитализации составили 9 дней. В дальнейшем больной был выписан на амбулаторное долечивание у стоматолога-хирурга по месту жительства, рекомендовано дальше продолжать механотерапию.
Контрольный осмотр больного через 8 дней после выписки из стационара показал, что особых жалоб пациент не предъявляет. При внешнем осмотре отека и инфильтрата мягких тканей правой поднижнечелюстной области нет. Рот открывает хорошо, нарушения функции жевания и пережевывания пищи нет. Местно: рана зажила первичным натяжением, больному сняты операционные швы, рекомендовано - приступил к труду.
Клинический пример 2. Пациент Б., 48 лет, № истории: 30958, самостоятельно обратился с направлением из поликлиники в отделение челюстно-лицевой хирургии Городской клинической больницы №6 19 декабря 2007 года. Больной предъявлял жалобы на болезненный отек мягких тканей лица слева, самопроизвольные боли, ограниченное открывание рта, боли при глотании, невозможность приема пищи, высокую температуру тела, слабость, недомогание, потливость.
Из анамнеза установлено, что у больного 15.12.2007 г. после переохлаждения заболел разрушенный 36 зуб, который раньше неоднократно лечил. 16.12.2007 г. обратился в стоматологическую поликлинику по месту жительства, где произведено удаление 36 зуба, произведена периостотомия, назначена антибактериальная терапия, полоскания в полости рта растворами антисептиков. Вечером после проведенного лечения появился незначительный отек в области нижней челюсти слева, боли при глотании, ограниченное открывание рта. 17.12.2007 г. повторно обратился в поликлинику, где рану промыли, поставили дренаж. 18.12.2007 г. отек в области лица резко увеличился, появилась высокая температура тела, сильные боли при глотании. Утром 19.12.2007 г. отек еще больше увеличился, появились вышеперечисленные жалобы, больной повторно обратился в стоматологическую поликлинику по месту жительства, откуда направлен для лечения в стационар.
При внешнем осмотре определялось нарушение конфигурации лица за счет резко болезненного при пальпации разлитого отека и инфильтрата мягких тканей в левой поднижнечелюстной области, кожа в этой области напряжена, гиперемирована, в складку не собирается. Рот открывался ограниченно до 1,5 см. В полости рта лунка удаленного 36 зуба под сгустком. Отмечается отек и гиперемия левой крыловидной складки. По переходной складке нижней челюсти слева в проекции лунки удаленного 36 зуба имеется рана длиной до 1,0 см, в ране дренаж, из раны скудное отделяемое. На контрольной рентгенографии 36 зуб удален полностью.
Зубная формула:
где О - отсутствует зуб, П - пломба, R - корень.
Больному был поставлен диагноз: «одонтогенная флегмона левого поднижнечелюстного, крыловидно-нижнечелюстного пространств». Оперативное лечение данного больного осуществляли предлагаемым способом: под интубационным наркозом, после двукратной обработки операционного поля провели разрезы кожи: один - в левой поднижнечелюстной области параллельно краю нижней челюсти, отступая от угла нижней челюсти слева на 1,5-2,0 см, длиной 4,5 см, второй - в левой зачелюстной области между передним краем левой кивательной мышцы и задним краем ветви нижней челюсти слева кпереди до задней границы левой поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 2,0 см. В ране в левой поднижнечелюстной области рассекли подкожно-жировую клетчатку, платизму, повехностный листок собственной фасции шеи, проникли с помощью хирургического зажима между левой поднижнечелюстной слюнной железой и нижним краем тела нижней челюсти слева к центру инфекционно-воспалительного очага в левом поднижнечелюстном пространстве, провели его ревизию, опорожнили гнойное содержимое.
В ране в левой зачелюстной области рассекли подкожно-жировую клетчатку, подкожную мышцу. Затем рассекли собственную фасцию шеи в верхнем отделе раны по переднему краю левой кивательной мышцы, а внизу раны - между нижним полюсом левой околоушной слюнной железы и левой поднижнечелюстной слюнной железой. Задненижний отдел левой околоушной слюнной железы вместе с капсулой отсекли от переднего края левой кивательной мышцы и от левой поднижнечелюстной слюнной железы. Левую околоушную слюнную железу приподняли крючком кверху и кпереди, обнажили задний край ветви нижней челюсти слева. Рассекли по заднему внутреннему краю ветви нижней челюсти слева на длину 10 мм сухожилие левой медиальной крыловидной мышцы у крыловидной бугристости нижней челюсти слева, сместили левую медиальную крыловидную мышцу кнутри, расслоили клетчаточное пространство между внутренней поверхностью ветви нижней челюсти слева и наружной поверхностью левой медиальной крыловидной мышцы, сохраняя прикрепление большей части левой медиальной крыловидной мышцы к нижней челюсти слева. Провели ревизию и эвакуацию гнойного отделяемого из левого крыловидно-нижнечелюстного пространства. Провели хирургический зажим между наружной поверхностью левой медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти слева в рану в левой поднижнечелюстной области, тупым путем соединили разрезы между собой, с последующей антисептической обработкой и установкой перфорированной резиновой трубки для проточного дренирования поднижнечелюстного и крыловидно-нижнечелюстного пространств, которые также дополнительно задренировали перчаточными дренажами, наложили повязки с левомеколем. Гной из раны отправили на бактериологическое исследование. Сразу после операции больной был переведен в отделение челюстно-лицевой хирургии.
В послеоперационном периоде у больного отсутствовали признаки повреждения краевой ветви лицевого нерва. Местно отмечался хороший отток гнойного экссудата в повязки и быстрое очищение ран. Болевые ощущения у пациента при необходимости купировались назначением обезболивающих препаратов. В первые четыре дня после оперативного лечения отмечалось ограниченное открывание рта до 1,0 см, но после трехдневного проведения механотерапии рот открывался на 3,5 см, функция жевания восстанавливалась. Благодаря хорошему оттоку дренирование ран прекратили через 6 дней, а вторичные швы наложили через 7 дней после вскрытия абсцесса. Между швами на сутки оставили тонкий перчаточный дренаж, наложили полуспиртовую повязку. Сроки госпитализации составили 8 дней. В дальнейшем больной был выписан на амбулаторное долечивание у стоматолога-хирурга по месту жительства, рекомендовано дальше продолжать механотерапию.
Контрольный осмотр больного через 10 дней после выписки из стационара показал, что особых жалоб пациент не предъявляет. При внешнем осмотре отека и инфильтрата мягких тканей левой поднижнечелюстной области нет. Рот открывает на 4,5 см, нарушения функции жевания и пережевывания пищи нет. Местно: рана зажила первичным натяжением, операционные швы сняты в поликлинике. Больной приступил к труду.
Достоинства предлагаемого способа заключаются в исключении возможности повреждения краевой ветви лицевого нерва, в хорошем оттоке гнойного экссудата из поднижнечелюстного и крыловидно-нижнечелюстного пространств, при этом снижается риск дальнейшего распространения гнойно-инфекционного процесса в клетчаточные пространства дна полости рта и шеи. Благодаря сохранению прикрепления большей части медиальной крыловидной мышцы к нижней челюсти отмечается более быстрое восстановление функции жевания у пациентов и отсутствие контрактуры нижней челюсти, что позволяет проводить полную реабилитацию пациентов в более ранние сроки.
Литература
1. Робустова Т.Г. «Хирургическая стоматология», М., 2003. - 504 с.
Способ оперативного лечения разлитых флегмон поднижнечелюстного и крыловидно-нижнечелюстного пространств, заключающийся в том, что проводят разрезы кожи: один - в поднижнечелюстной области параллельно краю нижней челюсти, отступая от угла нижней челюсти 1,5-2,0 см, второй - в зачелюстной области между передним краем кивательной мышцы и задним краем ветви нижней челюсти кпереди до задней границы поднижнечелюстной слюнной железы, отступая от условной точки угла нижней челюсти по верхней шейной складке кверху на 3,0 см и книзу на 1,5-2,0 см, послойно рассекают ткани, зажимом проходят в поднижнечелюстное пространство, отсекают задненижний отдел околоушной слюнной железы вместе с капсулой от переднего края кивательной мышцы и от поднижнечелюстной слюнной железы, смещают задненижний отдел околоушной слюнной железы кверху и кпереди, обнажают задний край ветви нижней челюсти, рассекают по заднему внутреннему краю ветви нижней челюсти на длину 10-15 мм сухожилия медиальной крыловидной мышцы, смещают медиальную крыловидную мышцу кнутри, расслаивают клетчаточное пространство между внутренней поверхностью ветви нижней челюсти и наружной поверхностью медиальной крыловидной мышцы, проводят ревизию крыловидно-нижнечелюстного и поднижнечелюстного пространств, эвакуацию гнойного отделяемого, после чего проводят хирургический зажим между наружной поверхностью медиальной крыловидной мышцы и внутренней поверхностью ветви нижней челюсти в рану в поднижнечелюстной области, соединяют разрезы между собой, проводят антисептическую обработку и установку перфорированной резиновой трубки для проточного дренирования поднижнечелюстного и крыловидно-нижнечелюстного пространств, которые также дополнительно дренируют перчаточными дренажами, накладывают повязки с левомеколем.