Способ пластики сложных дефектов плеча после огнестрельных ранений с обширным разрушением плечевой кости и мягких тканей
Иллюстрации
Показать всеИзобретение относится к травматологии и ортопедии и может быть применимо для пластики дефектов плеча с обширным разрушением плечевой кости и мягких тканей. Производят линейный разрез по наружной поверхности голени. Производят две остеотомии малоберцовой кости, получая костный фрагмент. Производят разрез в подмышечной области по переднему краю широчайшей мышцы спины. Отслаивают широчайшую мышцу спины от ее ложа. Расслаивают широчайшую мышцу спины по ходу мышечных волокон. Погружают в образованную полость полученный костный фрагмент малоберцовой кости и фиксируют его одним или двумя швами. Производят через 4-7 недель пересадку в дефект плеча кожно-мышечно-костного лоскута на сосудистой ножке, включающего часть широчайшей мышцы спины с вросшим в нее костным фрагментом малоберцовой кости. Способ позволяет уменьшить риск переломов трансплантата, улучшить функциональные результаты, сократить срок лечения. 2 з.п.ф-лы, 9 ил.
Реферат
Изобретение относится к медицине, а именно к травматологии и ортопедии.
Известны способы костной пластики при диафизарных дефектах плечевой кости некровоснабжаемыми трансплантатами: части ребер, диафиза малоберцовой кости, метафизов лучевой и большеберцовой костей, подвздошной кости и др. (в качестве одного из примеров можно привести патент RU 2233638, опубликованный 10.08.2004). Общим недостатком всех этих способов является недостаточный объем костно-пластического материала, его чувствительность к инфекции, медленное вживление трансплантата в воспринимающее ложе из-за весьма ограниченного участия его клеток в восстановительных процессах. Лечение длительное в связи с тем, что органотипическое восстановление кости (полная перестройка трансплантата в соответствии с механическими условиями) происходит лишь через 2-2,5 года, а сроки иммобилизации составляют 8-12 месяцев, что, помимо неудобств для пациента, приводит к формированию тяжелых суставных контрактур, лечение которых само по себе является сложной проблемой. Частота несращения аутотрансплантатов с воспринимающим ложем остается высокой (до 30% и более). Значительное снижение механической прочности некровоснабжаемых трансплантатов проявляется их частыми патологическими переломами (до 58% и более после пересадки длинных трансплантатов).
Известны способы пластики дефектов плечевой кости по Илизарову, включающие различные варианты остеотомий с последующим дозированным перемещением выделенного фрагмента с формированием костного регенерата (например, см. БАШИРОВ Р.С. Руководство по чрескостному компрессионно-дистракционному остеосинтезу. Томск, 2002, с.193-199).
Недостатками способов замещения дефектов плечевой кости с помощью компрессионно-дистракционного остеосинтеза являются нарушения функции мышц и сухожилий при длительной фиксации спицами, большое количество входных ворот для возможного проникновения инфекции, снижение качества жизни пациента и психологические трудности при проведении восстановительного этапа лечения по причине громоздкости применяемого аппарата внешней фиксации.
Общим недостатком указанных методов является то, что с их помощью невозможно заместить обширный кожно-мышечный дефект.
В качестве наиболее близкого аналога можно предложить способ реконструкции сложных посттравматических дефектов плеча, включающий иссечение рубцовых тканей, высвобождение фрагментов плечевой кости, перемещение в дефект кости аутотрансплантата, содержащего латеральный край лопатки и комплекс тканей на основе широчайшей мышцы спины, наложение анастомоза между плечевой и грудоспинной артериями (Патент RU 2266069, опубликованный 20.12.2005).
Однако фрагмент кости, представляющий собой латеральный край лопатки, недостаточно прочен и не пригоден для замещения обширных костных дефектов. При применении такого костного трансплантата существует риск его повреждения, перелома. Сроки приживления аутотрансплантата из латерального края лопатки могут быть относительно длительными. При применении способа - ближайшего аналога остаются довольно значительные ограничения функции конечности.
Задачей нашего изобретения является обеспечение возможности замещения обширных дефектов плечевой кости, устранение риска переломов, повреждений установленного в дефект трансплантата, стремление к максимально полному восстановлению функции конечности, сокращению сроков лечения и реабилитации, уменьшению травматичности для донорской зоны при взятии аутотрансплантата.
Мы предлагаем для пластики дефектов плеча с обширным разрушением плечевой кости и мягких тканей проводить лечение в два этапа.
Согласно нашему методу на первом этапе производят линейный разрез по наружной поверхности голени, производят две остеотомии малоберцовой кости, получая костный фрагмент, производят разрез в подмышечной области по переднему краю широчайшей мышцы спины, отслаивают широчайшую мышцу спины от ее ложа, расслаивают широчайшую мышцу спины по ходу мышечных волокон, в образованную таким образом полость погружают полученный костный фрагмент малоберцовой кости, фиксируют костный фрагмент одним или двумя швами. На втором этапе, через 4-7 недель, берут кожно-мышечно-костный лоскут на сосудистой ножке из торакодорзальной артерии и вены, включающий часть широчайшей мышцы спины с вросшим в нее костным фрагментом малоберцовой кости, производят пересадку этого лоскута в дефект плеча, накладывают анастомоз между артерией и веной сосудистой ножки лоскута и ветвями плечевой артерии и вены соответственно.
Приводим более подробное описание нашего способа пластики дефектов плеча с обширным разрушением плечевой кости и мягких тканей.
Оперативное лечение заключается в двух этапах: на первом выполняют некросеквестрэктомию в реципиентной зоне, для удаления нежизнеспособных тканей в ране и купирования воспаления, а также выполняют префабрикацию (предварительную подготовку) мышечного трансплантата путем пересадки в его толщу свободного неваскуляризированного малоберцового костного трансплантата для его постепенной реваскуляризации в благоприятных условиях асептической раны. На втором этапе в подготовленную рану на плече пересаживают единым блоком костно-мышечный трансплантат на питающих сосудах с уже васкуляризированным фрагментом кости для замещения обширного огнестрельного костно-мышечного дефекта плеча.
На первом этапе под эндотрахеальным наркозом под жгутом выполняют иссечение рубцов, некротизировавшихся мягких тканей и костных отломков, выполняют экономную краевую резекцию отломков плечевой кости. Образовавшийся дефект мягких тканей размером 20 на 16 см и костную полость 17 на 3 на 2 см осушают, выполняют гемостаз, края кости освежают до кровяной «росы», промывают и тампонируют салфетками с антисептиком.
Из линейного доступа по наружной поверхности голени в проекции малоберцовой кости, которую мобилизуют, долотом берут необходимого размера костный трансплантат, который посыпают сухим антибиотиком. Рану на голени дренируют и ушивают.
Из дополнительного разреза длиной 15 см в подмышечной области в проекции по переднего края широчайшей мышцы отслаивают последнюю от ее ложа, образуя полость размерами 15×6×5 см, перимизий широчайшей мышцы по ходу мышечных волокон расслаивают на протяжении 15 см и в эту полость погружают костный фрагмент малоберцовой кости, фиксируя его одним или двумя швами. Рану промывают, дренируют и ушивают.
В дальнейшем проводят антибактериальную и инфузионно-трансфузионную терапию, местное лечение ран, дренажи удаляют на 2-3 сутки после операции, рану на плече ведут открытым путем с применением водорастворимых мазей, ультразвуковой кавитацией раны с антибиотиками, применяют ГБО-терапию. После заживления ран на голени и подмышечной области, стабилизации общего состояния и показателей гомеостаза, полного очищения раны на плече не ранее 4 недель после первой операции (срок, необходимый для васкуляризации заготовленного трансплантата) приступают ко второму этапу пластического замещения дефекта тканей плеча.
Начинают второй этап с тщательного туалета раны на плече, удаления патологических (избыточных) грануляций, многократного промывания раневой полости антисептиками со сменой инструментария и перчаток; линейным доступом в проекции плечевого сосудистого пучка выделяют ветви плечевой артерии и берут их на держалки, раны временно тампонируют салфетками с антисептиком.
В подмышечной области фигурным разрезом рассекают мягкие ткани, выделяют подлопаточную артерию и ее ветви. Выполняют мобилизацию торакодорсальной артерии до места ее впадения в широчайшую мышцу, в которой прощупывают заготовленный фрагмент малоберцовой кости. После чего, сохраняя сосудистое снабжение данного участка мышцы, формируют торакодорсальный кожно-мышечный лоскут, в который предварительно был внедрен костный фрагмент, за счет чего появилась возможность сформировать кожно-мышечно-костный лоскут на питающих сосудах, по размерам соответствующий дефекту мягких тканей и кости плеча. Торакодорзальная артерия перевязывается у ее устья, сформированный сложный трансплантат полностью мобилизуют. Гемостаз в ране. Дренирование раны по Редону. Лоскут отсечен, культя торакодорсальной артерии прошита и перевязана. Послойное ушивание раны.
Лоскут перенесен в дефект плеча, костный фрагмент помещен в костную полость и плотно внедрен в плечевую кость, мягкотканный лоскут фиксирован наводящими швами к краям дефекта плеча. Далее выполняется микрососудистый анастомоз артерии и вены трансплантата по типу конец в конец с ветвями плечевой артерии и вены. Восстановлен кровоток в лоскуте, анастомозы герметичны и проходимы. Широчайшая мышца порозовела и потеплела. Гемостаз в ране. Дренирование раны по Редону. Рана ушита наглухо. Асептические повязки.
В течение 2-3 недель после операции проводят интенсивную терапию и местное лечение ран, дренажи удаляют на 2-3 сутки. Швы снимают через 3 недели после заживления ран. Консолидацию плечевой кости контролируют рентгенологически раз в месяц, после сращения плечевой кости аппарат или другую внешнюю иммобилизацию снимают, назначают реабилитационное лечение в течение 3-4 недель и выписывают больного.
Примеры подтверждают реализацию заявленного способа хирургической коррекции обширных огнестрельных дефектов мягких тканей и плечевой кости префабрицированным трансплантатом.
Клинический пример, иллюстрирующий пересадку малоберцового трансплантата и транспозицию широчайшей мышцы спины в позицию двуглавой мышцы плеча.
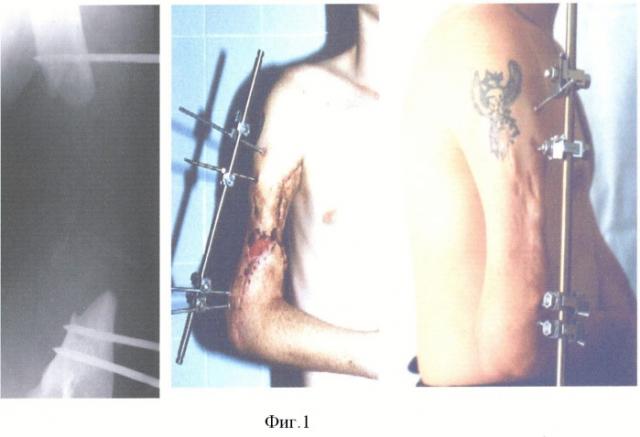
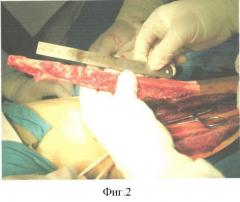
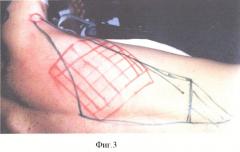
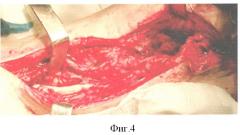
Пациент Д. получил огнестрельное осколочное сквозное ранение правого плеча, огнестрельный многооскольчатый перелом плечевой кости в средней трети с обширным размозжением мышц плеча. ПХО и фиксация стержневым аппаратом по месту жительства, при поступлении в 32 ЦВМКГ обширный (17 см) дефект плечевой кости в средней трети, раны зажили (Фиг.1). Первым этапом выполнен забор неваскуляризированного малоберцового трансплантата (Фиг.2). Далее в проекции по переднему краю широчайшей мышцы спины (Фиг.3) из дополнительного разреза длиной 15 см в подмышечной области отслоили широчайшую мышцу от ее ложа, образовалась полость размерами 15×6×5 см, перимизий широчайшей мышцы по ходу мышечных волокон вскрыт на протяжении 15 см и в эту полость погружен костный фрагмент малоберцовой кости, фиксированный двумя швами (Фиг.4). Через 4 недели после заживления ран на голени и в подмышечной впадине, стабилизации общего состояния и показателей гомеостаза выполнена несвободная васкуляризированная аутопластика дефекта плечевой кости, мягких тканей и двуглавой мышцы плеча предварительно заготовленным (префабрицированным) торакодорсальным кожно-мышечным трансплантатом (Фиг.5, 6, 7). Рана зажила, проведен курс восстановительного лечения, сгибание предплечья восстановлено (Фиг.8). Осложнений со стороны донорского места не отмечено (Фиг.9).
Таким образом, заявляемый способ позволяет осуществлять хирургическую коррекцию обширных огнестрельных дефектов мягких тканей и плечевой кости меньшим количеством этапов операции, менее травматичными хирургическими вмешательствами, в более короткие сроки полностью восстанавливать длину и функцию конечности.
1. Способ пластики дефектов плеча с обширным разрушением плечевой кости и мягких тканей, включающий замещение дефекта костно-мягкотканным аутотрансплантатом, отличающийся тем, что на первом этапе производят линейный разрез по наружной поверхности голени, производят две остеотомии малоберцовой кости, получая костный фрагмент, производят разрез в подмышечной области по переднему краю широчайшей мышцы спины, отслаивают широчайшую мышцу спины от ее ложа, расслаивают широчайшую мышцу спины по ходу мышечных волокон, в образованную таким образом полость погружают полученный костный фрагмент малоберцовой кости и фиксируют его одним или двумя швами; вторым этапом через 4-7 недель производят пересадку кожно-мышечно-костного лоскута на сосудистой ножке, включающего часть широчайшей мышцы спины с вросшим в нее костным фрагментом малоберцовой кости в дефект плеча, накладывают анастомоз между артерией и веной сосудистой ножки лоскута и ветвями плечевой артерии и вены соответственно.
2. Способ по п.1, отличающийся тем, что сосудистая ножка кожно-мышечно-костного лоскута представляет собой торакодорзальную артерию и вену.
3. Способ по п.1, отличающийся тем, что полость в широчайшей мышце спины, куда погружают фрагмент малоберцовой кости, формируют размерами 15×6×5 см.