Одноэтапный способ радикального хирургического лечения хронического гематогенного остеомиелита длинных трубчатых костей
Иллюстрации
Показать всеИзобретение относится к травматологии и ортопедии и может быть применимо для хирургического лечения хронического гематогенного остеомиелита длинных трубчатых костей. Производят трепанацию кости с помощью электродрели и стамесок. Вводят во время операции раствор бриллиантового зеленого и перекиси водорода в эндостальную полость через перфорационное отверстие. Проводят после операции контроль состояния гемопломбы в остаточной костной полости за счет активного дренирования. Проводят после удаления дренажа стимуляцию остеогенеза 2 раза в неделю путем пункции и введения в костную полость смеси, состоящей из 10% раствора глюконата кальция и 2% раствора новокаина. Способ позволяет сократить срок лечения, восстановить функцию конечности. 4 табл., 10 ил.
Реферат
Изобретение относится к общей хирургии и предназначено для радикального оперативного лечения хронического гематогенного остеомиелита длинных трубчатых костей.
По данным мировой литературы больные с гематогенным остеомиелитом (ГО) составляют 3-5% от всех больных с гнойной хирургической инфекцией и 6,6-39% от всех остеомиелитов (Акжигитов Г.Л., Галеев М.А. Остеомиелит. - М.: Медицина, 1986. - 207 с.; Венгеровский И.С.Остеомиелит у детей. - М.: Медицина, 1964. - 239 с.; Галеев М.А., Сахаутдинов В.Г., Хусаинов Ш.И. Остеомиелит. - Уфа: Башк. кн. изд-во, 1978), таким образом, гематогенный остеомиелит - сравнительно редкое заболевание. По мнению ряда авторов, остеомиелит считается тяжелым, потенциально «септическим» заболеванием и поражает детский и подростковый возраст.
До 90% всех случаев заболевания острым гематогенным остеомиелитом длинных трубчатых костей приходится на возраст до 18 лет, причем, мужской пол среди заболевших составляет 60-70% от общего числа пациентов (Габуния Г.М. К вопросу о ранней диагностике и лечении острого гематогенного остеомиелита в детском возрасте. Автореф. дисс. канд. Тбилиси, 1970; Дикова А.А., Копосов О.Я. Остеомиелит у детей. - Горький: Верхневолж. изд-во, 1974; Зуй И.А. К вопросу о лечении гематогенного остеомиелита у детей. - Тезисы докладов VII съезда хирургов Белоруссии. Минск, 1973).
Заболевание требует длительного лечения, рецидивы остеомиелита даже после радикальных операций возникают у 10-30% больных. Осложненное течение заболевания наблюдается в 39% случаев (Гринев М.В. Остеомиелит. - Л.: Медицина, 1977. - 151 с.; Хомич И.И. Хронический остеомиелит. - Минск: «Беларусь», 1977. - 143 с.). Среди больных хроническим остеомиелитом до 38,9% имеют инвалидность (Никитин Г.Д., Рак А.В., Линник С.А. и др. Хирургическое лечение остеомиелита. СПб.: Русская графика, 2000. - 199 с.).
Летальность при ГО составляет 1,2-8% (Попова Т.А. Острый гематогенный остеомиелит длинных трубчатых костей у детей. Дисс. канд. Свердловск, 1953; Краснобаев Т.П. Лечение острого инфекционного остеомиелита и его последствий. - Труды XVII съезда российских хирургов. Л., 1925, с.7-9).
Хирургическое лечение хронического остеомиелита - один из труднейших вопросов гнойной хирургии, тактика отличается многообразием применяемых методов оперативного лечения. Однако, несмотря на применение большого числа способов оперативного лечения и значительные успехи в антибактериальной терапии, результаты лечения остеомиелита в настоящее время нельзя признать удовлетворительными. В связи с этим возникает необходимость в пересмотре существующих методик оперативного лечения.
В настоящее время предложено большое число различных способов оперативного лечения хронического остеомиелита: одномоментных, многоэтапных, с пластикой остаточной костной полости и без нее.
Прототипом нашей методики является предложенный К.С.Терновым и К.П.Алексюком способ радикальной некрсеквестрэктомии (Лечение остеомиелита у детей. - Киев: Здоровье, 1979), который заключается в трепанации костномозговой полости, удалении всех секвестров, патологических грануляций и заполнении остаточной костной полости кровяным сгустком с последующим глухим швом раны.
Недостатками метода в классическом его исполнении и некоторых модификациях являются:
- планирование оперативного доступа без применения методики, позволяющей наиболее точно определить локализацию и размеры внутрикостного очага («напряженная» фистулография и рентгенография с металлической сеткой);
- отсутствие обязательного прокрашивания эндостальных полостей при безсвищевой или полостной форме остеомиелита;
- отсутствие хорошего обескровливания сегмента конечности во время операции, что приводит к снижению ее радикализма и увеличению кровопотери;
- наличие интраоперационных осложнений (растрескивание, сколы кости вплоть до патологического перелома при трепанации костномозговой полости только стамесками, ожог края костной раны при работе электрофрезой);
- значительная продолжительность и травматичность операции;
- отсутствие контроля состояния гемопломбы путем активного непрерывного дренирования, зачастую приводящее к нагноению сгустка и поздней диагностике этого осложнения;
- отсутствие комбинированной стимуляции остеогенеза с применением солей кальция.
Задачи изобретения: предложить способ лечения хронического гематогенного остеомиелита, лишенный вышеуказанных недостатков.
Технический результат: добиться стойкой ремиссии остеомиелита, с помощью ранней реабилитации наиболее полно восстановить функцию конечности и улучшить качество жизни больного.
Технический результат достигается следующим образом.
На основании данных рентгенографии с применением металлической (медной) сетки планируем оперативный доступ, обеспечивающий хороший обзор очага воспаления в кости.
Сетку из медного провода сечением 1 мм размерами 10×10 см или 10×20 см, с ячейкой 1×1 см фиксируем к конечности в проекции патологического очага с помощью полосок пластыря. Рентгенографию выполняем в двух стандартных проекциях. Контуры сетки, перед перемещением ее на другую область конечности, маркируем дермографом. После выполнения рентгенологического исследования и получения снимков, в соответствии с квадратами сетки, определяем проекцию на кожу и точное (до миллиметра) расположение патологических костных полостей и секвестров (рационализаторское предложение №2546 от 27 ноября 2007 г.).
При свищевой форме остеомиелита выполняем вышеописанное исследование в сочетании с «напряженной» фистулографией при помощи специального приспособления (рационализаторское предложение №2534 от 05 июня 2007 г.), которое изготовляем из резиновой пробки от бутылки из-под стерильного раствора и проведенного через ее центр подключичного катетера. Конец катетера вводим в свищ, пробку плотно фиксируем к конечности с помощью тканевых полосок. Рентгеноскопия при «тугом» заполнении свищевых ходов водорастворимым контрастом дает возможность получить объективную информацию о пространственном расположении патологического очага.
Важным моментом, влияющим на качество санации остеомиелитической полости, является прокрашивание свищевых ходов (при их наличии) и эндостальных патологических полостей смесью бриллиантового зеленого с 3% раствором перекиси водорода в соотношении 1:1.
Желательно, но не принципиально, чтобы доступ проходил через свищи и рубцово измененные ткани. В случае необходимости доступ к очагу осуществляем кратчайшим путем, через здоровые ткани. При условии радикально выполненной операции свищи, после их ревизии на предмет свободно лежащих секвестров, заживают самостоятельно.
Наложение артериального жгута проксимальнее места операции во время работы на кости считаем обязательным. Это обеспечивает надежный гемостаз в ходе операции и уменьшает интраоперационную кровопотерю. Последовательность этапов операции отражена в фиг.1-10.
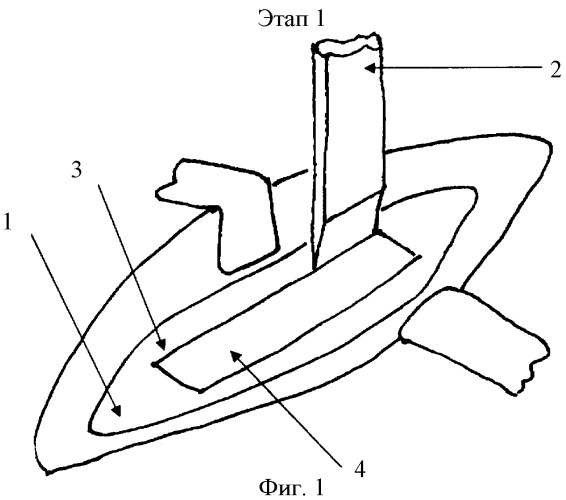
Этап 1. Скальпелем рассекаем кожу, подкожную клетчатку, фасцию. Тупым путем раздвигаем мышцы. Рассекаем надкостницу, поднадкостнично выделяем кость (1) на пораженном участке, стамеской (2) наносим границы (3) будущего трепанационного окна (4) (Фиг.1).
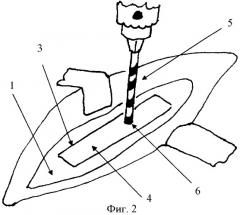
При отсутствии свища или сомнении в адекватном прокрашивании эндостальных полостей, над патологической внутрикостной полостью сверлом (5) (диаметр 2-3 мм) накладываем перфорационное отверстие (6) (Фиг.2).
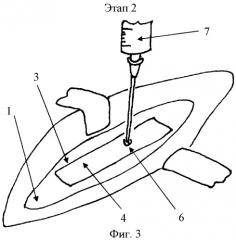
Этап 2. Через перфорационное отверстие (6) шприцом (7) вводим смесь бриллиантового зеленого с 3% перекисью водорода в соотношении 1:1 (Фиг.3).
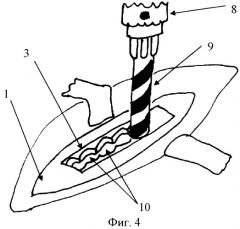
Далее в пределах нанесенных границ (3), на низких оборотах электродрели (8) (80-90 оборотов в минуту), сверлом (9), соответствующим по диаметру границам трепанационного окна (3), высверливаем ряд отверстий (10) (Фиг.4).
Этап 3. Острой стамеской (2) пересекаем оставшиеся костные перемычки (11). Формируем прямоугольное окно в кости (12) в соответствии с намеченными границами (Фиг.5). Выполняем некрэктомию и обработку стенок остеомиелитической полости до здоровых тканей.
Восстанавливаем проходимость облитерированного костномозгового канала, рассверливая его до здоровых тканей сверлом соответствующего диаметра (13) (Фиг.6).
Этап 4. Шлифуем стенки костной полости (14) шаровидной фрезой (15) на низких оборотах электродрели (80-90 оборотов в минуту) (Фиг.7).
Радикальную хирургическую обработку гнойно-некротического очага в кости завершаем обильным промыванием образовавшейся костной полости (14) 3% раствором перекиси водорода с фурацилином в соотношении 1:1 (16), что способствует удалению из раны мелких костных фрагментов и сгустков крови (Фиг.8).
Оцениваем качество санации костной полости, берем посев на микрофлору. Введение в костную полость антибиотиков практически не применяем, так как, по нашим наблюдениям, это не влияет на частоту развития осложнений и рецидивов.
Этап 5. Дренирование костной полости (14) осуществляем перфорированным силиконовым дренажем (17), совпадающим по диаметру с размерами костной полости. Дренаж держим закрытым в течение первых суток (18). Послойное ушивание раны, за исключением кожи (19), производим исключительно тонким рассасывающимся шовным материалом (20) (Фиг.9). Жгут снимаем только лишь после ушивания кожи.
На линию шва (21) накладываем давящую повязку с пелотом (22). В послеоперационном периоде производим обязательную адекватную иммобилизацию оперированного сегмента конечности. К дренажу (17), расположенному в костной полости, через сутки подключаем вакуум-аспиратор («гармошку») (23), для удаления воздуха, излишков крови и экссудата, содержащего мелкие костные фрагменты (Фиг.10). Показанием к прекращению вакуумного дренирования является серозное отделяемое из костной полости в количестве менее 5-10 мл в сутки, после чего дренаж срезаем «под повязку». Удаляем дренаж при скудном серозном отделяемом и отсутствии воспаления в области послеоперационного шва.
В дальнейшем проводим комбинированную стимуляцию остеогенеза. Пунктируем полость в кости, образовавшуюся после радикальной некрэктомии, шприцом эвакуируем жидкостный компонент из остаточных кистозных полостей, затем вводим смесь, состоящую из 1 мл 10% раствора глюконата кальция и 2 мл 2% раствора новокаина. Данную смесь вводим 2 раза в неделю в течение 15 дней.
Некрсеквестрэктомия традиционным способом выполнялась 47 (24,2%) больным (1 группа). С помощью предложенного нами одноэтапного способа радикального оперативного лечения хронического гематогенного остеомиелита длинных трубчатых костей прооперировано 147 больных (2 группа) - 75,8% общего числа оперированных. Данные представлены в таблицах 1-4.
Длительность оперативного вмешательства у больных 1-й группы составила в среднем 89,6 минуты, 2-й группы - 68,8 минуты, что на 20,8 минуты меньше по сравнению с традиционной методикой.
Необходимость в обезболивании в послеоперационном периоде среди больных 1-й группы отпала в среднем через 8 суток с момента операции, у 2-й группы - на 5-е сутки.
Швы сняты у больных 1-й группы в среднем на 13-е сутки, 2-й группы - на 11-е.
Средняя продолжительность пребывания больных 1-й группы в стационаре составила 139,4 дня, 2-й группы - 127,8 дня, что на 11,6 дня меньше.
Благодаря проводимой реабилитации, восстановление функции конечности после оперативного вмешательства среди больных первой группы отмечалось к 92-м суткам, а у пациентов второй группы - к 67-м суткам, что на 25 суток раньше (см. таблицу 1).
В процессе лечения у больных отмечен ряд осложнений, которые были разделены на две основные категории. Ранние специфические послеоперационные осложнения, то есть связанные с характером данного метода лечения, наблюдались у 17 (36,2%) больных первой группы и у 10 (6,8%) пациентов второй группы. Неспецифические осложнения, то есть осложнения общехирургического характера, отмечены у 2 (4,2%) больных первой группы и у 2 (1,4%) пациентов второй группы. Процент осложнений во второй группе был достоверно меньше по сравнению с первой группой на 29,4% (см. таблицу 2).
Непосредственные результаты лечения определялись в первую очередь по заживлению послеоперационной раны. Заживление раны первичным натяжением, несмотря на возникавшие в ряде случаев воспаление и поверхностное локальное нагноение, не потребовавшее снятия швов, отмечено у 41 (85,4%) больного первой группы и у 141 (95,9%) пациента второй группы. Заживление раны вторичным натяжением отмечено у 6 (14,6%) пациентов первой группы, во второй группе у 6 (4,1%), то есть достоверно меньше.
Функция оперированного сегмента конечности при выписке оставалась нарушенной умеренно и значительно у 15 (31,9%) больных первой группы и у 45 (30,6%) больных второй группы (см. таблицу 3).
Отдаленные результаты лечения в срок от 1 года до 15 лет были изучены у 113 (58,3%) больных обеих групп на основании данных ретроспективного анализа историй болезни при повторных госпитализациях и методом анкетирования. Пациентов первой группы было 43, второй - 70 человек.
Результаты лечения считали хорошими при отсутствии рецидива гнойно-воспалительного процесса в течение всего периода наблюдения, восстановлении функции конечности. Результаты расценивались как удовлетворительные при отсутствии рецидива остеомиелита в течение всего периода наблюдения, неполном восстановлении функции конечности (значительное ограничение движений в суставах, значительная деформация и наличие трофических изменений в мягких тканях пораженного сегмента конечности). Неудовлетворительным результат был в случае рецидива гнойно-воспалительного процесса либо значительной функциональной неполноценности конечности, приводящей к значительному ухудшению качества жизни.
При использовании традиционной методики хороший результат лечения получен у 27 (62,8%) больных, удовлетворительный - у 10 (23,3%), неудовлетворительный - у 6 (13,9%). Применяя модифицированную методику, хороший результат достигнут у 49 (70%) больных, удовлетворительный - у 13 (18,6%), неудовлетворительный - у 8 (11,4%). Рецидив остеомиелита среди пациентов первой группы отмечен у 3 (7,0%), во второй группе - у 3 (4,3%) больных, причем в первые 6 месяцев после операции рецидив отмечен у одного пациента первой группы, у пациентов второй группы рецидивов не было (см. таблицу 4).
В ходе анализа результатов лечения больных с хроническим гематогенным остеомиелитом установлено, что лучшие результаты были получены при применении разработанного нами одноэтапного способа хирургического лечения.
Таким образом, наш метод одноэтапного хирургического лечения высокоэффективен и может с успехом применяться у больных хроническим гематогенным остеомиелитом.
Преимущества методики состоят в следующем:
1. Планирование оперативного доступа проводится с применением методик, позволяющих на основании объективных данных максимально точно определить локализацию и размеры внутрикостного очага («напряженная» фистулография, использование при выполнении рентгенологического исследования металлической сетки).
2. Обязательное введение перед операцией красителя в свищ, а при безсвищевой или полостной форме остеомиелита прокрашивание эндостальных полостей в ходе операции через перфорационное отверстие.
3. Хорошее обескровливание сегмента конечности путем наложения артериального жгута во время операции способствует повышению ее радикализма.
4. Трепанация кости с помощью электродрели на низких оборотах предупреждает растрескивание и сколы здоровой кости.
5. Контроль состояния гемопломбы в остаточной костной полости благодаря обязательному непрерывному, активному дренированию.
6. Проведение комбинированной стимуляции остеогенеза с применением солей кальция.
7. Ранняя реабилитация способствует восстановлению функции конечности в достоверно более ранние сроки и на 11,6 суток сокращает длительность лечения.
8. Длительная ремиссия в срок от 1 года до 15 лет отмечается у 95,7% пациентов.
9. Достигаются хорошие функциональные и косметические результаты, повышается качество жизни больных.
Клинические примеры
Больной М., 1983 года рождения. Болен с 26.12.2002 г., когда появились боли, отек правого бедра. Лечился амбулаторно при медпункте части. 01.01.2003 г. состояние резко ухудшилось. Госпитализирован в гарнизонный госпиталь, где выполнено вскрытие параоссальной флегмоны правого бедра, артротомия правого коленного сустава. 05.01.2003 г. переведен в 301 ОВКГ. При поступлении беспокоила боль в правом бедре, правом коленном суставе, кашель с мокротой. Уставлен диагноз: Острый гематогенный остеомиелит правой бедренной кости. Реактивный артрит правого коленного сустава. Острый бактериальный сепсис. Септикопиемия. Двусторонняя септическая пневмония. Септический миокардит. Подкожная флегмона правого плеча. Тромбофлебит глубоких вен правого бедра. При поступлении общеклинический анализ крови: гемоглобин 91 г/л, эритроциты 3,5×1012/л, лейкоциты 18,3×10%, промиелоциты 2%, миелоциты 2%, юные 7%, п/я 16%, сегментоядерные 64%, СОЭ 63 мм/ч. Общеклиническое исследование мочи: относительная плотность 1010, белок 0,01, эритроциты выщелоченные 4-5 в п/зр., лейкоциты 2-3 в п/зр., эпителий мочевыводящих путей 2-3 в п/з. Рентгенологически-тотальное поражение диафиза бедренной кости. 06.01.2003 г. выполнена остеоперфорация правой бедренной кости, вскрытие флегмоны правого плеча. 21.01.2003 г. наложена большая гипсовая тазобедренная повязка. Проводилась комбинированная антибактериальная терапия: ванкомицин, цефотаксим. 14.01.2003 г. рана правого бедра ушита. Рентгенологически 22.04.2003 г. - отмечается нарастание периостальных наложений в области диафиза, а в средней трети диафиза в большей степени по задне-наружной поверхности выявляется более плотный участок кости с шероховатыми, нечеткими наружными контурами - секвестр. 24.04.2003 г. произведена некрсеквестрэктомия правой бедренной кости по разработанной нами методике. Послеоперационный период протекал гладко. Температура нормализовалась на 5-е сутки. В общеклинических анализах спустя две недели оставалось повышенной только СОЭ. Проводилась антибактериальная терапия, иммобилизация в кокситной гипсовой повязке до 07.06.2003 г. Рана зажила первичным натяжением. Швы сняты на 10-е сутки. Проведена комбинированная стимуляция остеогенеза с применением солей кальция. Достигнута ремиссия заболевания. В коленном суставе имеется стойкая комбинированная контрактура с умеренным нарушением функции правой ноги. Правое бедро не деформировано. По наружной его поверхности в средней и нижней трети имеется продольный линейный рубец 22 на 0,2 см. В настоящее время работает электриком в поселке. Женат. Сохраняется щадящая хромота на правую ногу. Обострений не было. Качество жизни не страдает.
Больной Ф., 1961 года рождения, поступил в госпиталь 04.01.2000 г. с предварительным диагнозом: Хронический дискогенный радикулит, грыжа диска L 4-5. Предъявлял жалобы на боль в правом бедре, пояснице, повышение температуры тела до 38°С.
Из анамнеза: в ноябре - декабре 1999 г. страдал фурункулезом. 15.12.1999 г. возникла боль в правом бедре. Обратился в поликлинику к невропатологу. Получал лечение по поводу поясничного радикулита. Боли сохранялись, лихорадил. Направлен в госпиталь. Обследован. Диагноз грыжи диска L 4-5 подтвержден данными КТ. 06.01.2000 г. выполнена дискэктомия. Но боль в бедре сохранялась, лихорадил, наросла анемия, рана в поясничной области нагноилась. Обследован дополнительно. 26.01.2000 г. при рентгенографии правого бедра установлено наличие деструкции правой бедренной кости. Клинико-рентгенологически остеомиелит в подострой стадии, что соответствует длительности заболевания в 1,5 месяца. Переведен в отделение гнойной хирургии с диагнозом подострого гематогенного остеомиелита правой бедренной кости. 27.01.2000 г. выполнена остеоперфорация. Гной по дренажу получен на 5-е сутки. Наложена гипсовая кокситная повязка. После проведенного противовоспалительного, антибактериального лечения воспаление стихло. 01.03.2000 г. выполнена некрсеквестрэктомия правой бедренной кости по нашей методике. Кость по задневнутренней поверхности обнажена из медиального доступа, фенестрирована, вскрыты полости, заполненные гноем и патологическими грануляциями и 5-ю секвестрами. Дефект кости - более чем на 1/2 ее диаметра. Рана зажила первичным натяжением. Швы сняты на 9-е сутки. Проведена комбинированная стимуляция остеогенеза с применением солей кальция. Иммобилизация в гипсовой повязке в течение трех месяцев. Гистологически диагноз подтвержден. Достигнута ремиссия остеомиелита. В коленном суставе имеется нестойкая постиммобилизационная контрактура. Проведено реабилитационное лечение в течение тридцати суток в военном санатории. Движения в суставах правой нижней конечности восстановились полностью. Проходит дальнейшую военную службу на прежней должности.
| Таблица 1 | ||
| Эффективность лечения больных хроническим гематогенным остеомиелитом с применением радикальной модифицированной методики | ||
| МетодикиПоказатели | Традиционная методика (1 группа) | Модифицированная методика (2 группа) |
| Продолжительность оперативного вмешательства (мин) | 89,6 | 68,8# |
| Сроки отказа больного от анальгезирующей терапии в п/операционном периоде (сут) | 8,1 | 5,3 |
| Время окончательного снятия швов (сут) | 12,6 | 11,4 |
| Средняя продолжительность пребывания больных в стационаре (сут) | 139,4 | 127,8 |
| Восстановление функции конечности (сут) | 92,1 | 67,4# |
| Таблица 2 | ||||
| Осложнения в раннем послеоперационном периоде | ||||
| Послеоперационные осложнения | Традиционная методика (1 группа) | Модифицированная методика (2 группа) | ||
| Абс. | % | Абс. | % | |
| Специфические: | ||||
| воспаление мягких тканей в области операционной раны | 4 | 8,5 | 2 | 1,4* |
| нагноение ран | 5 | 10,6 | 4 | 2,6* |
| некрозы краев кожи и расхождение швов | 5 | 10,6 | 2 | 1,4* |
| лигатурный свищ в области послеоперационного рубца | 3 | 6,5 | 1 | 0,7* |
| патологический перелом | - | - | 1 | 0,7* |
| Всего: | 17 | 36,2 | 10 | 6,8* |
| Неспецифические: | ||||
| тромбофлебит подкожных вен нижней конечности | 1 | 2,1 | - | - |
| неврит | - | - | 1 | 0,7* |
| аллергический дерматит | 1 | 2,1 | 1 | 0,7* |
| Всего: | 2 | 4,2 | 2 | 1,4* |
| Таблица 3 | ||||
| Исходы лечения у больных хроническим остеомиелитом | ||||
| МетодикиПоказатели | Традиционная методика (1 группа) | Модифицированная методика (2 группа) | ||
| Абс. | % | Абс. | % | |
| Заживление п/операционной раны: | ||||
| Первичным натяжением | 41 | 85,4 | 141 | 95,9 |
| Вторичным натяжением | 6 | 14,6 | 6 | 4,1* |
| Нарушение функции конечности при выписке: | ||||
| Не нарушена | 18 | 38,3 | 37 | 25,2 |
| Незначительно | 14 | 29,8 | 65 | 44,2 |
| Умеренно | 9 | 19,1 | 28 | 19,0 |
| Значительно | 6 | 12,8 | 17 | 11,6 |
| Таблица 4 | ||||
| Отдаленные результаты лечения у больных хроническим остеомиелитом | ||||
| МетодикиРезультаты | Традиционная методика (1 группа) | Модифицированная методика (2 группа) | ||
| Абс. | % | Абс. | % | |
| Хорошие | 27 | 62,8 | 49 | 70 |
| Удовлетворительные | 10 | 23,3 | 13 | 18,6 |
| Неудовлетворительные | 6 | 13,9 | 8 | 11,4 |
| из них: | ||||
| Рецидив | 3 | 7,0 | 3 | 4,3# |
| - в первые 6 месяцев после операции | 1 | 33,3 | - | -* |
| - через 6-12 месяцев после операции | 1 | 33,3 | 1 | 33,3 |
| - более чем через год после операции | 1 | 33,3 | 2 | 66,7 |
| Значительное нарушение функции конечности | 1 | 2,3 | 4 | 5,7* |
| Плохой косметический результат с постоянной травматизацией послеоперационных рубцов | 2 | 4,7 | 1 | 1,4* |
| Примечание. * Обозначено Р<0,05. # Обозначено Р>0,05. |
Одноэтапный способ хирургического лечения хронического гематогенного остеомиелита длинных трубчатых костей, включающий радикальную некрсеквестрэктомию пораженного сегмента кости с заполнением остаточной костной полости кровяным сгустком, отличающийся тем, что при планировании оперативного доступа производят фистулографию и рентгенографию с металлической сеткой, трепанацию кости проводят с помощью электродрели и стамесок, во время операции вводят раствор бриллиантового зеленого и перекиси водорода в эндостальную полость через перфорационное отверстие, после операции проводят контроль состояния гемопломбы в остаточной костной полости за счет активного дренирования, после удаления дренажа проводят стимуляцию остеогенеза 2 раза в неделю путем пункции и введения в костную полость смеси, состоящей из 10%-ного раствора глюконата кальция и 2%-ного раствора новокаина.