Способ оценки функционального состояния нижнего сегмента матки у беременных женщин после кесарева сечения
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к акушерству и гинекологии, и предназначено для оценки функционального состояния нижнего сегмента матки (НСМ) у беременных женщин после кесарева сечения. Путем ультразвукового исследования в третьем триместре беременности определяют толщину миометрия в средней части НСМ, индекс резистентности в дистальной части НСМ, индекс резистентности в средней части НСМ, индекс резистентности в проксимальной части НСМ, рассчитывают прогностический индекс П по формуле и при П<8,20 оценивают функциональное состояние НСМ как благоприятное для естественного родоразрешения, а при П>8,20 - как неблагоприятное. Способ позволяет повысить точность оценки функционального состояния НСМ у беременных женщин после кесарева сечения. 1 таб., 2 ил.
Реферат
Изобретение относится к медицине, а именно к акушерству и гинекологии, и может быть использовано для оценки функционального состояния нижнего сегмента матки (НСМ) у беременных женщин после кесарева сечения.
При беременности выбор методик для оценки состоятельности рубца на матке весьма ограничен. В настоящее время ультразвуковое исследование является единственной методом, позволяющим выполнять эту задачу. Большинство работ, посвященных использованию этой методики при беременности, относится ко второй ее половине.
Считается, что оптимальная ультразвуковая визуализация НСМ возможна с периода окончания его анатомического формирования, то есть, приблизительно, с двадцати восьми недель беременности.
Основным биометрическим показателем, позволяющим оценить состояние НСМ с функциональных позиций, является его толщина.
Известно исследование по оценке функционального состояния НСМ у беременных женщин после кесарева сечения, проведенное с 10-й по 31-ю недели беременности, при котором было показано, что качество заживления операционной раны после кесарева сечения не влияло на эхографическую картину миометрия при последующей беременности и с увеличением ее срока наблюдалось закономерное уменьшение толщины передней стенки матки в области ее нижнего сегмента [Кузьмина Т.Е. Прогностическая ценность ультразвукового исследования и морфологическая картина состояния рубца на матке после операции кесарева сечения / Кузьмина Т.Е. // Материалы VI Российского форума «Мать и дитя». - М., 2004. - С.105-106]. Так, в 10-11 недель беременности толщина НСМ у беременных с рубцом на матке в зоне предполагаемого предыдущего разреза составила 16,0±1,8 мм, в 12-15 недель - 13,0±1,3 мм, в 16-19 недель - 10,8±1,2 мм, в 20-23 недели - 9,0±1,3 мм, в 24-27 недель - 7,9±1,6 мм, в 28-31 недели - 6,9±1,3 мм. Только после 32-й недели беременности толщина НСМ при неполноценном рубце была меньше таковой при наличии полноценного рубца (5,0±1,1 мм и 5,6±0,8 мм соответственно). Наиболее значимые отличия наблюдались после 35-й недели беременности (в 36-37 недель беременности - 3,1±0,9 мм и 5,2±0,9 мм).
Известны исследования, проведенные V.Y.T.Cheung et.al (2004), Р.Rozenberg et.al. (1999), L.Montanari и соавт. (1999), согласно которым толщина НСМ является основным критерием для оценки функционального состояния НСМ у беременных женщин после кесарева сечения. Например, согласно результатам L. Montanari и соавт. (1999), при трансвагинальном сканировании средняя толщина нижнего сегмента у беременных с рубцом на матке с 37 по 40 недели составляла 4,2±2,5 мм. Причем при благоприятном исходе родов она соответствовала 3,82±0,99 мм, а при наличии угрожающего разрыва матки - 2,8±1,06 мм [Transvaginal ultrasonic evaluation of the thickness of the section of the uterine wall in previous cesarean sections / Montanari L., Alfei A., Drovanti A. [et al.] // Minerva Ginecol. - 1999. - Vol.51, N 4. - P.107-112].
Однако прямая зависимость между количеством перенесенных операций и толщиной НСМ была подтверждена не всеми авторами. Предполагается, что истончение нижнего сегмента матки у беременных, перенесших в прошлом кесарево сечение, происходит в связи с чрезмерным растяжением зоны, не вовлеченной в рубец, а также дегенеративным процессом в области НСМ.
Известно проспективное исследование для функциональной оценки НСМ, в котором наряду с толщиной НСМ, оценивали его симметричность, степень отклонения в сторону мочевого пузыря или амниотической полости, появление в области нижнего сегмента шарообразной (баллонообразной) выпуклости при изменении внутриматочного или внутрипузырного давления (обусловленных двигательной активностью плода или легким давлением датчика); а также постоянного клинообразного дефекта [Ultrasound diagnosis of defects in the scarred lower uterine segment during pregnancy / Michaels W.H., Thompson H.О., Boutt A. [et al.] // Obstet. Gynecol. - 1988. - Vol.71, N 1. - P.112-120]. Все беременные с рубцом на матке были классифицированы авторами на три группы в зависимости от толщины нижнего сегмента и степени выраженности вышеперечисленных критериев. Беременные, имеющие клинообразные дефекты или толщину нижнего сегмента менее 5 мм, а также выраженные его отклонения и шарообразные выпуклости были отнесены к потенциальной группе риска по разрыву матки.
Известно исследование, по результатам которого критериями несостоятельности НСМ являются изменение его формы, толщина менее 3 мм, наличие ниши, локальные истончения на глубине не менее 3 мм на фоне его нормальной толщины, а также повышенная эхоплотность зоны бывшего разреза на матке [Стрижаков A.M. Беременность после кесарева сечения: течение, осложнения, исходы / Стрижаков А.Н., Кузьмина Т.Е. // Вопросы гинекологии, акушерства и перинатологии. - 2004. - Т.1, №2. - С.40-46].
Известно исследование, в котором к ультразвуковым признакам несостоятельности рубца на матке следует относить не столько общую толщину рубца, сколько его равномерность [Краснопольский В.И. Альтернативное родоразрешение беременных с оперированной маткой / Краснопольский В.И., Логутова Л.С., Гаспарян Н.Д., Магилевская Е.В. // Ж. акуш. и жен. болезн. - 2003. - Т.LII, №1. - С.20-25]. По мнению авторов рубец, имеющий локальные истончения, является неполноценным, независимо от его общей толщины. К «неполноценным» авторы относят также так называемые «толстые» рубцы (более 5 мм).
Однако ультразвуковые критерии функциональной полноценности НСМ у женщин, перенесших в прошлом операцию кесарева сечения, еще не выработаны.
Известно одно из наиболее значимых исследований, посвященных выявлению корреляции между количеством перенесенных оперативных вмешательств и толщиной НСМ, а также оценке информативности ультразвукового измерения последней для прогнозирования риска возможного разрыва матки [Rozenberg P. Thickness of the lower uterine segment: its influence in the management of patients with previous cesarean sections / Rozenberg P., Goffinet F., Phillippe H.J., Nisand I. // Eur. J. Obstet. Gynecol. Reprod. Biol. - 1999. - Vol.87, N 1. - P.39-45]. Пороговым значением толщины НСМ, которое по мнению авторов указывает на необходимость оперативного родоразрешения явилась величина 3,5 мм. Чувствительность теста составила 88%, специфичность - 73,2%, величина отрицательного прогностического значения - 99,3%, положительного прогностического значения - 11,8%. Большая величина отрицательного прогнозирования риска повреждений матки свидетельствует о том, что при достаточной толщине НСМ даже при наличии рубца обычно является состоятельным и выдерживает растяжение во время беременности и родов. Низкая величина положительного прогноза указывает на то, что не во всех случаях тонкий НСМ оказывается неполноценным.
Этот способ принят авторами за прототип.
Недостатком прототипа является отсутствие оценки характера развивающихся в зоне рубца репаративных процессов, зависящих от интенсивности ангиогенеза и, следовательно, кровообращения и особенностей строения соединительной ткани.
Задачей изобретения является создание математической модели способа оценки функционального состояния НСМ у беременных женщин после кесарева сечения путем ультразвукового исследования, включающего оценку репаративного ангиогенеза, развивающегося в зоне рубца.
Указанный технический результат достигается тем, что в способе оценки функционального состояния НСМ у беременных женщин после кесарева сечения путем ультразвукового исследования, включающего определение толщины миометрия НСМ, согласно изобретению в третьем триместре беременности определяют толщину миометрия в средней части НСМ, индекс резистентности в дистальной части НСМ, индекс резистентности в средней части НСМ, индекс резистентности в проксимальной части НСМ, рассчитывают прогностический индекс по формуле:
П=-0,28 Т+7,98 ИР1+5,99 ИР2+1,78 ИР3,
где:
Т - толщина миометрия в средней части НСМ, мм;
ИР1 - индекс резистентности в дистальной части НСМ;
ИР2 - индекс резистентности в средней части НСМ;
ИР3 - индекс резистентности в проксимальной части НСМ
и при П≤8,20 оценивают функциональное состояние НСМ как благоприятное для естественного родоразрешения, а при П>8,20 - как неблагоприятное.
До настоящего времени отсутствовали сведения о кровообращении в миометрии НСМ во время его анатомического формирования во II-III триместрах беременности.
Проведенное комплексное клинико-морфофункциональное исследование НСМ у беременных женщин, имеющих рубец на матке после кесарева сечения, позволило разработать показатели, характеризующие функциональное состояние миометрия НСМ, значимые для выбора способа родоразрешения. Ими явились толщина миометрия в средней части НСМ и качественные допплерометрические характеристики кровотока в его радиальных артериях.
Объективно доказано, что в третьем триместре физиологической беременности НСМ разворачивается по направлению от внутреннего зева к дну, что подтверждается уменьшением с увеличением срока беременности толщины миометрия, максимально выраженным в среднем и проксимальном отделах НСМ. При этом показано, что толщина миометрия проксимальной части НСМ остается преобладающей. Доказано, что с увеличением срока беременности снижается сопротивление кровотоку в радиальных артериях миометрия НСМ, что объективно свидетельствует об улучшении его кровоснабжения.
Выявлено, что у беременных имеющих рубец на матке, по сравнению с неоперированной маткой, истончен только миометрии в средней части НСМ, соответствующей зоне оперативного вмешательства. При этом кровообращение нарушено на всем его протяжении. Выявлено, что функциональное состояние НСМ у беременных, имеющих рубец на матке после кесарева сечения, определяется характером развивающихся в зоне рубца репаративных процессов, зависящих от интенсивности ангиогенеза, а следовательно, кровообращения и особенностей строения соединительной ткани. Обнаружено, что при преобладании в зоне рубца коллагеновых волокон наблюдается более высокое сопротивление кровотоку в радиальных артериях миометрия по сравнению с таковым, определенным в соединительной ткани зоны рубца с большим количеством клеток (фибробластов и фиброцитов).
Для решения поставленной задачи было обследовано 348 беременных, из которых 39 (11,2%) составляли группу сравнения и 309 (88,8%) - основную группу.
Сущность способа поясняется на фиг.1, 2.
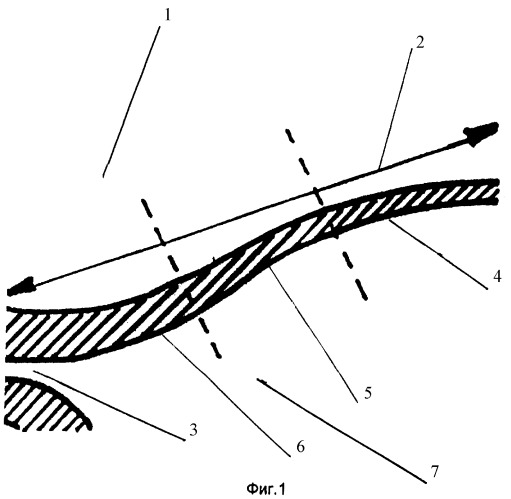
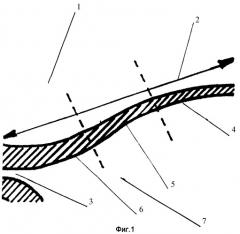
Фиг.1 - схематическое изображение миометрия НСМ в продольном разрезе в третьем триместре беременности, соответствующее ультразвуковому исследованию; 1 - мочевой пузырь; 2 - расстояние до верхней границы НСМ; 3 - внутренний зев; 4 - дистальная часть НСМ; 5 - средняя часть НСМ; 6 - проксимальная часть НСМ; 7 - амниотическая полость;
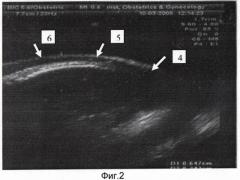
Фиг.2 - ультразвуковое изображение миометрия НСМ; 4 - миометрий дистальной части НСМ; 5 - миометрий средней части НСМ, 6 - миометрий проксимальной части НСМ.
Визуализацию области НСМ осуществляли с помощью ультразвукового диагностического прибора Voluson - 730 expert. При этом использовали трансвагинальный мультичастотный датчик RIC 5-9 МГц. Исследование проводили при среднем наполнении мочевого пузыря 1. После получения изображения миометрия НСМ определяли его верхнюю границу. За верхнюю границу нижнего сегмента принимали условную точку, располагающуюся на расстоянии 2, равном 7 см над областью внутреннего зева 3, что является по данным литературы его верхней анатомической границей. После этого область нижнего сегмента делили на три части: дистальную 4 (наиболее удаленную от внутреннего зева 3), среднюю 5 и проксимальную 6 (примыкающую к внутреннему зеву 3 матки). Измерение толщины миометрия НСМ осуществляли при продольном сканировании в трех выше обозначенных частях (фиг.1, 2).
Исследование кровотока в радиальных артериях НСМ производили с помощью ультразвукового диагностического приборе Voluson - 730 expert, оснащенного допплеровским блоком, который позволяет осуществлять триплексное сканирование: ультразвуковое изображение в В-режиме, цветное допплеровское картирование кровотока в исследуемом сосуде и одновременную регистрацию допплерограммы. Использовали мультичастотный трансвагинальнаый датчик RIC 5-9 МГц, работающий в импульсном режиме. Для устранения низкочастотных сигналов, производимых движением стенок сосудов, применяли фильтр 60 МГц.
Регистрацию кривой скорости кровотока (КСК) в радиальных артериях миометрия (в средней трети его толщины) производили в проксимальной, средней и дистальной частях НСМ.
Анализ КСК проводили качественным их анализом. При этом определяли величины систоло-диастолического отношения, индекса резистентности и пульсационного индекса.
Систоло-диастолическое отношение (СДО) вычисляли как отношение между максимально-систолической (А) и конечно-диастолической (В) скоростями кровотока:
Индекс резистентности (ИР) представляет отношение разности между максимально-систолической скоростью (А) и конечно-диастолической (В) к максимальной систолической (А) скорости кровотока:
Пульсационный индекс (ПИ) рассчитывали как отношение разницы максимально-систолической (А) и конечно-диастолической (В) скоростей кровотока к средней скорости кровотока (М):
С помощью анализа величин СДО, ИР и ПИ производили сравнительную оценку сопротивления кровотоку в радиальных артериях миометрия НСМ.
С целью оценки морфологических изменений миометрия НСМ у беременных, перенесших кесарево сечение, производили гистологическое исследование его биоптата, полученного во время повторного оперативного вмешательства. Поскольку основными факторами, определяющими величину параметров сопротивления кровотоку в артериях миометрия, является количество и диаметр сосудов миометрия на периферии от исследуемого сосуда, провели сравнительный морфометрический подсчет количества артерий микроциркуляторного русла, их диаметр и диаметр просвета в тканях НСМ у беременных основной группы. При гистологическом исследовании производили качественную сравнительную оценку содержания клеток соединительной ткани (фибробластов, фиброцитов) и коллагеновых волокон. Морфометрический анализ сосудов миометрия нижнего сегмента матки включал в себя подсчет количества сосудов, их средний диаметр, а также диаметр просвета. С помощью анализа количества сосудов, их диаметра и диаметра просвета оценивали интенсивность репаративного ангиогенеза в миометрии нижнего сегмента матки у беременных, перенесших кесарево сечение
Известно, что основными факторами, определяющими величину параметров сопротивления кровотоку в радиальных артериях миометрия, являются количество сосудов миометрия на периферии от исследуемого сосуда и их диаметр. В соответствии с данными представлениями у беременных с рубцом на матке после кесарева сечения нами произведен анализ зависимости биометрических и функциональных показателей состояния миометрия НСМ от гистологических особенностей его тканей (количества артериальных сосудов, их полного диаметра и диаметра просвета, а также преобладания в соединительной ткани клеток или коллагеновых волокон).
На основании линейного дискриминантного анализа данных неинвазивных ультразвуковых критериев были определены основные биометрические и функциональные показатели, на основании которых определяется исход репаративного процесса. Наиболее информативные показатели, характеризующие математическую модель способа, представлены в табл.
| Таблица | ||
| Показатель | R2 | р |
| ИР 1 | 66,6 | <0,001 |
| ИР 2 | 49,56 | <0,001 |
| ИР 3 | 37,0 | <0,001 |
| Т | 4,3 | <0,05 |
Чувствительность предлагаемого способа - 95,0%, специфичность - 100,0%, предсказательная ценность положительного результата - 100,0%; отрицательного - 88,9%, точность предсказания - 96,4%.
Родоразрешение женщин, имеющих рубец на матке, через естественные родовые пути можно планировать при благоприятном функциональном состоянии миометрия НСМ, характеризующемся формированием в зоне рубца соединительной ткани с высоким содержанием клеток и интенсивным ангиогенезом.
С помощью разработанной математической модели определили морфологическую структуру рубца на матке у 9 женщин, его имевших и перенесших повторные роды через естественные родовые пути. Ни у одной из этих пациенток при ручном обследовании полости матки в послеродовом периоде дефектов миометрия НСМ обнаружено не было. Как показали наши исследования, среднее значение прогностического индекса составило 6,48, то есть у всех 9 пациенток его величина была менее 8,2 (соответственно 6,12; 6,93; 7,14; 5,9; 6,23; 6,47; 6,47; 6,08; 6,95;), что свидетельствует о превалировании в структуре соединительной ткани клеток (фибробластов и фиброцитов). Кроме этого низкие значения индекса свидетельствуют о меньшем сопротивлении кровотоку в радиальных артериях миометрия по сравнению с таковым при высоком его значении.
Таким образом, у всех пациенток, имевших так называемый «состоятельный» рубец на матке, наблюдался в зоне рубца репаративный процесс, характеризующийся высоким содержанием клеток в соединительной ткани и адекватным кровоснабжением.
Способ осуществляют следующим образом.
Исследование проводят в третьем триместре беременности. Визуализируют области НСМ с помощью ультразвукового диагностического прибора, оснащенного допплеровским блоком. По стандартной методике определяют индексы резистентности ИР1, ИР2, ИР3 соответственно в дистальной (примыкающей к верхней анатомической границе НСМ), средней и проксимальной (примыкающей к внутреннему зеву матки) частях НСМ. Измеряют толщину Т миометрия НСМ при продольном сканировании в средней части НСМ. Полученные данные подставляют в математическую формулу в соответствии с формулой изобретения и определяют прогностический индекс П. При П≤8,20 оценивают функциональное состояние НСМ как благоприятное для естественного родоразрешения, а при П>8,20 - как неблагоприятное.
Сущность способа иллюстрируется конкретными клиническими примерами.
Пример 1. Беременная А., 30 лет, срок беременности 37/38 недель, в анамнезе 1 операция кесарева сечения поперечным разрезом в нижнем сегменте матки, плацента располагается по передней стенке матки, предполагаемая масса плода 3300.
Учитывая наличие рубца на матке после кесарева сечения перед планированием способа повторного родоразрешения проведено ультразвуковое и допплерометрическое исследование.
При ультразвуковой биометрии выявлено: толщина миометрия в средней части нижнего сегмента матки - 2,5 мм (Т).
При допплерометрии кровотока в радиарных артериях миометрия нижнего сегмента матки выявлено: ИР в дистальной части - 0,43 (ИР1), ИР в средней части - 0,45 (ИР2), ИР в проксимальной части - 0,49 (ИР3).
Величина прогностического индекса: 6,3 (менее 8,2), в миометрии нижнего сегмента матки прогнозировалось преобладание клеток (фибробластов и фиброцитов).
Учитывая величину прогностического индекса, свидетельствующего о функциональном состоянии НСМ как благоприятном для естественного родоразрешения (формирование в зоне рубца соединительной ткани с высоким содержанием клеток и интенсивным ангиогенезом), запланировано родоразрешение через естественные родовые пути.
Роды завершены через естественные родовые пути.
Пример 2. Беременная Н., 30 лет, срок беременности 37/38 недель, в анамнезе 1 операция кесарева сечения поперечным разрезом в нижнем сегменте матки, плацента располагается по передней стенке матки, предполагаемая масса плода 3000.
Учитывая наличие рубца на матке после кесарева сечения перед планированием способа повторного родоразрешения проведено ультразвуковое и допплерометрическое исследование.
При ультразвуковой биометрии выявлено: толщина миометрия в средней части нижнего сегмента матки - 2,7 мм (Т).
При допплерометрии кровотока в радиарных артериях миометрия нижнего сегмента матки выявлено: ИР в дистальной части - 0,87 (ИР1), ИР в средней части - 0,78 (ИР2), ИР в проксимальной части - 0,86 (ИР3).
Величина прогностического индекса: 12,38 (более 8,2), то есть функциональное состояние НСМ расценивается как неблагоприятное для естественного родоразрешения.
Учитывая величину прогностического индекса, свидетельствующего о формировании в зоне рубца соединительной ткани с высоким содержанием коллагеновых волокон и недостаточным ангиогенезом, запланировано родоразрешение путем операции кесарева сечения.
При гистологическом исследовании биоптата миометрия нижнего сегмента матки, полученного во время повторного кесарева сечения: в тканях преобладают коллагеновые волокна.
Предлагаемый способ позволяет повысить точность оценки функционального состояния НСМ у беременных женщин после кесарева сечения.
Родоразрешение женщин, имеющих рубец на матке, через естественные родовые пути можно планировать при благоприятном функциональном состоянии миометрия НСМ, характеризующемся формированием в зоне рубца соединительной ткани с высоким содержанием клеток и интенсивным ангиогенезом.
Способ оценки функционального состояния нижнего сегмента матки у беременных женщин после кесарева сечения путем ультразвукового исследования, включающий определение толщины миометрия нижнего слоя матки (НСМ), отличающийся тем, что в третьем триместре беременности определяют толщину миометрия в средней части НСМ, индекс резистентности в дистальной части НСМ, индекс резистентности в средней части НСМ, индекс резистентности в проксимальной части НСМ, рассчитывают прогностический индекс по формуле:П=-0,28 Т+7,98 ИP1+5,99 ИР2+1,78 ИР3,где Т - толщина миометрия в средней части НСМ, мм;ИP1 - индекс резистентности в дистальной части НСМ;ИР2 - индекс резистентности в средней части НСМ;ИР3 - индекс резистентности в проксимальной части НСМ,и при П≤8,20 оценивают функциональное состояние НСМ как благоприятное для естественного родоразрешения, а при П>8,20 - как неблагоприятное.