Способ определения индивидуальной топографии радиационных полей у больных раком молочной железы
Иллюстрации
Показать всеИзобретение относится к области медицины, в частности к радионуклидной диагностике и лучевой терапии, и может найти применение при решении вопроса о выборе оптимального объема локорегиональной лучевой терапии. Способ заключается в том, что через 30-120 мин и 480-600 мин после внутриопухолевого введения радиоколлоидов, меченных 99 mTc, производят визуализацию путей лимфооттока от опухоли. В соответствии с результатами морфологического исследования сигнальных лимфоузлов и с учетом обнаруженных путей лимфооттока от опухоли молочной железы принимают решения о проведении одного из 6 предложенных вариантов регионарной терапии рака молочной железы. Способ впервые позволяет решить ряд важных задач радиационной онкологии - определить группу больных раком молочной железы, нуждающихся в облучении подмышечных и/или надподключичных и/или парастернальных лимфоузлов, осуществить телеметрическую подготовку к их облучению, а также выделить пациентов, у которых облучение надподключичной и/или парастернальной области может не проводиться. 2 ил.
Реферат
Изобретение относится к медицине, а именно к радионуклидным методам предлучевой подготовки больных раком молочной железы.
Лучевая терапия является неотъемлемым компонентом лечения больных раком молочной железы (РМЖ), обеспечивая 70-75% снижение риска возникновения локо-региональных рецидивов, что, в свою очередь, приводит к существенному снижению смертности, связанной с РМЖ. До настоящего времени решение об объеме и топографии радиационных полей принимается на основании статистической вероятности поражения тех или иных лимфоколлекторов. В частности, облучение апикальных подмышечных (III уровень) и надключичных лимфоузлов проводится всем пациенткам с поражением 4-х и более подмышечных лимфоузлов, а также больным с массивной опухолью (Т3-Т4). Достоверное улучшение результатов лечения после облучения над-подключичной области доказано многочисленными исследованиями и проявляется в достоверном снижении регионарных рецидивов до 1%-4% (Ovcrgaard M., Hansen P.S., Overgaad J., et al Postoperative radiotherapy in high risk premenopasual women with breast cancer who received adjuvant chemotherapy: Danish Breast Cancer Cooperative Group 82b trial. N.Engl.J.Med. - 1997. - V.337. - P.949-955). У больных, не прошедших лучевого лечения, частота регионарных рецидивов колеблется от 7%-15% до 25%-30%. Это позволяет предположить, что у значительного числа указанных пациентов надежный регионарный контроль может быть достигнут без облучения над-подключичной области. С другой стороны, известно, что у ряда больных (до 10% обследованных) не имеющих морфологических признаков поражения подмышечных лимфоузлов 1-11 порядка лимфогенное распространение опухолевого процесса может осуществляться непосредственно в направлении апикальных и надключичных лимфоузлов, т.е до 10% пациенток не получающих облучения данной области в соответствии со стандартными критериями принятия решения нуждаются в данном лечении.
Рекомендации в отношении необходимости облучения парастернальных лимфоузлов в тех или иных клинических ситуациях достаточно противоречивы. Отмечается статистически достоверное увеличение безрецидивной выживаемости у больных РМЖ с опухолью, локализованной во внутренних квадрантах или центральной области, а также у пациенток с массивным поражением подмышечных лимфоузлов вне зависимости от топографии первичной опухоли. По этой причине внутренняя и центральная локализация опухолевого процесса и/или массивное поражение подмышечных лимфоузлов рассматриваются в качестве показания для облучения парастернальной области. Вместе с тем, совокупный риск рецидивирования рака молочной железы в парастернальных лимфоузлах не превышает 1-10%, а частота их вовлечения в опухолевый процесс по данным радикальной расширенной мастэктомии составляет 8-56%. В свете представленных данных очевидно, что проведение лучевой терапии на область парастернальных лимфоузлов оправданно у 1-56% больных раком молочной железы. При этом более чем у 50% пациенток с внутренней и центральной локализацией опухоли облучение парастернальной области может не выполняться, что дает возможность избежать неблагоприятных побочных эффектов лучевой терапии - повышенного риска СС заболеваний, пневмофиброза, облучения костного мозга грудины. Напротив, имеются указания об ощутимом (до 10% случаев) риске поражения парастернальных лимфоузлов у больных с опухолью, расположенной в наружных квадрантах молочной железы. В этой группе больных облучение парастернальной области может существенно улучшить результаты противоопухолевой терапии, что оправдывает поиск диагностических методов, позволяющих обнаружить эту категорию пациенток (Recht A., Siddon R.I., Kaplan W.D., et al Three dimensional internal mammary lymphoscintigraphy: implications for radiation therapy treatment planning for breast carcinoma. Int.J.Radiat. Oncol. Biol. Phys. -1988. - V.14. - P.477-481).
Таким образом, стандартная тактика регионарной лучевой терапии, основанная на выделении групп повышенного риска в отношении поражения тех или иных групп регионарных лимфоузлов, приводит к избыточному облучению нормальных тканей в 50%-70% случаев и недостаточному облучению областей с высоким риском рецидивирования РМЖ в 5%-15% случаев (A. Recht, S.B. Edge, J.S. Lawrence et al. Postmastectomy radiotherapy: guidelines of the American society of clinical oncology. 2001. - J.Clin. Onc. - V.19. - P.1539-1569).
Наиболее близким к предлагаемому способу по технической сущности является метод радионуклидной визуализации сигнальных лимфоузлов, при котором производится введение меченных коллоидных РФП в параареолярную область, вокруг или непосредственно в опухоль молочной железы (R. Rabinovitch, A. Ballonoff, F. Newman, Evaluation of breast sentinel lymph node coverage by standard radiation therapy Helds. Int.J.Radiat. OncoLBiol. Phys. -2008. - V.70. - P.1468-1471). Указанный метод позволяет определить расположение и количество сигнальных лимфоузлов, выделить группу пациенток с лимфооттоком от опухоли в апикальные подмышечные и парастернальные лимфоузлы. Однако до настоящего времени данные сцинтиграфии сигнальных лимфоузлов не использовались для разработки дифференцированного подхода к облучению больных раком молочной железы и для целей предлучевой телеметрической подготовки.
Техническим результатом данного изобретения является повышение точности лучевой терапии, уменьшение объема облучения здоровых тканей. Это достигается за счет того, что после внутриопухолевого введения меченых коллоидных радиофармпрепаратов производится планарное сцинтиграфическое исследование областей возможного лимфооттока. В соответствии с результатами морфологического исследования сигнальных лимфоузлов и с учетом обнаруженных путей лимфооттока от опухоли молочной железы принимается решения о проведении одного из 6 вариантов регионарной терапии РМЖ.
Способ осуществляется следующим образом.
С целью диагностики массивного поражения регионарных лимфоузлов на первом этапе обследования выполняется пальпаторное и ультразвуковое исследование подмышечной и над-подключичной областей. Последующая позитивная сцинтиграфия с отечествественным туморотропным РФП 99 mTc-технетрил позволяет исключить макропоражение парастернальных, а также подмышечных и надключичных лимфоузлов. При отсутствии инструментальных признаков макропоражения регионарных лимфоузлов, что свидетельствует о незначительном риске блокады коллекторов, обеспечивающих лимфоотток от опухоли, выполняется сцинтирафия сигнальных лимфоузлов и путей лимфооттока от опухоли. Для этого используются коллоидные радиофармпрепараты с диаметром частиц от 10 до 200 нм, меченные 99 mTc. В предлагаемом нами способе применяется отечественный коллоидный препарат «Технефит», который готовится ех temporo на основе стандартного набора "Технефит" и элюата 99 mTc. Для получения наиболее информативных изображений сигнальных лимфоузлов и путей лимфоотока от первичной опухоли препарат вводится непосредственно в опухоль или, в случае технических трудностей, вокруг опухоли. При этом суммарная активность вводимого РФП составляет 74-200 МБК, объем введения не превышает 1-1.5 мл. Сбор информации осуществляется в прямой проекции через 30-120 мин и 480-600 мин после введения РФП. При визуализации апикальных подмышечных (III уровень) и/или парастернальных лимфоузлов принимается решение о технических возможностях биопсии указанных сигнальных лимфоузлов. После чего принимается решение о необходимом объеме облучения:
1) Облучение только оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки.
а. При отсутствии морфологических признаков поражения подмышечных л.у. и при наличии лимфооттока от опухоли только в подмышечные л.у. I-II уровней.
б. Вне зависимости от областей лимфооттока от опухоли, если биопсия всех визуализированных л.у. свидетельствует об отсутствии морфологических признаков их поражения.
2) Облучение оставшейся ткани молочной железы (послеоперационного рубца и тканей передней грудной стенки) и подмышечной области.
а. При наличии морфологических признаков поражения подмышечных лимфоузлов и при наличии лимфооттока от опухоли только в подмышечные л.у. I-II уровней (по данным сцинтиграфии сигнальных л.у.).
б. При наличии морфологических признаков поражения подмышечных л.у. I-II уровней при отсутствии морфологических признаков поражения других областей лимфооттока от опухоли (если выполнялась биопсия л.у., обнаруженных в подключичной и/или парастернальной областях).
3) Облучение оставшейся ткани молочной железы (послеоперационного рубца и тканей передней грудной стенки), подмышечной и над-подключичной областей.
а. При наличии морфологических признаков поражения подмышечных л.у. I-II и III уровней.
б. При обнаружении морфологических признаков поражения подмышечных л.у. I-II уровня и наличии лимфооттока от опухоли в подключичную область в тех случаях, когда их биопсия не проводилась.
4) Облучение оставшейся ткани молочной железы (послеоперационного рубца и тканей передней грудной стенки) и парастернальной области.
а. При отсутствии морфологических признаков поражения подмышечных л.у. I-II уровня и наличии морфологических признаков поражения л.у., расположенных в парастернальной области (лимфоотток в апикальные л.у. отсутствует).
б. При отсутствии морфологических признаков поражения подмышечных л.у. I-II уровня, но наличии лимфооттока в парастернальнвые л.у. в тех случаях, когда их биопсия не проводилась (лимфооток в апикальные л.у. отсутствует).
5) Облучение оставшейся ткани молочной железы (послеоперационного рубца и тканей передней грудной стенки), подмышечной и парастернальной областей.
а. При обнаружении морфологических признаков поражения подмышечных л.у. I-II уровня и парастернальных л.у. (лимфооток в апикальные л.у. отсутствует).
б. При обнаружении морфологических признаков поражения подмышечных л.у. I-II уровня и наличии лимфооттока от опухоли в л.у. парастернальной области в тех случаях, когда их биопсия не проводилась (лимфооток в апикальные л.у. отсутствует).
6) Облучение оставшейся ткани молочной железы (послеоперационного рубца и тканей передней грудной стенки), подмышечной, надподключичной и парастернальной областей.
а. При обнаружении морфологических признаков поражения подмышечных л.у. I-II и III уровней и парастернальных л.у.
б. При обнаружении морфологических признаков поражения подмышечных л.у. I-II уровня, при наличии лимфооттока от опухоли в л.у. подключичной и парастернальной областей в тех случаях, когда их биопсия не проводилась.
Для повышения точности лучевой терапии, уменьшения объема облучения нормальных тканей сцинтиграфические данные о топографии и глубине залегания сигнальных лимфоузлов в над-подключичной и/или парастернальной областях используются в топометрической подготовке при формировании границ радиационных полей. Для достижения этой цели после получения изображения апикальных и/или парастернальных лимфоузлов их проекция выносится на переднюю поверхность грудной стенки с помощью специальной ручки-указки (рационализаторское предложение N 472 за 1987 г.).
Способ иллюстрируется следующими примерами.
Пример 1.
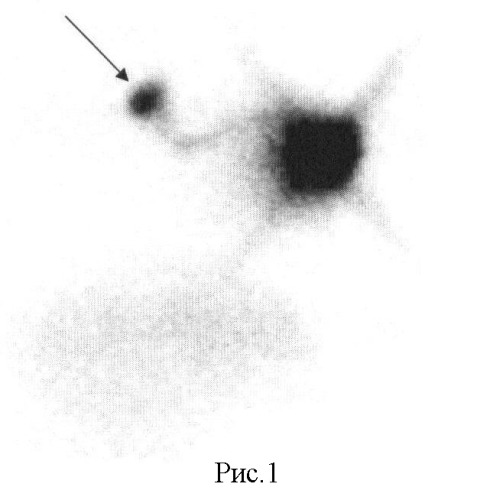
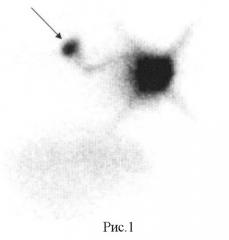
Больная Р. 62 лет поступила в клинику НИИ онкологии с жалобами на наличие образования в правой молочной железе. На основании пальпаторных данных, результатов маммографии и аспирационной биопсии образования молочной железы установлен диагноз «Аденокарцинома правой молочной железы T1NoMx». При клиническом обследовании, УЗИ подмышечной, над-подключичной областей, позитивной сцинтиграфии с 99 mТс-технетрилом признаков специфического поражения регионарных лимфоузлов не выявлено. В ходе предоперационной подготовки проведено определение лимфооттока от опухоли по предложенной методике. Обнаружен один сигнальный лимфоузел в правой подмышечной области (рис.1), других путей лимфооттока от опухоли не определяется. Выполнена секторальная резекция опухоли молочной железы с биопсией сигнального лимфоузла: морфологических признаков его опухолевого поражения не выявлено. Установлен окончательный диагноз «Аденокарцинома правой молочной железы pT1NoMx». Проведено послеоперационное облучение правой молочной железы в суммарной дозе 50 Гр и дополнительное облучение ложа опухоли в дозе 10 Гр. Зоны расположения регионарных лимфоузлов облучению не подвергались.
Пример 2
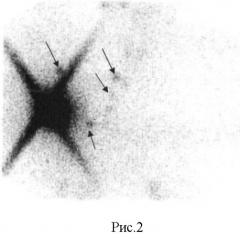
Больная Р. 52 лет обратилась в клинику НИИ онкологии с жалобами на уплотнение в правой молочной железе. При маммографическом обследовании выявлено образование в верхне-наружном квадранте правой молочной железы. После клинического обследования и маммографии выполнена аспирационная биопсия образования правой молочной железы. Установлен диагноз «Аденокарцинома правой молочной железы T1NoMx». При клиническом обследовании, УЗИ подмышечной, над-подключичной областей, позитивной сцинтиграфии с 99 mTc-технетрилом признаков специфического поражения регионарных лимфоузлов не выявлено. В плане предоперационной подготовки проведено определение лимфооттока от опухоли по предложенной методике. Обнаружен лимфоузел в правой подмышечной области, интрамаммарный лимфоузел и цепочка лимфоузлов в парастернальной области справа (рис.2). С помощью ручки-указки выполнена топометрия с вынесением проекции подмышечного и парастернальных лимфоузлов на переднюю поверхность грудной стенки. Выполнена секторальная резекция опухоли молочной железы с биопсией подмышечного сигнального лимфоузла. При морфологическом исследовании обнаружены морфологические признаки опухолевого поражения удаленного лимфоузла, установлен диагноз «Аденокарцинома правой молочной железы pT1NlMx». Проведено послеоперационное облучение правой молочной железы в суммарной дозе 50 Гр с дополнительным облучением ложа опухоли в дозе 10 Гр и, в соответствии предложенным алгоритмом, принято решение о проведении лучевой терапии на подмышечную и парастернальную области в суммарной очаговой дозе 45 Гр и 40 Гр, соответственно.
Предлогаемый способ по сравнению с известными с имеет ряд важных преимуществ, основные из которых следующие:
1. Впервые предложен алгоритм определения топографии радиационных полей для послеоперационного облучения больных раком молочной железы, основанный на результатах радионуклидной визуализации сигнальных лимфоузлов и путей лимфооттока от опухоли.
2. Впервые предложен способ определения индивидуальной топографии радиационных полей, который позволяет разделить пациенток (25%-35% от общего числа), нуждающихся в лучевой терапии на над-подключичную область и больных (65%-75% от общего числа), которым облучение данной области не показано.
3. Впервые, на основании результатов лимфосцинтиграфии, выполненной после внутриопухолевого введения меченных коллоидов, выделены 6 вариантов регионарной лучевой терапии больных раком молочной железы.
Способ выбора индивидуального объема локорегионарной лучевой терапии у больных раком молочной железы, отличающийся тем, что на основании данных сцинтиграфии сигнальных лимфоузлов, выполненной через 30-120 мин и 480-600 мин после внутриопухолевого введения 74-200 МБК раствора коллоидного препарата 99 mTc-технефита, выполняют визуализацию путей лимфооттока от опухоли, на основе которого и в соответствии с результатами морфологического исследования сигнальных лимфоузлов выбирают индивидуальный объем локорегионарной лучевой терапии, причем в случае отсутствия морфологических признаков поражения подмышечных лимфоузлов и наличии лимфооттока от опухоли только в подмышечные лимфоузлы I-II уровней и в случае вне зависимости от областей лимфооттока от опухоли при наличии отсутствия морфологических признаков поражения всех визуализированных лимфоузлов облучение проводят только оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки; в случае наличия морфологических признаков поражения подмышечных лимфоузлов и наличия лимфооттока от опухоли только в подмышечные лимфоузлы I-II уровней и в случае наличия морфологических признаков поражения подмышечных лимфоузлов I-II уровней при отсутствии морфологических признаков поражения других областей лимфооттока от опухоли проводят облучение оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки и подмышечной области; в случае наличия морфологических признаков поражения подмышечных лимфоузлов I-II и III уровней и в случае обнаружения морфологических признаков поражения подмышечных лимфоузлов I-II уровней и наличии лимфооттока от опухоли в подключичную область облучение проводят оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки, подмышечной и надключичной областей; в случае отсутствия морфологических признаков поражения подмышечных лимфоузлов I-II уровней и наличии морфологических признаков поражения лимфоузлов, расположенных в парастернальной области и отсутствии лимфооттока в апикальные лимфоузлы, и в случае отсутствия морфологических признаков поражения подмышечных лимфоузлов I-II уровней и наличии лимфооттока в парастернальные лимфоузлы и отсутствия лимфооттока в апикальные лимфоузлы облучение проводят оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки и парастернальной области; в случае обнаружения морфологических признаков поражения подмышечных лимфоузлов I-II уровней и парастернальных лимфоузлов и отсутствии лимфооттока в апикальные лимфоузлы и в случае обнаружения морфологических признаков поражения подмышечных лимфоузлов I-II уровней и наличии лимфооттока от опухоли в лимфоузлы парастернальной области и наличии лимфооттока в апикальные лимфоузлы облучение проводят оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки, подмышечной и парастернальной областей, в случае обнаружения морфологических признаков поражения подмышечных лимфоузлов I-II и III уровней и парастернальных лимфоузлов и в случае обнаружения морфологических признаков поражения подмышечных лимфоузлов I-II уровней и наличии лимфооттока от опухоли в лимфоузлы подключичной и парастернальной областей облучение проводят оставшейся ткани молочной железы или послеоперационного рубца и тканей передней грудной стенки, подмышечной, надподключичной и парастернальной областей.