Способ профилактики эвентрации органов брюшной полости после радикальной цистэктомии
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к урологии. После основного этапа операции для ушивания лапартомной раны со значительным дефицитом брюшины и поперечной фасции передней стенки живота используют полипропиленовую сетку в качестве эндопротеза, подшитого к брюшине и поперечной фасции. Способ позволяет не допустить уменьшения объема брюшной полости и повышения внутрибрюшного давления и обеспечить возможность ранней активации, что также важно для пациентов с ожирением, пожилого возраста, с наличием сердечно-сосудистой недостаточности. 2 ил.
Реферат
Изобретение относится к области медицины, а именно к урологии, и может быть применимо для предупреждения эвентрации органов брюшной полости после выполнения радикальной цистэктомии (РЦ).
В настоящее время во всем мире РЦ стала стандартом лечения мышечно-инвазивного рака мочевого пузыря. После выполнения данной операции ранние осложнения наблюдаются в 11-70% случаев [1, 2], из них на долю раневых осложнений, в том числе эвентрации, приходится 4-10% [3, 4]. Среди множества причин развития эвентрации после РЦ основной является повышенное внутрибрюшное давление. Последнее связано с длительным парезом кишечника, который наблюдается у 5,3-70% пациентов, перенесших РЦ [5, 6]. Эффективных способов борьбы с парезом кишечника и повышением внутрибрюшного давления не существует. Консервативные мероприятия с использованием лекарственных препаратов, в том числе продленной спинальной анестезии - имеют лишь временный и не всегда стойкий характер (прототип [5]).
Оптимальным объемом РЦ считается удаление мочевого пузыря с прилегающей к нему брюшиной, урахусом, с элементами срединной складки брюшной стенки (собственно брюшины и поперечной фасции). После выполнения РЦ при ушивании брюшной стенки полностью восстановить ее анатомическую целостность не удается. Швы, как правило, накладываются на прямые мышцы живота и апоневроз, в связи с тем, что края брюшины и поперечной фасции сокращаются и их сопоставление становится невозможным.
Таким образом, невозможность полностью восстановить целостность передней брюшной стенки после РЦ при условии наличия повышенного внутрибрюшного давления приводит к прорезыванию швов и эвентрации органов брюшной полости в раннем послеоперационном периоде.
Целью изобретения является повышение эффективности профилактики эвентрации органов брюшной полости после РЦ.
Поставленную цель достигают укреплением задних отделов брюшной стенки с использованием полипропиленового сетчатого имплантата. После РЦ для ушивания лапаротомной раны со значительным дефицитом париетальной брюшины и поперечной фасции передней стенки живота используют полипропиленовый сетчатый имплантат, подшитый без натяжения, как показано на фиг.1.
Способ поясняется чертежом.
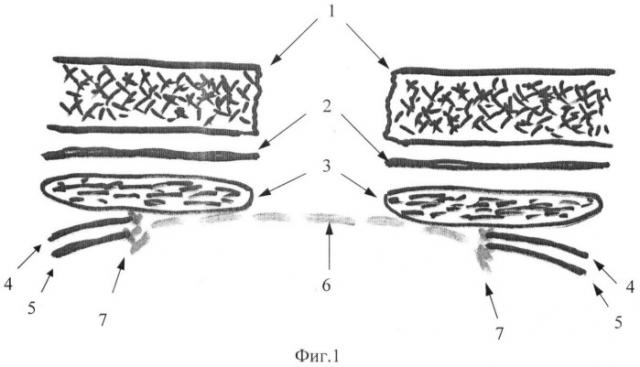
На фиг.1 изображена схема укрепления задних отделов передней брюшной стенки с использованием полипропиленовой сетки после выполнения РЦ, где 1 - кожа и подкожная клетчатка, 2 - апоневроз, 3 - прямые мышцы живота, 4 - поперечная фасция, 5 - париетальная брюшина, 6 - полипропиленовый сетчатый имплантат, 7 - узловые швы.
Способ осуществляют следующим образом.
Выполняют срединную лапаротомию и РЦ с применением одного из известных способов деривации мочи. Осуществляют гемостаз и дренирование брюшной полости. Лапаротомную рану ушивают послойно с использованием для укрепления задних отделов передней брюшной стенки полипропиленового сетчатого имплантата. Последний фиксируют узловыми капроновыми швами к оставшимся после резецирования краям париетальной брюшины и поперечной фасции, предварительно выкроив имплантат на 3-4 см больше, чем полный размер послеоперационного дефекта раны. После этого узловыми швами сводят прямые мышцы живота и отдельно ушивают апоневроз, подкожную клетчатку и кожу.
Данный способ практически полностью исключает возможность эвентрации органов брюшной полости в раннем послеоперационном периоде. Это связано с сохранением объема брюшной полости и профилактикой повышения внутрибрюшного давления. Применение данного способа позволит улучшить функциональные результаты операции и качество жизни пациентов после РЦ.
Способ опробован в клинике при ушивании лапаротомных ран у пациентов после перенесенной РЦ с различными вариантами деривации мочи. С применением данного способа успешно прооперировано шестеро пациентов обоего пола. В качестве примеров приводятся выписки из историй болезни пациентов.
Пример 1.
Больная М., 47 лет, И.Б. №3953, поступила в урологическую клинику 02.10.2008 года с жалобами на гематурию. Анамнез заболевания около 1,5 лет, когда впервые были отмечены эпизоды гематурии. Пациентка страдает ожирением 3 степени. В 2007 году проведена трансуретральная резекция опухоли мочевого пузыря с последующей внутрипузырной химиотерапией. В связи с рецидивом опухоли мочевого пузыря, выявленном при контрольном обследовании 15.09.2008 года, больную госпитализировали в урологическую клинику для проведения радикального оперативного лечения. По данным ультразвукового исследования и экскреторной урографии выявлено, что функция почек удовлетворительная. При проведении фиброколоноскопии диагностирован полип ректосигмоидного отдела толстого кишечника размером до 0,5 см. По данным МРТ - рецидивное опухолевидное образование правой боковой стенки мочевого пузыря с признаками инвазивного роста, паравезикальная клетчатка не изменена, патологии матки и яичников не обнаружено, регионарные лимфоузлы не увеличены. Результат гистологического исследования биоптата - уротелиальная карцинома с высокой степенью анаплазии с диффузной инвазией в детрузор. 08.10.2008 г. выполнена срединная лапаротомия, передняя экзентрация органов малого таза с созданием артифициального мочевого неопузыря по способу VIP (Vesica ileale Padovava) [7]. Ушивание лапаротомной раны производили как представлено в описании предложенного изобретения с использованием полипропиленового сетчатого имплантата (фиг.2). Результат гистологического исследования №27159/244 от 10.10.2008 года - уротелиальная карцинома высокой степени анаплазии (G3) с диффузной инвазией через все слои стенки мочевого пузыря, в регионарных лимфатических узлах метастазов не выявлено. Окончательный диагноз - рак мочевого пузыря pT3aN0M0G3. Послеоперационный период протекал без осложнений. Послеоперационная рана зажила первичным натяжением. 27.10.2008 года при контрольном УЗ-исследовании - чашечно-лоханочная система не расширена, в области послеоперационного рубца жидкостных образований не обнаружено. Самостоятельное мочеиспускание восстановлено. При выписке уровень креатинина сыворотки крови 80 мкмоль/л, мочевины крови 5,1 ммоль/л. Пациентка выписана для амбулаторного наблюдения в удовлетворительном состоянии.
Пример 2.
Больная Т., 74 лет, И.Б. №3835, поступила в клинику 15.10.2008 года с жалобами на гематурию, частое мочеиспускание, дискомфорт в левой поясничной области. Анамнез заболевания около 12 месяцев, когда впервые были отмечены эпизоды гематурии. Трижды пациентке проводилось трансуретральная резекция опухолевидных образований мочевого пузыря с последующей внутрипузырной химиотерапией. В связи с прогрессированием заболевания пациентке проведено радикальное оперативное лечение.
По данным УЗИ размеры и ширина паренхима правой почки в пределах нормы, расширения чашечно-лоханочной системы не выявлено, диагностирована кисты правой почки. Слева выявлен гидронефроз. По результатам КТ органов малого таза - объемное образование мочевого пузыря с поражением устья левого мочеточника и левого края матки. При проведении фиброколоноскопии патологии толстого кишечника не обнаружено. При фиброгастродуоденоскопии диагностировали хронический гастрит без обострения. Результат гистологического исследования биоптата - инфильтрирующая уротелиальная карцинома с высокой степенью анаплазии (G3) и диффузным ростом в подслизистый слой. 21.10.2008 года выполнена передняя экзентрация органов малого таза с формированием артифициального мочевого неопузыря по Studer. Ушивание лапаротомной раны производили по вышеописанному способу. Послеоперационный период протекал без осложнений, улавливающие дренажи удалены на 8 сутки, мочеточниковые катетеры - на 12 сутки, уретральный катетер - на 15 сутки. Послеоперационная рана зажила без признаков воспаления. Результат гистологического исследования №28412/521 от 28.10.2008 года - анапластический рак с единичными группами клеток в жировой клетчатке, опухолевыми эмболами в единичных сосудах капиллярного типа и обширных полей некрозов, в восьми лимфатических узлах справа, в двадцати пяти из тридцати - слева и в тринадцати из пятнадцати парааортальных лимфоузлов выявлены регионарные метастазы. Передняя стенка влагалища и край резекции без признаков опухолевого роста. Окончательный диагноз - рак мочевого пузыря pT3bN3M0G3. Через 3 недели после операции уровень креатинина сыворотки крови 115 мкмоль/л, мочевины крови 8,9 ммоль/л. Послеоперационная рана зажила первично. Пациентка выписана для амбулаторного наблюдения в удовлетворительном состоянии.
Пример 3.
Больной О., 68 лет, И.Б. №3924, поступил в клинику 07.10.2008 года с жалобами на наличие цистостомического дренажа и гематурии и слабость. Анамнез заболевания около 8 месяцев, когда впервые были отмечены эпизоды гематурии. 08.09.2008 года - в ЦРБ пациенту по поводу тампонады мочевого пузыря произведена катетеризация мочевого пузыря, ликвидация тампонады и консервативная гемостатическая терапия. После чего пациент переведен в Нижегородскую областную клиническую больницу, где 15.09.2008 года выполнена цистотомия, ревизия мочевого пузыря с биопсией и цистостомией. Для дальнейшего лечения пациент направлен в урологическую клинику Приволжского окружного медицинского центра. По данным УЗИ размеры и ширина паренхимы почек в пределах нормы, расширения чашечно-лоханочной системы не выявлено, диагностирована киста правой почки. По результатам трансректального ультразвукового исследования предстательной железы - очаговой патологии не выявлено, размеры предстательной железы в пределах нормальных величин. ПСА=3,4 нг/мл. При экскреторной урографии диагностирована удовлетворительная функция почек. При проведении фиброколоноскопии патологии толстого кишечника не обнаружено. При фиброгастродуоденоскопии - картина хронического эрозивного гастрита без обострения. По данным МРТ - опухолевидное образование верхней стенки мочевого пузыря размерами 73×42×63 мм, паравезикальная клетчатка не изменена, регионарные лимфоузлы не увеличены. Результат гистологического исследования биоптата - уротелиальная карцинома с низкой степенью дифференцировки. 23.10.2008 года выполнена срединная лапаротомия, РЦ с формированием сигморектального резервуара по Mainz pouch-2. Ушивание лапаротомной раны производили по вышеописанному способу с использованием полипропиленовой сетки. Послеоперационный период протекал без осложнений, улавливающие дренажи удалены на 10 сутки, мочеточниковые катетеры - на 14 сутки. Послеоперационная рана зажила первичным натяжением. Гистологическое исследование №28978/14 от 24.10.2008 года - уротелиальная карцинома умеренной степени злокачественности с инвазией через все слои, в предстательной железе - доброкачественная гиперплазия, в лимфоузлах - реактивные изменения, метастазов не обнаружено. Окончательный диагноз - рак мочевого пузыря pT3aN0M0G2. Через 2 недели после операции уровень креатинина сыворотки крови 91 мкмоль/л, мочевины крови 7,7 ммоль/л. Послеоперационная рана зажила первичным натяжением. Пациент выписан для амбулаторного наблюдения в удовлетворительном состоянии.
Преимуществами предложенного способа являются: техническая простота и быстрота воспроизведения, практически полное исключение прорезывания швов и возможности развития эвентрации органов брюшной полости после выполнения РЦ. Способ позволяет не допустить уменьшения объема брюшной полости и повышения внутрибрюшного давления и обеспечить возможность ранней активизации, что также важно для пациентов с ожирением, пожилого возраста, с наличием сердечно-сосудистой недостаточности.
Таким образом, предлагаемый способ профилактики эвентрации органов брюшной полости после РЦ отличается технической простотой, физиологичностью и меньшим числом осложнений. Качество жизни у всех пациентов в послеоперационном периоде было хорошим. Это дает основания для более широкого применения данного способа в клинике у соответствующей категории больных.
Источники информации
1. Даренков С.П., Ковалёв В.А. с соавт. Кишечное замещение мочевого пузыря с формирование континентной кутанеостомы // Урология. - 2006. - №1. - С.33-38.
2. Матвеев Б.П., Фигурин К.М. и соавт. Рак мочевого пузыря. - М.: Вердана, 2001, 243 с.
3. Велиев Е.И., Лоран О.Б. Проблема отведения мочи после радикальной цистэктомии и современные подходы к ее решению. / Практическая онкология, Т.4, №4 - 2003. - С.231-234.
4. Dioen B.J. Continent orthotopic urinary reconstruction after cystectomy // Contemporary Urol. - 1999. - №5. - P.55-60.
5. Шаплыгин Л.В., Ситников Н.В. с соавт. Радикальная цистэктомия в лечении инвазивного рака мочевого пузыря // Воен. мед. журнал. - 2003. - №12. - С.43-46.
6. Studer U.E, Hautmann R.E., Hohenfellner М. et al. Indication for continent diversion after cystectomy and factors affecting long-term resurit // Urol. Oncol. - 1998. - Vol.4. - P.172-182.
7. Pagano F., Artibani W., Ligato P. et al. VIP: a new technique for total bladder replacement. Eur. Urol. 1990; 149:17.
Способ профилактики эвентрации органов брюшной полости после выполнения радикальной цистэктомии, включающий ушивание лапаротомной раны передней стенки живота с использованием полипропиленовой сетки, отличающийся тем, что фиксацию полипропиленового сетчатого имплантата производят узловыми швами к оставшимся после резецирования краям брюшины и поперечной фасции, предварительно выкроив имплантат на 3-4 см больше, чем размер послеоперационного дефекта раны.