Способ прогнозирования развития рассеянного склероза при лейкоэнцефалитах у подростков
Иллюстрации
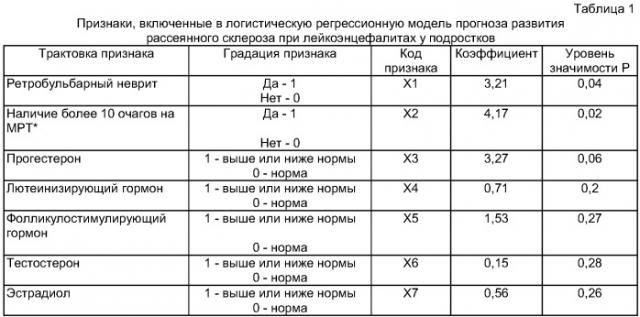
Показать всеИзобретение относится к области медицины, а именно к нейроинфекциям. У детей в возрасте старше 11 лет определяют наличие ретробульбарного неврита (XI), очагов поражения белого и серого вещества ЦНС головного и спинного мозга (Х2), в крови: прогестерона в нмоль/л (Х3), лютеинизирующего гормона (ЛГ) в Мед./л (Х4), фолликулостимулирующего гормона (ФСГ) в Мед./л 1 (Х5), тестостерона в нмоль/л (Х6), эстрадиола в пкмоль/л (Х7). По полученным значениям рассчитывают дискриминантную функцию:
При значениях Y меньше 0,5 прогнозируют благоприятный исход, а при значениях Y больше 0,5 - развитие рассеянного склероза. Способ повышает точность прогнозирования развития рассеянного склероза, что достигается за счет использования прогностически значимых показателей и их комплексной оценки. 3 табл.
Реферат
Изобретение относится к области медицины, а именно к нейроинфекциям, и может быть использовано для прогнозирования развития рассеянного склероза (PC) у подростков с лейкоэнцефалитами (ЛЭ).
Поражение белого вещества головного и спинного мозга у детей встречается у 75-80% детей с инфекционными поражениями ЦНС. ЛЭ являются инфекционными заболеванием, в этиологии которых играют роль как вирусные, так и бактериальные агенты. Заболевание отличается одноочаговым, многоочаговым (диссеминированным) или диффузным характером патологических изменений, локализующихся преимущественно в белом веществе головного и/или спинного мозга, а также развитием различных исходов заболевания чаще в виде полного выздоровления, реже с формированием легкого или умеренного неврологического дефицита. Однако наиболее драматичным исходом ЛЭ является трансформация его в PC ввиду неуклонного прогрессирования данного заболевания, а также отсутствия до настоящего времени эффективной терапии, приводящей к выздоровлению. Известно, что основное место в патогенезе ЛЭ имеет инфекционно-воспалительный процесс, тогда как PC относится к иммунопатологическим заболеваниям ЦНС, характеризующимся развитием аутоиммунных механизмов. Однако причины трансформации одного заболевания в другое не известны. Данные литературы свидетельствуют о том, что PC у взрослых развивается в молодом возрасте, а у детей чаще встречается у подростков, но, тем не менее, описаны случаи заболевания даже у детей первых лет жизни. Прогнозирование исходов ЛЭ, особенно касающихся проблемы формирования PC, до настоящего времени представляет большие трудности в связи со схожестью клинических и МРТ параметров этих заболеваний. Как правило, требуется динамическое наблюдение за переболевшими ЛЭ в течение нескольких месяцев, а иногда и лет, для уточнения исходов. Однако своевременное прогнозирование развития PC при ЛЭ у детей позволит оптимизировать терапию и улучшить исходы данного заболевания путем снижения частоты неблагоприятных последствий.
Известны различные способы прогнозирования течения ЛЭ у детей. Так, возможность прогноза различных вариантов течения диссеминированных лейкоэнцефаломиелитов может быть основана на оценке комплекса клинических, лучевых и иммунологических параметров, включающих выраженность общеинфекционного и общемозгового синдромов, размер очагов и площади поражения белого вещества головного мозга по данным МРТ, а также лабораторных характеристик иммунного ответа: уровень общего IgE и цитокинов - ИФН-γ, ИЛ-4, ФНО-α, отношение CD4/CD8 и относительного числа CD20 в периферической крови. Однако результатом анализа представленных параметров является прогнозирование острого, подострого или хронического течения ЛЭ и установление выздоровления или различной степени неврологического дефицита, а не развитие PC [Старшинов Я.Ю., Скрипченко Н.В., Железникова Г.Ф., Иванова Г.П. Диссеминированные энцефаломиелиты у детей: клинико-иммунологические и томографические корреляции. // Детские инфекции - №2. - 2003. - С.9-13].
В литературе имеются также способы диагностики PC, позволяющие дифференцировать данное заболевание с ЛЭ, основанные на клинических и лучевых параметрах, а также с применением исследования цереброспинальной жидкости (ЦСЖ) методом электрофореза с определением олигоклональных полос. При этом в основу диагностики PC положен принцип «диссеминиции во времени и пространстве». Таким образом, необходимо развитее не менее 2-х очагов, локализующихся в белом веществе, которые развились с промежутком во времени более 1 месяца.
Их недостатком является то, что необходимо осуществлять клинико-лучевой мониторинг за пациентом в течение, как правило, нескольких месяцев для постановки диагноза [McDonald. W.I., Compston A., Edan G. et al. Recommended Diagnostic Criteria for Multiple Sclerosis: Guidelines from the International Panel on the Diagnosis of Multiple Sclerosis. Annals of Neurology, 2001, (50), 121-127].
Наиболее близкими к предлагаемому методу являются критерии прогнозирования PC при развитии первых симптомов заболевания, основанные на совокупности клинических параметров, лучевых и лабораторных параметров [Meng Т., Hemmer В., Nessler S. et al. Acute disseminated encephalomyelitis. Arch. Neurol., 2005, (62), 1673-1680]. В частности, среди клинических симптомов авторы выделяют следующие: отсутствие лихорадки и нарушения сознания и развитие одного неврологического симптома заболевания. К лучевым параметрам относят наличие перивентрикулярной локализация очагов в белом веществе, отсутствие поражения серого вещества (таламусов и базальных ганглиев). Также прогностически значимым является выявление у пациентов в ЦСЖ методом электрофореза олигоклональных полос, что встречается у 40-67% пациентов с PC. Однако недостатком данного способа является то, что использование совокупности этих параметров не обеспечивает должного процента чувствительности, специфичности, а следовательно, и точности прогноза. Кроме того, определение олигоклональных полос в ЦСЖ требует специального оборудования и достаточно трудоемко и дорогостояще.
Технический результат данного изобретения заключается в повышении точности прогноза развития PC за счет определения прогностически значимых показателей и комплексной их оценки.
Этот результат достигается тем, что в известном способе, включающем оценку клинических, лабораторных и МРТ параметров, согласно изобретению у детей в возрасте старше 11 лет определяют наличие ретробульбарного неврита (X1), очагов поражения белого и серого вещества ЦНС головного и спинного мозга (Х2), в крови: прогестерона в нмоль/л (Х3), лютеинизирующего гормона (ЛГ) в Мед./л (X4), фолликулостимулирующего гормона (ФСГ) в Мед./л (Х5), тестостерона в нмоль/л (Х6), эстрадиола в пкмоль/л (Х7), по полученным значениям рассчитывают дискриминантную функцию:
где Y - коэффициент логистической регрессии;
В - константа, В=-8,14;
X1 - при наличие ретробульбарного неврита у пациента при осмотре или в анамнезе, в виде одно- или двустороннего поражения Х1=1, а при отсутствии ретробульбарного неврита Х1=0;
Х2 - при наличии 10 и более очагов по данным МРТ, локализующихся только в белом веществе головного или головного и спинного мозга, и при отсутствии очагов, локализующихся в сером веществе Х2=1; при наличии менее 10 очагов, локализующихся только в белом веществе ЦНС, или когда очаги локализуются как в белом, так и в сером веществе ЦНС независимо от их количества или наблюдается диффузное поражение белого вещества, Х2=0;
Х3 - при норме Х=0, при > или < его содержания - Х3=1;
Х4 - при норме Х4=0, при > или < его содержания - Х4=1;
Х5 - при норме Х5=0, при > или < его содержания - Х5=1;
Х6 - при норме Х6=0, при < у мальчиков и > у девочек - Х6=1;
Х7 - при норме Х7=0, при > у мальчиков и < у девочек - Х7=1,
и при Y<0,5 прогнозируют благоприятный исход, а при Y≥0,5 - развитие рассеянного склероза.
Для каждого признака рассчитан коэффициент.
Занимаясь лечением больных ЛЭ в течение многих лет, наблюдая и анализируя отдаленные результаты лечения, диагностики, мы обнаружили ряд наиболее значимых показателей, выявление которых позволило прогнозировать развитие PC у подростков.
Мы применили корреляционный и пошаговый дискриминантный анализ, в результате которого удалось выявить 7 вышеуказанных наиболее прогностически значимых признаков и соответствующие каждому из них коэффициенты, которые приведены в таблице 1. По результатам обследования значения градации этих признаков закодированы цифрами.
Для оценки уровня гормонов в крови нами были установлены следующие показатели. При этом отклонениями от нормы мы рассматривали следующие значения: для прогестерона у мальчиков <0,3 и >3,1 нмоль/л, у девочек в фолликулярную фазу цикла <0,5 и >2,2, в лютеиновую <6,4 и >79,5 нмоль/л; для лютеинизирующего гормона у мальчиков <0,5 и >7,8 Мед./л, у девочек в фолликулярную фазу <1,7 и >15, в лютеиновую <0,6 и >16,3 Мед./л; для фолликулостимулирующего гормона у мальчиков <1 и >15,4, у девочек в фолликулярную фазу <1,4 и >19, в лютеиновую <1,8 и >5,1, Мед./л; для тестостерона у мальчиков <0,1, у девочек вне зависимости от фазы цикла >2,45 нмоль/л; для эстрадиола у мальчиков >180 пкмоль/л, у девочек в фолликулярную фазу <73, в лютеиновую <300 пкмоль/л.
Мы впервые обнаружили значимость возраста ребенка с ЛЭ на исходы заболевания. При прогнозировании PC необходимо учитывать возраст заболевшего ребенка. Среди пациентов до 11 лет развитие PC нами не наблюдалось, что, с одной стороны, свидетельствует об адекватности терапии, проводимой нами, а с другой стороны, о значимости пубертатного периода на развитие иммунных нарушений, поскольку несмотря на однозначность многих других параметров у детей до 11 лет, исход был благоприятным, тогда как среди подростков (старше 11 лет) часто отмечалось развитие PC в исходе ЛЭ.
Установили, что наличие такого клинического симптома, как ретробульбарный неврит является также значимым диагностическим маркером неблагоприятного прогноза с развитием PC при ЛЭ у подростков. Данный симптом не является патогномоничным для PC, но частота встречаемости его при PC колеблется от 25 до 50%. Однако авторами была установлена важная роль данного синдрома на исходы ЛЭ. Нами установлено, что наличие данного синдрома свидетельствует о распространенности демиелинизации с вовлечением как проводников головного и спинного мозга, так и корешков черепных нервов, что влияет на исход заболевания.
Мы доказали, что наиболее неблагоприятным в плане прогноза PC явилось многоочаговое поражение белого вещества ЦНС с наличием 10 и более очагов, локализующихся как в веществе головного или головного и спинного мозга.
Нами впервые была обнаружена взаимосвязь исходов ЛЭ и наличия у подростка гормональных нарушений, которые выявлялись в отклонениях продукции половых гормонов. Известно, что половые гормоны оказывают влияние на иммунную систему, которое опосредуется через множество рецепторов, имеющих специфичность для каждого из гормонов и широко представленных на клетках и органах иммунной системы. Авторами впервые было установлено влияние каждого из перечисленных гормонов на исходы ЛЭ, что характеризуется величиной коэффициента в логистической регрессионной модели.
Авторы проводили клинико-неврологический и лучевой мониторинг в остром периоде заболевания и в катамнезе в течение 1-8 лет за 127 детьми с ЛЭ в возрасте от 6 месяцев до 17 лет, госпитализированных в клинику нейроинфекций НИИДИ с 1998 г. по 2008 г. Авторы установили, что развитие PC в исходе ЛЭ наблюдалось только в группе детей от 11 до 17 лет, а в 91,3% случаев среди больных от 13 до 17 лет. В связи с чем способ прогнозирования развития PC был разработан и апробирован у 53 детей с ЛЭ в возрасте от 11 до 17 лет, среди которых преобладали девочки, составившие 66,7%. В большинстве случаев наблюдалось развитие ЛЭ (67%), реже - лейкоэнцефаломиелитом (ЛЭМ) в 33%. У 60,4% детей заболевание было обусловлено вирусной этиологией, среди которой более чем половину случаев составили различные герпес-вирусы, а среди бактериальных агентов преобладала боррелия бургдорфери, в 18,9% случаев этиология была не установлена. В 79,1% случаев диагноз PC был поставлен в течение первого года заболевания, в 20,9% - на втором году после перенесенного ЛЭ.
Способ осуществляется следующим способом.
Дети с подозрением на ЛЭ госпитализируются в стационар, где после сбора жалоб и данных анамнеза проводится клинико-неврологическое обследование с установлением возраста пациента, характера неврологической симптоматики с обязательным выявлением наличия или отсутствия симптомов неврита зрительного нерва одно- или двустороннего. Диагностика ретробульбарного неврита у пациентов с ЛЭ проводится на основании жалоб на остро возникшее снижение остроты зрения, появление «тумана перед глазами», болезненности при движении глазных яблок, экзофтальма. Данные симптомы при ЛЭ имеют чаще односторонний, реже двусторонний характер. После осмотра, сбора жалоб и данных анамнеза необходимо провести осмотр офтальмолога, выявляющего характерные для ретробульбарного неврита изменения на глазном дне: гиперемию диска зрительного нерва, пролабирование его в стекловидное тело, полнокровие и расширение сосудов. Параллельно с клинико-неврологическим обследованием и осмотром офтальмолога с целью выявления наличия и установления характера изменений в веществе головного или головного и спинного мозга пациенту проводится МРТ в стандартных T1, Т2 и FLAIR-импульсных последовательностях (ИП) на MP-томографе мощностью не менее 1,5 Тл. После проведения МРТ определяются количество очагов и их локализация в белом и сером веществе головного и спинного мозга. В течение первых суток после госпитализации параллельно обследуется кровь и ЦСЖ на спектр актуальных вирусно-бактериальных инфекций. Назначается стартовая этиотропная и патогенетическая терапия в связи с предполагаемой этиологией ЛЭ. После установления клинической симптоматики, свидетельствующей о поражении ЦНС, а также при выявлении на МРТ одноочагового, диффузного или многоочагового поражения преимущественно белого вещества ЦНС и при подтверждении инфекционной этиологии заболевания ставятся следующие диагнозы: ЛЭ - в случае поражения только вещества головного мозга или ЛЭМ - при вовлечении в патологический процесс как головного, так и спинного мозга. После установления диагноза ЛЭ или ЛЭМ угрожаемыми по развитию PC являются дети старше 11 лет, в связи с чем только у этой группы пациентов проводится забор крови для исследования показателей гормонального статуса методом ИФА, включающего определение уровней гормонов: лютеинизирующего, фолликулостимулирующего, прогестерона, эстадиола, тестостерона у детей обоего пола.
При получении результатов всех обследований осуществляется расчет вероятности развития неблагоприятного прогноза ЛЭ в виде трансформации в PC по формуле логистической регрессии.
Эффективность данного способа прогнозирования подтверждается следующими примерами.
Пример 1.
Больной М. 16 лет. Находился в отделе нейроинфекций НИИДИ (Ист.б. №2464) с 13.04.2007 г. по 11.05.2007 г. с диагнозом: Лейкоэнцефалит диссеминированный, микст-герпесвирусной этиологии.
Ребенок заболел остро 08.04.2007 г., когда появились сонливость, заторможенность.. На 3 сутки заболевания (10.04.2007 г.) поступил в ДИБ№5 с подозрением на отравление психотропными препаратами. На следующие сутки развился правосторонний гемипарез и сенсомоторная афазия. На МРТ головного мозга от 11.04.2007 г. выявлено демиелинизирующее поражение белого вещества в виде 14 очагов, размерами от 0,5 см до 4 см в диаметре и локализующихся только в белом веществе головного мозга: перивентрикулярно и субэпендимарно, в мозолистом теле, а также в правой гемисфере мозжечка. Из них 3 очага накапливали контрастное вещество. С диагнозом лейкоэнцефалит больной был переведен в НИИДИ. При поступлении в институт сразу направлен в реанимационное отделение по тяжести состояния. При осмотре выявлялись нарушение сознания до уровня оглушения, выраженная сонливость, на вопросы не отвечал, при попытке разбудить открывал глаза, задания не выполнял. Мышечная сила в левых конечностях - 5 баллов, в правой руке снижена до 2-х баллов, в ноге - до 3-х баллов. Глубокие рефлексы высокие, зоны расширены, двусторонний симптом Бабинского. Чувствительных нарушений не выявлено. Произведена диагностическая люмбальная пункция, выявившая плеоцитоз - 30/3 (25 - мононуклеаров, 5 - нейтрофилов), нормальное содержание белка - 0,209 г/л. При осмотре офтальмолога от 15.04.2007 г. изменений на глазном дне не выявлено, острота зрения 1,0. Методом ИФА в крови выявлены IgG к вирусу герпеса 1 типа, к вирусу Эпштейна-Барр (ВЭБ). Методом ПЦР в ликворе определен антиген ВЭБ и методом иммуноцитохимии антиген герпеса 1 типа и ВЭБ в клетках ЦСЖ и лимфоцитарной взвеси. При исследовании крови на гормоны от 14.04.2007 г. установлены следующие показатели: прогестерон - 3,0 нмоль/л, ЛГ-11 Мед./л, ФСГ - 9 Мед./л, тестостерон - 2,9 нмоль/л, эстадиол - 198 пкмоль/л.
У данного пациента: Х1=0, Х2=1, Х3=0, Х4=1, Х5=0, Х6=0, Х7=1.
Таким образом, уравнение имеет следующий вид:
Y=0,063. Таким образом, у данного пациента вероятность развития PC минимальна и составляет 0,063 (или 6,3%).
По полученным клиническим и лабораторным данным больному проводилась этиотропная и патогенетическая терапия.
На фоне проводимой терапии состояние быстро восстанавливалось. Из реанимации в отделение переведен на 4 сутки после госпитализации, через 15 дней восстановилась речь, на 22 день от начала терапии больной начал ходить. На момент выписки неврологические симптомы практически полностью регрессировали. Катамнестическое наблюдение за пациентом в последующие 2 года выявило полное восстановление неврологического статуса, а на МРТ от 22.05.2009 - сохранение небольших участков глиоза.
Пример 2. Больная К. 15 лет. Находилась в отделе нейроинфекций НИИДИ (Ист.б. №5081) с 03.10.2003 по 02.11.2003 г. Диагноз: Лейкоэнцефалит диссеминированный, вызванный боррелией бургдорфери.
Из анамнеза известно, что в течение августа 2003 г. 2 раза появлялось нарушение зрения на правый глаз, предметы расплывались, плохо видела все правым глазом, нарушения сохранялись в течение 4-5 дней, а потом все восстановилось. К врачам не обращалась. 23.09.2003 г. развилось нарушение чувствительности в правой руке, затем присоединилась слабость в левой ноге, нарушение походки. 24.09.2003 г. госпитализирована в неврологическое отделение ДГБ №19 г.Санкт-Петербурга с диагнозом: острое нарушение мозгового кровообращения. При проведении МРТ головного и шейного отдела спинного мозга от 01.10.2003 г.: выявлен очаг демиелинизации в шейном отделе спинного мозга, а также в головном мозге более 10 очагов: перивентрикулярно, субэпендимарно, субкортикально в обоих полушариях, а также в левом полушарии мозжечка, в мозолистом теле, диаметр которых колебался от 0,3 до 2 см. Из них 2 очага накапливали контраст. Направлена в НИИДИ на госпитализацию с диагнозом: лейкоэнцефалит диссеминированный.
При поступлении в НИИДИ. Состояние средней тяжести. Сознание ясное. При ходьбе слегка покачивается. Речь не нарушена. Лицо симметричное. Движения глазных яблок в полном объеме. Зрачки S=D, реакции живые. Язык - по средней линии. Небные и глоточные рефлексы живые. Мышечная сила в конечностях 5 баллов. Глубокие рефлексы высокие, S>D. Двусторонний симптом Бабинского, слева Пуссепа. Гипестезия в области правой кисти. Брюшные рефлексы S<D. Интеция при выполнении пальце-носовой пробы, больше слева. Не устойчивость в позе Ромберга. При проведении люмбальной пункции от 05.10.2003 г. выявлен небольшой плеоцитоз: - 36/3 (25-мононуклеаров, 11-нейтрофилов), белок - 0,412 г/л. При осмотре офтальмолога от 04.10.2003 г. Глазное дно - без патологии. Острота зрения: OD=0,8 shp+0,5D=1,0, OS=0,6+1,0D=1,0. Диагноз: Гиперметропия слабой степени OD. Смешанный астигматизм слабой степени OS. При исследовании крови методом ИФА и ПЦР на группу герпес-вирусов - результат отрицательный. Выявлены антитела класса G к боррелии бургдорфери, антитела М - отрицательные. ПЦР крови на боррелии бургдорфери - отрицательный результат, в ликворе - положительная.
При исследовании крови на гормоны от 04.10.2003 г. установлены следующие показатели (лютеиновая фаза цикла): прогестерон - 2,8 нмоль/л, ЛГ - 11 Мед./л, ФСГ - 7,6 Мед./л, тестостерон - 2,7 нмоль/л, эстадиол - 79 пкмоль/л. У данного пациента: Х1=1, Х2=1, Х3=1, Х4=0, Х5=1, Х6=1, Х7=1.
Таким образом, формула имеет следующий вид:
Y=0,991. Таким образом, у пациентки имеется высокий риск развития PC, составляющий 99,1%.
По результатам обследования больной проводилось этиотропная и патогенетическая терапия. Через 4 месяца 19.04.2004 г. у пациентки вновь развилась слабость в правой руке, и она была повторно госпитализирована 21.04.2004 г. (Ист.б. №2297). При проведении на МРТ от 22.04. были выявлены 3 «новых» очага, локализующихся в мозолистом теле, в левой ножке мозжечка, в субкортикальных отделах правой лобной доли. Очаг в области ножки мозжечка накапливал контраст. В неврологическом статусе выявлялась очаговая симптоматика: Черепная иннервация симметричная. Глубокие рефлексы S>D. Гиперрефлексия. Снижение мышечной силы в правой руке до 3 баллов. Гипестезия в области правой стопы. При люмбальной пункции от 22.04.2004 г. - плеоцитоз 15/3 (15-мононуклеаров), белок - 0,346 г/л. Проведенные вирусологические исследования крови и ликвора выявили отрицательный результат. В совокупности полученные данные свидетельствуют о PC у пациентки, что потребовало проведения терапии, специфичной для данного заболевания.
Пример 3. Больная М, 15 лет. Находилась в отделении нейроинфекций НИИДИ (Ист.б. №2808 с 25.05.2006 г. по 02.07.2006 г. с диагнозом: Лейкоэнцефалит с диффузным поражением левого полушария, вызванный вирусом Эпштейна-Барр.
В начале мая 2006 г. наблюдался подъем температуры до 37,8-37,3°С в течение 4 дней. Затем беспокоили головные боли. С 20.05.2006 г. появились нарушение чувствительности и слабость в правой руке, нарушение речи. Госпитализирована в ДГБ №19 с подозрением на объемное образование головного мозга. В ДГБ №19 в течение последующих 2 суток симптоматика нарастала, появилась вялость и сонливость, нарос парез в правых конечностях. При проведении МРТ головного мозга от 24.05.2006 г. выявлено демиелинизирующее поражение белого вещества головного мозга левого полушария, имеющее диффузный характер с преимущественным поражением перивентрикулярных областей. С диагнозом лейкоэнцефалит больная была переведена в НИИДИ. При поступлении в НИИДИ состояние тяжелое, оглушение, вялость и сонливость. На вопросы не отвечает. Движения в правой руке отсутствуют, в правой ноге - в небольшом объеме. Глубокие рефлексы D>S, высокие, клонус правой стопы. Брюшные снижены. 27.05.2006 г. состояние улучшилось, прошли явления отека головного мозга, была проведена люмбальная пункция: цитоз 5/3, белок - 0,389 г/л. Осмотр офтальмолога от 27.05 - без патологии. Вирусологические исследования выявили положительную ПЦР на вирус Эпштейна-Барр в ликворе, антитела класса М и G в крови. Кровь на гормоны от 27.05 - (лютеиновая фаза цикла): прогестерон - 16 нмоль/л, ЛГ - 2.2 Мед./л, ФСГ - 2,4 Мед./л тестостерон - 2,7 нмоль/л, эстадиол - 320 пкмоль/л.
У данного пациента: Х1=0, Х2=0, Х3=0, Х4=0, Х5=0, Х6=1, Х7=0.
Таким образом, формула имеет следующий вид:
Y=0,0003. Таким образом, вероятность развития PC у данной пациентки крайне низка и составляет 0,3%.
Больной проводилась терапия в соответствии с полученными результатами. Через 3 дня стали появляться речь и движения в руке. В последующие дни были выявлены аграфия и акалькулия. К выписке сохранялись: снижение силы в правых конечностях до 4 баллов, дизграфия, дискалькулия. Через 3 месяца была проведена МРТ головного мозга от 06.10.2006 г. - очаговые изменения уменьшились в размерах. Последующее наблюдение в течение 3 лет показало, что стабилизация картины МРТ возникла через 2 года после перенесенного заболевания с сохранением в правом полушарии глиозно-атрофических изменений. В неврологическом статусе - анизорефлексия D>S.
Пример 4. Больной К., 16 лет. Находился в отделении нейроинфекций НИИДИ (Ист.б. №1389) с 14.08.2006 г. по 02.10.2006 г. с диагнозом: Лейкоэнцефалит диссеминированный, вызванный микст-герпетической этиологией.
Из анамнеза известно, что 04.08.2006 появилось непостоянное двоение, нарушение чувствительности на правой половине лица. В последующие дни - головокружение, шаткость при ходьбе, беспокоила головная боль. 09.08 был госпитализирован в ДИБ№5 в нейрохирургическое отделение с диагнозом: объемное образование (?). На МРТ головного мозга выявлены множественные очаги демиелинизации, 15 очагов, локализующихся супра- и субтенториально: субэпендимарно, перивентрикулярно, в области моста, в мозолистом теле, в правом полушарии мозжечка, размеры очагов от 0,4 см до 1,5 см в диаметре. 3 очага накапливали контраст. При поступлении в НИИДИ: состояние средней тяжести. Сознание ясное. Речь не нарушена. При ходьбе слегка покачивается. Жалобы на двоение, усиливающееся при взгляде вправо. Недоведение правого глазного яблока кнаружи. Горизонтальный и вертикальный нистагм. Асимметрия глазных щелей D>S. Сглаженность правой носогубной складки. Девиация языка вправо. Нарушение поверхностной чувствительности в области правой половины лица, правой руке. Мышечная сила в конечностях 5 баллов. Симптом Вартенберга справа. Симптом Бабинского справа. Интенция в руках, больше справа.
При исследовании ЦСЖ: от 15.08.2006 г. Цитоз - 31/3 (23-мононуклеары, 8-сегментов), белок - 0,304 г/л. При осмотре офтальмолога от 15.08.2006 г. патологии не выявлено. При исследовании крови выявлены антитела М и G к ЦМВ, G к вирусу герпеса 6 типа и вирусу Эпштейна-Барр. В крови и ЦСЖ выявлен антиген к вирусу Эпштейна-Барр и герпес 1 типа. Кровь на гормоны от 15.08.2006 г.: прогестерон - 18,3 нмоль/л, ЛГ - 11,2 Мед./л, ФСГ - 16 Мед./л, тестостерон - 3,4 нмоль/л, эстадиол - 200 пкмоль/л.
У данного пациента: Х1=0, Х2=1, Х3=1, Х4=1, Х5=1, Х6=0, Х7=1.
Таким образом, формула имеет следующий вид:
Y=0,891. Таким образом, у данного пациента имеется высокий риск развития PC, составляющий 89,1%.
Больному проводилась этиотропная и патогенетическая терапия. На фоне проводимой терапии состояние улучшилось, к моменту выписки из стационара: сохранялась анизорефлексия D>S. Симптом Бабинского справа. На МРТ головного мозга от 05.12.2006 г. - часть очагов уменьшились в размерах, при введении контрастного вещества накопления не выявлено. Однако в марте 2007 г. вновь возникло нарушение чувствительности в области левой половины лица, головная боль, атаксия. Госпитализирован повторно в НИИДИ 12.04.2007 г., на МРТ головного мозга от 13.04 выявлены 3 «новых» очага, 1 в области моста, 2 в области мозолистого тела, 2 с накоплением контраста. Вирусологические исследования ЦСЖ были отрицательными. По совокупности имеющихся данных у ребенка диагностирован PC, что потребовало специфической терапии данного заболевания.
Разработанные авторами способ прогноза развития PC у подростков с ЛЭ, основанный на вычислении коэффициента логистической регрессии, обладает достаточной статистической значимостью (p<0,001) и высокой степенью классификационной способности, составившей 94,3% (табл.2). При этом более чувствительной оказалась возможность прогноза благоприятного исхода ЛЭ в виде полного выздоровления или легкого неврологического дефицита с формированием рефлекторных нарушений. Так, из 29 детей, у которых PC не развился, верный прогноз составил 96,6%. Несколько менее чувствительным оказался прогноз неблагоприятного исхода ЛЭ с формированием PC. Так, среди 24 детей, у которых PC развился, правильный прогноз был установлен у 22, что составило 91,7%.
| Таблица 2 | |||
| Соотношение прогнозируемых и реальных исходов лейкоэнцефалитов у подростков | |||
| Исход | Правильно диагностировано предложенным методом абс. кол-во (%) | Ложноположительные (*) и ложноотрицательные (**) результаты, абс. кол-во (%) | Настоящие исходы заболевания, абс. кол-во (%) |
| Неблагоприятный исход* | 22 (91,7%) | 2 (8,3%) | 24 (45,3%) |
| Благоприятный исход** | 28 (96,6%) | 1 (3,4%) | 29 (54,7%) |
| Итого | 50 (94,3%) | 3 (5,7%) | 53 (100%) |
При установлении вероятности развития неблагоприятного прогноза, составляющего менее 0,5, курс лечения больного с ЛЭ составляет не более 3-х недель. При этом диспансерный мониторинг после выписки из стационара осуществляется не ранее чем через 3 месяца.
При установлении вероятности развития PC 0,5 и более необходимо проведение терапии длительностью до 4-5 недель с назначением иммунокоррегирующей терапии. Клинико-лучевой мониторинг необходимо осуществить повторно через 1 месяц после выписки из стационара.
Кроме того, применение предложенного авторами способа прогноза позволило достоверно снизить частоту развития повторных рецидивов, сократить частоту развития PC у детей с ЛЭ в 1,5 раза, а также увеличить число пациентов с полным выздоровлением на 24,7%, что в целом привело к достоверному улучшению исходов данного заболевания (табл.3).
| Таблица 3 | ||
| Зависимость исходов от применения критериев прогнозирования | ||
| Исходы | Исходы ЛЭ до применения критериев прогнозирования, n=14 (%) | Исходы ЛЭ с применением критериев прогнозирования, n=11 (%) |
| Частота развития PC | 4 (28,6%) | 2 (18,2%) |
| Частота рецидивов | 2 (14,3%)* | 0 (0%) |
| Выздоровление | 8 (57,1%)* | 9 (81,8%) |
| * - достоверные различия между исходами с применением при p<0,05 |
Таким образом, применение предложенного способа прогнозирования развития PC позволяет корректировать терапию в остром периоде заболевания, а также оптимизировать тактику диспансерного наблюдения.
Предлагаемый способ по сравнению с известными имеет ряд существенных преимуществ, основными из которых являются:
1) точность прогноза;
2) назначение своевременного адекватного лечения;
3) оптимизация тактики диспансерного наблюдения;
4) способ разработан в НИИ детских инфекций и прошел клиническую апробацию у 53 детей с положительным результатом в 94,3% случаев.
Способ прогнозирования развития рассеянного склероза при лейкоэнцефалитах у подростков, включающий оценку клинических, лабораторных и МРТ параметров, отличающийся тем, что у детей в возрасте старше 11 лет определяют наличие ретробульбарного неврита (X1), очагов поражения белого и серого вещества ЦНС головного и спинного мозга (Х2), в крови: прогестерона в нмоль/л (Х3), лютеинизирующего гормона (ЛГ) в МЕд./л (Х4), фолликулостимулирующего гормона (ФСГ) в Мед./л 1 (Х5), тестостерона в нмоль/л (Х6), эстрадиола в пкмоль/л (Х7), по полученным значениям рассчитывают дискриминантную функцию: где Y - коэффициент логистической регрессии, В - константа, В=-8,1, X1 - при наличии ретробульбарного неврита у пациента при осмотре или в анамнезе, в виде одно- или двустороннего поражения Х1=1, а при отсутствии ретробульбарного неврита Х1=0;Х2 - при наличии 10 и более очагов по данным МРТ, локализующихся только в белом веществе головного или головного и спинного мозга и при отсутствии очагов, локализующихся в сером веществе Х2=1; при наличии менее 10 очагов, локализующихся только в белом веществе ЦНС, или когда очаги локализуются как в белом, так и в сером веществе ЦНС независимо от их количества, или наблюдается диффузное поражение белого вещества Х2=0;Х3 - при норме Х3=0, при > или < его содержания - Х3=1;Х4 - при норме Х4=0, при > или < его содержания - Х4=1;Х5 - при норме Х5=0, при > или < его содержания - Х5=1;Х6 - при норме Х6=0, при < у мальчиков и > у девочек - Х6=1;Х7 - при норме Х7=0, при > у мальчиков и < у девочек - Х7=1и при Y<0,5 - прогнозируют благоприятный исход, а при Y≥0,5 - развитие рассеянного склероза.