Способ дифференциальной диагностики чашечковых дивертикулов и солитарных кист почек у детей
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к нефрологии и урологии, и предназначено для дифференциальной диагностики чашечковых дивертикулов и солитарных кист почек у детей. После осуществления водной нагрузки из расчета 10 мг/кг массы тела ребенка в час и внутримышечного введения лазикса из расчета 0,6 мг/кг массы тела ребенка, проводят ультразвуковое исследование (УЗИ) через 20 и 30 минут после введения лазикса. В том случае, если через 20 минут при проведении УЗИ визуализируется лоханка и кистозное образование, не сообщающееся с коллекторной системой почки, а через 30 минут после введения лазикса при проведении УЗИ размер кистозного образования не увеличивается в динамике, диагностируют солитарную кисту. В том случае, если через 20 минут после введения лазикса при проведении УЗИ визуализируется лоханка, кистозное образование и расширение шейки почечной чашечки, а через 30 минут нарастание размеров кистозного образования и диаметра шейки почечной чашечки, диагностируют чашечковый дивертикул. Способ обеспечивает возможность осуществления дифференциальной диагностики солитарных кист почек и дивертикулов чашечек вследствие визуализации при проведении ультразвукового сканирования расширения шейки чашечки в условиях водной нагрузки и форсированного диуреза. 7 ил.
Реферат
Изобретение относится к медицине, а именно к нефрологии и урологии, и может быть использовано для дифференциальной диагностики чашечковых дивертикулов и солитарных кист почек у детей.
Солитарные кистозные образования и чашечковые дивертикулы почек относятся к аномалиям структуры паренхимы почек. Солитарная (простая) киста почки - это такой вид кортикальных кистозных изменений, при котором единичные нефроны не соединяются с собирательными канальцами, а образуют ретенционные кисты. Выделяют три основные теории патогенеза солитарной кисты почки:
- ретенционно-воспалительная киста развивается в результате обструкции и воспаления канальцевых и мочевых путей в период внутриутробного развития;
- пролиферативно-неопластическая киста возникает как следствие избыточной пролиферации почечного эпителия;
- эмбриональная киста возникает в результате неправильного соединения секреторного (метанефрального) и экскреторного (мезонефрального) протоков.
Клинически солитарная киста может проявляться тупой ноющей болью в поясничной области, повышением артериального давления. Наиболее выражены эти симптомы при возникновении нарушения кровообращения и уродинамики, что и является показанием к хирургическому лечению.
Оперативное вмешательство заключается в пункции кист под ультразвуковым контролем с введением в их полость склерозирующих веществ (например, 96% этиловый спирт). Более радикальным считается иссечение купола кисты. Для этого в настоящее время применяются не только открытые пособия, но и ретроперитонеоскопические и лапароскопические операции.
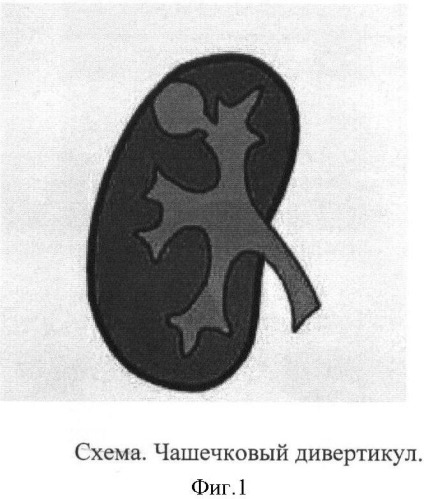
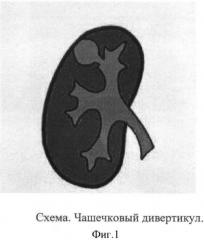
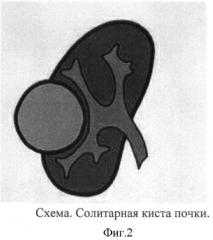
Солитарные кисты почек встречаются в структуре урологической патологии детского возраста с частотой 3-4% (фиг.1). Наиболее часто приходится дифференцировать солитарные (простые) кисты (не имеющие сообщения с коллекторной системой почки) и дивертикулы чашечек. Дивертикулы чашечек имеют связь с коллекторной системой почки посредством узкого хода (канала), по которому в полость дивертикула затекает моча (фиг.2). Застой мочи приводит к увеличению размеров дивертикула, нарушению гемодинамики в окружающей паренхиме и развитию нефросклероза. В ряде случаев в результате нарушения оттока мочи возможно формирование конкрементов в полости дивертикула.
Различия в патогенезе и анатомическом строении простых (солитарных) кист почек и чашечковых дивертикулов обуславливают различный подход к их лечению, в связи с чем на этапе планирования лечения очень важно осуществить дифференциальную диагностику данных образований.
В настоящее время для диагностики аномалий развития паренхимы почек широко применяется ультразвуковое исследование, однако, несмотря на высокую диагностическую ценность УЗИ, возникают определенные трудности дифференциальной диагностики простых кист и чашечковых дивертикулов. Исключение или выявление сообщения с полостной системой почки является принципиально важным моментом, кардинально влияющим на выбор дальнейшей тактики хирургического лечения.
Ранее для диагностики аномалий развития паренхимы почек, а также для диагностики обструктивных уропатий (гидронефроза) и кист почечного синуса была предложена методика диуретической ультразвуковой сонографии (Титов Д.В. и др. Применение диуретической сонографии в диагностике обструктивных уропатий у детей. Медицина в Кузбассе: Спецвыпуск №1-2007: Актуальные вопросы детской хирургии и педиатрии, Материалы научно-практической конференции, посвященной 45-летию детской хирургической службы г.Новокузнецка. Кемерево: ИД «Медицина и просвещение», с.137-138), с дозой введения лазикса 0,5 мг/кг массы тела и проведением ультразвукового исследования через 5, 10, 15, 30 и 60 минут (ближайший аналог предложенного нами способа). Однако эта методика не позволяет дифференцировать солитарные кисты и дивертикулы чашечек в связи с анатомическими особенностями строения шейки почечной чашечки и отсутствием ее расширения при введении диуретического препарата в данной дозировке, а следовательно, и не возможностью визуализации шейки при ультразвуковом сканировании.
В связи с изложенным для дифференциальной диагностики солитарной кисты и чашечкового дивертикула мы предлагаем использовать метод фармакоультразвукового исследования с введением лазикса в более высоких дозировках и выполнением исследования через 20 и 30 минут после введения диуретика как высокоинформативного, малоинвазивного метода, не несущего лучевой нагрузки.
Технический результат предложенного нами способа заключается в повышении точности диагностики солитарных кист почек и дивертикулов чашечек, возможности осуществления их дифференциальной диагностики вследствие визуализации при проведении ультразвукового сканирования расширения шейки чашечки в условиях водной нагрузки и форсированного диуреза.
Способ осуществляется следующим образом.
Непосредственно в день исследования ребенку первоначально проводится УЗИ в В-режиме. Исследование выполняется утром после завтрака с обязательной последующей водной нагрузкой из расчета 10 мг/кг массы тела ребенка в час. Затем внутримышечно вводится лазикс из расчета 0,6 мг/кг веса вне зависимости от возраста ребенка, т.е. всем детям от 0 до 18 лет. Введение лазикса именно в такой дозировке обусловлено особенностями сообщения полости дивертикула, связанного с коллекторной системой узким длинным ходом. Только при дозировке лазикса 0,6 мг/кг после осуществления водной нагрузки из расчета 10 мг/кг массы тела в дальнейшем при проведении УЗИ через 20 минут возможно будет визуализировать сообщение образования с полостной системой почки (визуализируется расширение шейки почечной чашечки, свидетельствующее о наличии дивертикула), нарастание размеров образования и диаметра шейки почечной чашечки через 30 минут и осуществить дифференциальную диагностику между чашечковым дивертикулом и солитарной (простой) кистой. В дальнейшем выполняется УЗИ через 20 минут после введения диуретического препарата, в связи с тем, что на более ранних минутах не удается визуализировать сообщение чашечкового дивертикула с полостной системой почек. При простой солитарной кисте почки через указанное время после введения диуретика четко визуализируется лоханка и кистозное образование, не сообщающееся с коллекторной системой почки. При наличии чашечкового дивертикула визуализируется лоханка, кистозное образование и расширение шейки почечной чашечки, свидетельствующее о наличии сообщения с полостной системой почки.
Далее проводят повторное УЗИ через 30 минут после введения диуретического препарата. В том случае, если размер кистозного образования не увеличивается в динамике, диагностируют солитарную кисту, а в случае нарастания размеров кистозного образования и диаметра шейки - чашечковый дивертикул. Проведение исследования в более поздние сроки от момента введения лазикса неэффективно.
Предложенный способ поясняется следующими клиническими примерами.
Пример 1. Девочка В., 10 лет (история болезни №9600); диагноз: солитарная киста правой почки.
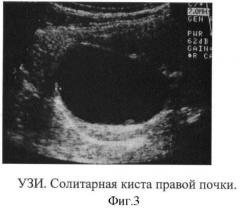
Из анамнеза известно, что при проведении ультразвукового обследования органов брюшной полости и забрюшинного пространства по поводу болей в животе обнаружено кистозное образование среднего сегмента правой почки, размерами 36×30×35 мм расположенное интрапаренхиматозно, с ровными четкими контурами и однородным гипоэхогенным содержимым.
Ребенку с целью исключения сообщения с коллекторной системой почки и осуществления дифференциальной диагностики между простой (солитарной) кистой и чашечковым дивертикулом было выполнено УЗИ с лазиксом по предложенной выше методике. На 20 минуте исследования четко визуализировалась лоханка и кистозное образование, не сообщающееся с коллекторной системой почки (фиг.3). Через 30 минут при проведении повторного УЗИ размер кистозного образования не увеличивается в динамике. Проведенная в дальнейшем компьютерная томография с контрастированием подтвердила отсутствие сообщения кистозного образования с полостной системой почки (фиг.4), то есть подтвердила диагноз солитарной кисты.
Ребенку выполнено хирургическое лечение. Произведена пункция с дренированием кистозной полости и 3-кратным с интервалом 2 дня склерозированием кисты 96% этиловым спиртом.
При динамическом наблюдении в условиях нефроурологического центра на УЗИ уже через 1 месяц кистозная полость не определялась.
Пример 2. Мальчик П., 10 лет (история болезни №8041), диагноз: чашечковый дивертикул правой почки.
Из анамнеза известно, что у ребенка в возрасте 9 лет выявлена киста правой почки. В настоящее время обследован, на УЗИ в верхнем полюсе правой почки определяется кистозное образование диаметром 42 мм. Ребенку проведено УЗИ с лазиксом по описанной выше методике, на котором на 20 минуте исследования визуализируется лоханка, кистозное образование и расширение шейки почечной чашечки, свидетельствующее о наличии сообщения с полостной системой почки (фиг.5). Через 30 минут при проведении повторного УЗИ отмечено нарастание размеров кистозного образования и диаметра шейки чашечки. Все вышеизложенное свидетельствует о наличии у ребенка чашечкового дивертикула. Данные УЗИ были подтверждены проведенной компьютерной томографией, выявившей заполнение контрастным веществом кистозной полости (фиг.6).
Ребенку выполнено оперативное лечение, заключающееся в проведении цистоскопии с установкой стента в коллекторную систему почки (с целью разгрузки собирательной системы почки и предотвращения заброса мочи в полость дивертикула) и пункции чашечкового дивертикула под ультразвуковым контролем с дренированием его полости. В последующем ребенку выполнено 4-кратное склерозирование образования 96% этиловым спиртом.
На контрольном УЗИ через 1 месяц отмечается сокращение размеров дивертикула до 0,8 см. Произведено удаление стента. При проведении УЗИ через 3 месяца после операции образование не определяется.
Ниже приведены примеры, подтверждающие необходимость строгого выполнения всей совокупности приемов заявленного способа для реализации заявленного назначения и достижения технического результата способа (то есть примеры, отражающие факт негативного влияния несоблюдения всей совокупности приемов способа на достижение его технического и клинического результата).
Пример 3. Девочка Л., 5 лет (история болезни №1246); диагноз: солитарная киста верхнего полюса левой почки.
При ультразвуковом сканировании было выявлено кистозное образование диаметром 33 мм, расположенное в верхнем полюсе левой почки с четкими ровными контурами и однородным жидкостным содержимым. Паренхима над образованием была истончена до 1-2 мм.
Было проведено диуретическое ультразвуковое исследование по ранее предложенной методике с введением лазикса в дозировке 0,5 мг/кг и выполнением УЗИ на 5, 10, 15 минуте исследования, выявившее кистозное образование, не сообщающееся с коллекторной системой почки. Компьютерная томография, без выполнения отсроченных снимков, подтвердила наличие кистозного образования, однако не было исключено сообщение кисты с полостной системой почки.
Ребенку была выполнена операция лапароскопического иссечения полости кисты. Послеоперационный период протекал гладко. На контрольном ультразвуковом исследовании определялась остаточная полость, не превышающая в диаметре 1,5 см.
Через 3 месяца при УЗИ органов забрюшинного пространства по поводу болей в поясничной области слева, обнаружена кистозная полость в проекции верхнего полюса диаметром 76 мм, выступающая и деформирующая контур почки в виде «песочных часов» (фиг.7). С целью декомпрессии произведена пункция и дренирование образования. Биохимическое исследование содержимого полости кисты подтвердило наличие в ней мочи, что могло быть связано только с сообщением с коллекторной системой почки. Попытки склерозирования не имели успеха. В связи с чем, девочке была выполнена операция резекции кистозно-измененного верхнего полюса левой почки с прошиванием шейки чашечки.
Контрольное ультразвуковое обследование проводилось в послеоперационном периоде через 1, 3 и 6 месяцев и не выявило рецидивов образования.
Пример 4. Девочка Ц., 12 лет (история болезни №7972/3), диагноз: чашечковый дивертикул верхнего полюса правой почки.
При ультразвуковом обследовании во время диспансеризации диагностировано кистозное образование размером 45-50-45 мм, неправильной формы, располагающееся в проекции верхнего и среднего сегмента правой почки. Паренхима над кистозной полостью истончена в верхнем полюсе до 2-3 мм. Отмечается нарушение кровотока в корковом веществе почки.
Ребенку проведено УЗИ с лазиксом, однако при выполнении исследования была использована дозировка диуретика из расчета 0,5 мг/кг и на 20 минуте исследования визуализировалось кистозное образование без признаков сообщения с коллекторной системой почки.
При выполнении мультиспиральной компьютерной томографии с контрастным усилением и отсроченными снимками диагностировано наличие полости, располагающейся в проекции верхнего полюса правой почки с фистончатыми краями, ограниченной от окружающей паренхимы четкой капсулой. Интрапаренхиматозные сосуды раздвинуты и огибают кистозное образование. На 20 минуте исследования определяется накопление контрастного вещества в полости кисты.
Таким образом, в результате обследования был диагностирован дивертикул верхней группы чашечек, в связи с чем, хирургическая тактика была следующей. Ребенку выполнена пункция с дренированием полости образования. Затем с целью адекватного опорожнения чашечно-лоханочной системы, исключения ретроградного заброса мочи в полость дивертикула и адекватного проведения склеротерапии произведена цистоскопия с стентированием коллекторной системы.
В дальнейшем выполнено 3-кратное склерозирование чашечкового дивертикула 96% этиловым спиртом с интервалом 2-3 дня и длительностью экспозиции 5 минут. На УЗИ отмечено сокращение размеров полости до 20 мм в диаметре, расправление паренхимы и улучшение интраренального кровотока. Дренаж удален на 8 сутки.
Через 1 месяц при контрольном ультразвуковом сканировании отмечено уменьшение размеров полости чашечкового дивертикула до 8 мм, что позволило удалить мочеточниковый стент.
Через 3 месяца дополнительных кистозных образований в правой почке не определялось, кровоток по данным допплерографии на всех уровнях интрапаренхиматозных сосудах не изменен.
Таким образом, предложенный нами способ дифференциальной диагностики позволяет дифференцировать кистозные образования в области почечного синуса, что определяет в дальнейшем выбор наиболее рациональных методов ведения пациента.
Способ дифференциальной диагностики чашечковых дивертикулов и солитарных кист почек у детей, включающий проведение ультразвукового исследования (УЗИ) почек после осуществления водной нагрузки из расчета 10 мг/кг массы тела ребенка в час и внутримышечного введения лазикса, отличающийся тем, что лазикс вводят из расчета 0,6 мг/кг массы тела ребенка, а ультразвуковое исследование проводят через 20 и 30 мин после введения лазикса; в том случае, если через 20 мин при проведении УЗИ визуализируется лоханка и кистозное образование, не сообщающееся с коллекторной системой почки, а через 30 мин после введения лазикса при проведении УЗИ размер кистозного образования не увеличивается в динамике, диагностируют солитарную кисту; в том случае, если через 20 мин после введения лазикса при проведении УЗИ визуализируется лоханка, кистозное образование и расширение шейки почечной чашечки, а через 30 мин - нарастание размеров кистозного образования и диаметра шейки почечной чашечки, диагностируют чашечковый дивертикул.