Способ гастростомии
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для гастростомии. Выявляют у пациента расположенную интраорганно нисходящую ветвь первой ветви нисходящего отдела левой желудочной артерии, условно обозначаемую как нисходящая ветвь первой ветви, и интраорганную верхнюю ветвь второй ветви нисходящего отдела левой желудочной артерии, условно обозначаемую как верхняя ветвь второй ветви. Выполняют гастротомию по передней стенке желудка между проекциями нисходящей ветви первой ветви и верхней ветви второй ветви. Используют в качестве бужирующего элемента направляющую нить, фиксированную к струне-направителю, введенной ортоградно перед гастротомией. Формируют гастростомический канал путем послойного наложения кисетного шва на переднюю стенку желудка вокруг гастростомического отверстия. Способ позволяет уменьшить травматичность, исключить необратимую деформацию желудка. 1 з.п.ф-лы., 2 табл., 1 ил.
Реферат
Изобретение относится к медицине, а именно к хирургической гастроэнтерологии, и может быть использовано как этап лечения больных с продленными рубцовыми стриктурами пищевода в результате химического ожога (форсированное бужирование за направляющую нить).
Гастростомия - одна из самых распространенных операций, производимых при нарушении проходимости пищевода. Операция формирования гастростомы является паллиативным средством восстановления питания при длительном сужении пищевода различной этиологии. Необходимость в указанной операции возникает у больных с рубцовыми, в основном послеожоговыми, стриктурами пищевода, пищеводно-респираторными свищами, нерезектабельными опухолями пищевода и кардиального отдела желудка и некоторыми другими заболеваниями. В зависимости от патологического процесса это оперативное вмешательство производится для обеспечения полноценного питания и декомпрессии желудочно-кишечного тракта для орто- и ретроградного бужирования пищевода, при пластических операциях на пищеводе, при лучевой терапии и т.д. В отечественной и зарубежной литературе разными авторами описано более 100 различных модификаций гастростомии, что свидетельствует об отсутствии общепринятого способа и о стремлении хирургов к совершенствованию техники этой операции.
Все способы гастростомии принципиально подразделяют на две группы:
- с формированием трубчатого свища из желудочной стенки, канал которого выстлан серозной оболочкой и грануляционной тканью (способы П.И.Сапожникова, Witzel, Stamm, Senn, Kader и др.);
- с формированием губовидного свища, канал которого выстлан слизистой оболочкой желудка (способы Г.С.Топровера, В.И.Юхтина, Hacker, Frank и др.).
К числу основных требований, предъявляемых к методике гастростомии, относят следующие. Гастростома должна обеспечивать адекватное питание больного и быть герметичной, что исключает подтекание желудочного содержимого, вызывающего болезненную мацерацию кожных покровов и потерю желудочного сока с пищевыми массами («текущая» гастростома). Методика операции должна быть относительно простой. И наконец, используемая методика должна отвечать задачам операции [1, 2, 3, 4].
Известен способ гастростомии по Witzel (по Витцелю) путем формирования на передней стенке желудка трубчатого свища с горизонтальным каналом, выстланным серозной оболочкой и грануляционной тканью [5]. В ходе указанного способа выполняют верхнюю срединную лапаротомию (вскрытие брюшной полости). Формируют гастростому, для чего на участке 6-8 см вдоль уложенной гастростомической трубки накладывают охватывающие ее серозно-мышечные швы (6-8 швов), создавая тем самым канал на передней стенке желудка. Накладывают на желудок у верхнего края канала кисетный серозно-мышечный шов, в центре которого вскрывают просвет желудка; через полученное отверстие вводят в желудок гастростомическую трубку, после чего кисетный серозно-мышечный шов завязывают (герметизация гастростомической трубки). Выводят гастростомическую трубку на переднюю брюшную стенку в левом мезогастрии через отдельный разрез. Фиксируют переднюю стенку желудка с выведенной из желудка гастростомической трубкой к париетальной брюшине передней брюшной стенки циркулярно узловыми серозно-мышечными швами. В конце операции прикрепляют гастростомическую трубку узловым швом к краю кожной раны.
Способ аналог [5] не позволяет получить технический результат, достигаемый при использовании заявленного решения, ввиду следующего. При формировании гастростомы по Witzel гастростомический канал располагается в проекции интраорганной сосудистой магистрали передней стенки желудка, что с неизбежностью ведет к повреждению внутриорганной сосудистой магистрали, результатом чего может явиться непригодность желудка для последующей эзофагопластики. Наложение большого количества кисетных и серозно-мышечных швов на переднюю стенку желудка на протяжении 6-8 см обусловливает относительно большую протяженность формируемого гастростомического канала, следствием чего может являться возникновение грубой, необратимой деформации желудка и нарушение сохранности внутриорганной сосудистой магистрали с возможным сегментарным нарушением кровоснабжения, что полностью исключает возможность последующего использования желудка для эзофагопластики. Кроме того, грубая, необратимая деформация передней стенки желудка в ряде случаев ведет к возникновению нарушений моторно-эвакуаторной функции желудка /далее - МЭФЖ/. Сегментарное нарушение кровоснабжения может способствовать прорезыванию кисетных и серозно-мышечных швов на передней стенке желудка, что, в свою очередь, приводит к нагноению и несостоятельности гастростомы, нарушению герметичности желудочного свища. Фиксация передней стенки желудка в зоне гастростомического отверстия к париетальной брюшине, осуществляемая по окружности диаметром приблизительно 2 см узловыми серозно-мышечными швами с захватом париетальной брюшины и кожных краев, требует избыточного количества грубых швов для обеспечения герметичности гастростомической трубки в гастростомическом канале. Подобная фиксация дополнительно деформирует стенку желудка и может способствовать нарушению МЭФЖ. Большое количество фиксирующих гастростому швов может приводить к их прорезыванию с последующим нагноением и выпадением гастростомической трубки.
Известен способ гастростомии А.Ф.Черноусова путем формирования на малой кривизне желудка трубчатого свища с горизонтальным каналом, выстланным серозной оболочкой и грануляционной тканью [3]. Указанный способ-аналог включает выполнение верхней срединной лапаротомии, формирование гастростомы по малой кривизне и послойное ушивание лапаротомной раны. Формирование гастростомы осуществляют следующим образом. Предварительно производят мобилизацию малой кривизны желудка от антрального отдела желудка до его кардиального отдела. На десерозированном участке малой кривизны снизу вверх от антрального отдела желудка к его дну поверх уложенной гастростомической трубки на протяжении 5-8 см накладывают охватывающие трубку серозно-мышечные швы (6-8 швов), формируя тем самым канал на малой кривизне желудка. У верхнего конца сформированного канала накладывают на желудок кисетный серозно-мышечный шов, в центре которого вскрывают желудок. Через образованное отверстие вводят гастростомическую трубку в полость желудка, после чего кисетный серозно-мышечный шов завязывают (герметизация гастростомической трубки). Затем над завязанным кисетным швом накладывают несколько серозно-мышечных швов (для большей герметичности канала). У нижнего отверстия канала вокруг гастростомической трубки накладывают два полукисетных шва. Выводят гастростомическую трубку с двумя наложенными полукисетными швами на переднюю брюшную стенку в левом подреберьи через отдельный разрез. Концы полукисетных швов проводят через все слои брюшной стенки, выкалывая по краям разреза рядом с трубкой, после чего полукисетные швы завязывают (сначала левый полукисет, затем правый). Концами полукисетных швов обвязывают гастростомическую трубку со стороны кожи. Дополнительно фиксируют переднюю стенку желудка со стороны брюшной полости к париетальной брюшине передней брюшной стенки узловыми серозно-мышечными швами.
Способ-аналог [3] также не обеспечивает достижение технического результата предложенного способа. При формировании гастростомического канала на малой кривизне желудка в ходе мобилизации малой кривизны от антрального отдела до кардии перевязывается большинство артериальных ветвей левой желудочной артерии, что ведет к неизбежному повреждению внутриорганной сосудистой магистрали, и, как следствие, значимо сокращает вероятность пригодности желудка для последующей эзофагопластики. Формирование протяженного канала над гастростомической трубкой (~8 см) в сочетании с нарушением целостности внутриорганной сосудистой магистрали может приводить к сегментарному нарушению кровоснабжения передней стенки желудка с последующим прорезыванием серозно-мышечных швов и возникновением несостоятельности гастростомы. Фиксация гастростомы (гастростомической трубки), осуществляемая двумя полукисетными швами через все слои брюшной стенки, может приводить к прорезыванию полукисетных швов со стороны стенки желудка с последующим развитием нагноения и несостоятельности гастростомы. Дополнительная фиксация стенки желудка к париетальной брюшине четырьмя швами может дополнительно способствовать (особенно у ослабленных больных) прорезыванию указанных швов с последующей несостоятельностью гастростомы.
Известен способ гастростомии путем формирования на передней стенке желудка трубчатого свища с вертикальным каналом, выстланным серозной оболочкой и грануляционной тканью [1]. Согласно известному способу-аналогу, вскрывают брюшную полость верхним срединным разрезом (верхняя срединная лапаротомия). Выводят в рану разреза желудок. Накладывают серозно-мышечный кисетный шов на переднюю стенку кардиальной части желудка. В центре кисетного шва выполняют разрез. Вводят в полость желудка через указанный разрез гастростомическую трубку. Образуют серозный канал из стенки желудка путем дополнительного наложения двух серозно-мышечных полукисетных швов после наложения серозно-мышечного кисетного шва, кнаружи от него. Свободные концы нитей одного полукисетного шва направляют вверх, а свободные концы нитей другого полу кисетного шва - вниз. Накладывают вокруг трубки по краю отверстия сквозной обвивной шов. Фиксируют сквозной обвивной шов путем затягивания и завязывания концов нитей этого шва вокруг трубки. Делают слева трансректальный послойный разрез брюшной стенки. Выводят в эту рану гастростомическую трубку. Проводят концы нитей полукисетных швов через слои передней брюшной стенки до наружной пластинки влагалища прямой мышцы живота, затягивают и завязывают. Фиксацию стенки желудка к париетальной брюшине производят в два этапа. На первом этапе перед проведением концов нитей полукисетных швов через слои брюшной стенки до наружной пластинки влагалища прямой мышцы живота накладывают два серо-серозных шва латеральнее от полукисетного шва, между передней стенкой желудка и париетальным листком брюшины передней брюшной стенки, влево от края трансректальной раны. На втором этапе накладывают два серо-серозных шва медиально от трансректального разреза. Стенку желудка вокруг трубки несколькими швами подшивают к париетальной брюшине.
Способ-аналог [1] не дает возможность получить технический результат заявленного решения по следующим причинам. Предусмотренное методикой рассматриваемого способа-аналога формирование гастростомы на передней стенке кардиального отдела желудка ведет к неминуемому повреждению внутриорганной сосудистой магистрали, что негативно влияет на пригодность желудка для последующей эзофагопластики. Наложение швов, формирующих гастростомичесий канал (один кисетный и два полукисетных), в проекции внутриорганной сосудистой магистрали не позволяет избежать нарушения интраорганного сосудистого кровотока, что также значимо снижает вероятность использования желудка для формирования из него трансплантата. Кроме того, повреждение интраорганной сосудистой магистрали кисетным и полукисетными швами не исключает возможность сегментарного нарушения кровоснабжения с последующим прорезыванием серо-серозных швов, фиксирующих гастростому к париетальной брюшине. Большое количество формирующих гастростомический канал и фиксирующих гастростому швов (шесть-семь), а также проведение двух полукисетных швов через весь массив тканей передней брюшной стенки (до наружной пластинки влагалища прямой мышцы живота), обусловливая относительно большую протяженность гастростомического канала, может способствовать развитию грубой, необратимой деформации желудочной стенки. Последняя, в свою очередь, с одной стороны, является фактором риска возникновения нарушений МЭФЖ, а с другой стороны - фактором, обусловливающим (при отсутствии сохранности внутриорганной сосудистой магистрали) полную непригодность желудка для эзофагопластики. Выполнение длинного (3 см) трансректального разреза (с целью фиксации гастростомы) может приводить к его инфицированию в ходе выполнения оперативного вмешательства с последующим нагноением и развитием несостоятельности гастростомы.
Наиболее близким к заявленному решению по совокупности существенных признаков является способ гастростомии по Kader путем формирования на передней стенке желудка трубчатого свища с вертикальным каналом, выстланным серозной оболочкой и грануляционной тканью [5]. Способ, принятый за прототип, предусматривает вскрытие брюшной полости верхним срединным разрезом (верхняя срединная лапаротомия) и формирование гастростомы, которое осуществляют следующим образом. Накладывают кисетный серозный шов на передней стенке желудка диаметром ≈2 см. В центре образованного круга выполняют небольшое отверстие в желудке (гастротомию). В образованное отверстие вводят гастростомическую трубку (в случае необходимости осуществления бужирования в рамках способа-прототипа, бужирующий элемент, как правило, представляет собой гастростомическую трубку, в которой размещены струна-направитель и направляющая нить). Затягивают кисетный шов вокруг гастростомической трубки. Накладывают второй кисетный серозный шов на расстоянии примерно 1 см от первого кисетного шва и после погружения первого шва завязывают также и второй шов. После этого накладывают на участок свободной поверхности желудка третий кисетный шов для закрепления катетера. Выводят гастростомическую трубку на переднюю брюшную стенку в левом мезогастрии через отдельный разрез. Фиксируют переднюю стенку желудка с выведенной из желудка гастростомической трубкой к париетальной брюшине передней брюшной стенки циркулярно узловыми серозно-мышечными швами. В конце операции гастростомическую трубку прикрепляют узловым швом к краю кожной раны.
Способ-прототип [5] не позволяет получить технический результат, который обеспечивается изобретением, ввиду следующего. Гастростомия по Kader, как правило, выполняется в зоне прохождения интраорганной сосудистой магистрали, что может исключить использование желудка для последующей эзофагопластики при отсутствии сосудистой большой перигастральной дуги Галлера /далее - дуга Галлера/. Формирование вертикального гастростомического канала относительно большого диаметра путем последовательного наложения трех кисетных швов на расстоянии не менее 1 см друг от друга с неизбежностью приводит к нарушению сохранности внутриорганной сосудистой магистрали с возможным сегментарным нарушением кровоснабжения. Это, с одной стороны, отрицательно сказывается на желудке как возможном пластическом материале. С другой стороны, указанные особенности методики способа-прототипа не позволяют гарантированно избежать прорезывания швов, фиксирующих гастростому передней стенки желудка к париетальной брюшине и, как следствие, нагноения и несостоятельности гастростомы, нарушения герметичности желудочного свища. Наложение значительного количества серозно-мышечных швов, фиксирующих гастростому к париетальной брюшине (вследствие большого диаметра гастростомического канала, обусловливающего необходимость фиксации гастростомы на большой площади), а также прикрепление фиксирующих швов не только к париетальной брюшине, но и к кожному покрову отверстия в брюшной стенке, существенно увеличивает вероятность возникновения грубой и необратимой деформации передней стенки желудка, что, в свою очередь (как было указано выше), с одной стороны, способствует возникновению МЭФЖ, а с другой стороны, создает предпосылки для полной непригодности желудка для целей последующей эзофагопластики.
Задачей изобретения является создание способа гастростомии, обеспечивающего сохранность в желудке внутриорганной сосудистой магистрали, герметичность желудочного свища при минимизации его размеров и минимальной травматизации тканей в зоне гастростомы, исключение необратимой деформации желудка и пригодность желудка для последующей эзофагопластики как при наличии, так и при отсутствии дуги Галлера.
Поставленная задача решается тем, что в способе гастростомии, включающем выполнение верхней срединной лапаротомии, формирование гастростомы путем гастротомии на передней стенке желудка, выведения бужирующего элемента через гастротомический разрез из полости желудка ортоградно с помощью струны-направителя, формирования гастростомического канала с последующим размещением в нем бужирующего элемента, выведения бужирующего элемента на переднюю брюшную стенку, фиксации передней стенки желудка в зоне гастростомического отверстия к париетальной брюшине передней брюшной стенки в левом мезогастрии узловыми серозно-мышечными швами с последующим дополнительным ушиванием кожного дефекта в зоне гастростомического отверстия и послойное ушивание лапаротомной раны, согласно изобретению в ходе формирования гастростомы предварительно выявляют у пациента расположенную интраорганно нисходящую ветвь первой ветви нисходящего отдела левой желудочной артерии /далее - ИНВ ПВ НО ЛЖА/ и интраорганную верхнюю ветвь второй ветви нисходящего отдела левой желудочной артерии /далее - ИВВ ВВ НО ЛЖА/. Гастротомию выполняют по передней стенке желудка между проекциями ИНВ ПВ НО ЛЖА и ИВВ ВВ НО ЛЖА. В качестве бужирующего элемента используют направляющую нить, фиксированную к струне-направителю, введенную ортоградно перед гастротомией. Формирование гастростомического канала производят путем послойного наложения кисетного шва на переднюю стенку желудка вокруг гастростомического отверстия с выведенной направляющей нитью отдельно на слизистую оболочку и на серозно-мышечный слой. Направляющую нить выводят на переднюю брюшную стенку вместе с нитями кисетного серозно-мышечного шва через точечный прокол, выполненный в передней брюшной стенке в левом мезогастрии. Дополнительное ушивание кожного дефекта в зоне гастростомического отверстия осуществляют свободными концами выведенных нитей кисетного серозно-мышечного шва. Наибольшая эффективность достигается когда в ходе формирования гастростомы переднюю стенку желудка в зоне гастростомического отверстия фиксируют к париетальной брюшине передней брюшной стенки в левом мезогастрии тремя узловыми серозно-мышечными швами.
Достижение обеспечиваемого изобретением технического результата обусловлено следующим. Авторами изобретения ранее было установлено существование строго топографо-анатомически очерченной внутриорганной сосудистой магистрали между тремя основными сосудистыми коллекторами желудка: правой желудочно-сальниковой артерией (a. gastro-epiploica dextra) /далее - ПЖСА/, левой желудочной артерией (a. gastrica sinistra) /далее - ЛЖА/ и левой желудочно-сальниковой артерией (a. gastro-epiploica sinistra) /далее ЛЖСА/ через систему сосудов соответственно первой ветви нисходящего отдела ЛЖА (поперечная ветвь, ramus transversus) /далее - ПВ НО ЛЖА/ и второй ветви нисходящего отдела ЛЖА /далее - ВВ НО ЛЖА/. При этом было выявлено, что ПВ НО ЛЖА через свои ветви: интраорганную восходящую ветвь /далее - ВВ ПВ НО ЛЖА/ и интраорганную среднюю ветвь /далее - СВ ПВ НО ЛЖА/ является связующим интраорганным межсосудистым анастомозирующим стволом между системами ЛЖА и ЛЖСА, а ИНВ ПВ НО ЛЖА вместе с ВВ НО ЛЖА и ее интраорганными ветвями (верхней /ИВВ ВВ НО ЛЖА/ и нижней) - между ЛЖА и ПЖСА. Было установлено также, что данная сосудистая магистраль является стабильной и не подвержена влиянию анатомических различий ветвления сосудов желудка [6, 7]. Таким образом, заявленная локализация гастростомы на передней стенке желудка (между ИНВ ПВ НО ЛЖА и ИВВ ВВ НО ЛЖА) обеспечивает сохранность внутриорганной сосудистой магистрали при различных вариантах экстраорганной ангиоархитектоники (наличие или отсутствие дуги Галлера). Целостность внутриорганной сосудистой магистрали, в свою очередь, позволяет исключить возможность сегментарного нарушения кровоснабжения передней стенки желудка, что особенно важно в случае пациентов, страдающих хронической ишемической болезнью органов пищеварения. Отсутствие сегментарного нарушения кровоснабжения является одним из факторов, который позволяет практически полностью исключить вероятность прорезывания кисетных и серозно-мышечных швов на передней стенке желудка, что, в свою очередь, препятствует развитию нагноения гастростомы, минимизирует риск возникновения несостоятельности гастростомы вследствие некроза передней стенки желудка и, как следствие, способствует сохранению герметичности гастростомы. С другой стороны, в случае необходимости резекции рубцово-измененного пищевода сохранность внутриорганной сосудистой магистрали позволяет сформировать из желудка трансплантат с гарантированным кровоснабжением как при наличии, так и при отсутствии дуги Галлера.
Заявленные особенности формирования гастростомического канала (послойное наложение кисетных швов на переднюю стенку желудка при их минимальном количестве /два шва/) позволяют минимизировать протяженность указанного канала и его диаметр, что, в свою очередь, обеспечивает сохранность внутриорганной сосудистой магистрали и отсутствие грубой, необратимой деформации стенки желудка, которые в совокупности являются основными решающими критериями при оценке пригодности желудка для последующей эзофагопластики. Кроме того, формирование гастростомического канала согласно предложенному способу исключает возможность возникновения сегментарных нарушений кровоснабжения (вследствие сохранности внутриорганной сосудистой магистрали), что, в свою очередь, позволяет свести к минимуму риск прорезывания серозно-мышечных швов передней стенки желудка и избежать тем самым нагноения гастростомы, ее несостоятельности, нарушения герметичности желудочного свища. Указанные особенности формирования гастростомического канала способствуют также минимизации размеров желудочного свища и минимальной травматизации тканей в зоне гастростомы в связи с тем, что формируется так называемая точечная гастростома, используемая для выведения через нее лишь направляющей нити для последующего бужирования. И наконец, формирование гастростомического канала заявленным методом позволяет избежать возникновения нарушений МЭФЖ (как следствие отсутствия грубой и необратимой деформации желудка).
Предложенные особенности фиксации передней стенки желудка в зоне гастростомического отверстия (наложение серозно-мышечных швов только к париетальной брюшине без краев кожной раны) способствуют формированию «деликатного» шва (менее грубого, чем соответствующие швы в способах-аналогах и в способе-прототипе), что позволяет исключить возможность возникновения грубой и необратимой деформации, и, как следствие, нарушений МЭФЖ. С другой стороны, формирование «деликатного» шва значительно снижает риск прорезывания швов, предотвращая возможность возникновения нагноения и несостоятельности гастростомы и нарушения ее герметичности.
Фиксация гастростомы к париетальной брюшине передней стенки желудка с помощью только трех швов дополнительно снижает вероятность грубой и необратимой деформации передней стенки желудка.
Дополнительное прошивание точечного кожного дефекта нитями выведенного кисетного серозно-мышечного шва обеспечивает дополнительную фиксацию гастростомы к передней брюшной стенке, что способствует ее надежной герметизации.
Таким образом, именно заявленная совокупность признаков (локализация гастростомы, особенности формирования гастростомического канала на передней стенке желудка, особенности фиксации гастростомы к париетальной брюшине, особенности дополнительного ушивания кожного дефекта в зоне гастростомического отверстия) обеспечивает сохранность в желудке внутриорганной сосудистой магистрали, герметичность желудочного свища при минимизации его размеров и минимальной травматизации тканей в зоне гастростомы, а также исключает возможность необратимой деформации желудка и обусловливает пригодность его для последующей эзофагопластики как при наличии, так и при отсутствии дуги Галлера. При этом из уровня техники не выявляется, по мнению заявителя, известность влияния предписываемых изобретением преобразований, характеризуемых отличительными от прототипа существенными признаками, на достижение технического результата.
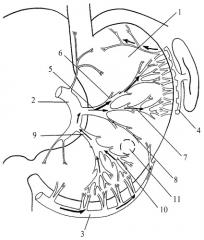
Изобретение поясняется графическими материалами, где на чертеже представлено схематическое изображение желудка с внутриорганной сосудистой магистралью, объединяющей основные экстраорганные сосудистые коллекторы желудка (стрелками показано направление кровотока). На чертеже использованы следующие обозначения:
1 - передняя стенка желудка;
2 - ЛЖА;
3 - ПЖСА;
4 - ЛЖСА;
5 - ПВ НОЛ ЖА;
6 - ВВ ПВ НО ЛЖА;
7 - СВ ПВ НО ЛЖА;
8 - ИНВ ПВ НО ЛЖА;
9 - ВВ НО ЛЖА;
10 - ИВВ ВВ НО ЛЖА;
11 - локализация гастростомического отверстия на передней стенке желудка.
Способ осуществляют следующим образом. Выполняют верхнюю срединную лапаротомию. Формируют гастростому. При этом предварительно визуально определяют у пациента локализацию и структуру интраорганных ветвей НО ЛЖА в проекции на переднюю стенку желудка 1, выявляя в ходе визуализации ИНВ ПВ НО ЛЖА 8 и ИВВ ВВ НО ЛЖА 10. Производят ортоградное введение в полость желудка струны-направителя. После этого выполняют гастротомию (вскрытие просвета желудка) по передней стенке желудка 1 между проекциями ИНВ ПВ НО ЛЖА 8 и ИВВ ВВ НО ЛЖА 10. В полученное отверстие 11 выводят из полости желудка на его переднюю стенку струну-направитель и фиксируют к ней направляющую нить (например, из капрона). Проводят струну-направитель с нитью через полость желудка с последующим выведением ее через рот. С помощью направляющей нити выполняют форсированное бужирование. Затем производят послойное наложение кисетного шва на переднюю стенку желудка вокруг отверстия с выведенной направляющей нитью отдельно на слизистую оболочку и на серозно-мышечный слой (с образованием соответственно слизистого и серозно-мышечного швов). После этого осуществляют точечный прокол в передней брюшной стенке в левом мезогастрии и выводят через него направляющую нить на переднюю брюшную стенку в левом мезогастрии вместе с нитями кисетного серозно-мышечного шва. Затем фиксируют тремя узловыми серозно-мышечными швами переднюю стенку желудка в зоне гастростомического отверстия к париетальной брюшине передней брюшной стенки в левом мезогастрии. Ушивают кожный дефект нитями серозно-мышечного шва. Выполняют послойное ушивание лапаротомической раны.
Изобретение иллюстрируется следующими примерами.
Пример 1.
Больной К., 43 года, поступил 28.02.2008 г. в 6-е хирургическое отделение СПбГУЗ «Городская Мариинская больница» (Санкт-Петербург) /далее - Маринская больница/ с диагнозом: химический ожог пищевода жидкостью «Крот» от 25.08.2008 г. Продленная рубцовая стриктура средней и нижней трети грудного отдела пищевода. Дисфагия III-IV степени.
Больной обследован. Диагноз подтвержден данными фиброгастродуоденоскопии /далее - ФГДС/ и рентгеновского обследования пищевода. После обследования и проведения инфузионной предоперационной подготовки произведена операция по заявляемому способу с форсированным бужированием пищевода за направляющую нить.
В ходе операции выполнена верхняя срединная лапаротомия. При ревизии патологии со стороны желудка не выявлено. Произведено ортоградное введение в полость желудка металлической струны-направителя. Сформирована гастростома. При этом предварительно проведено визуальное определение локализации и структуры интраорганных ветвей НО ЛЖА в проекции на переднюю стенку желудка, в ходе которого выявлены ИНВ ПВ НО ЛЖА и ИВВ ВВ НО ЛЖА. Выполнена гастротомия по передней стенке желудка между проекциями ИНВ ПВ НО ЛЖА и ИВВ ВВ НО ЛЖА. Затем из полости желудка на его переднюю стенку выведена металлическая струна-направитель с фиксацией к ней направляющей нити (капрон №5). После этого струна-направитель с нитью выведена через рот (через полость желудка). Выполнено форсированное бужирование (до бужа №38). Произведено послойное наложение кисетного шва на переднюю стенку желудка вокруг отверстия с выведенной направляющей нитью отдельно на слизистую оболочку и на серозно-мышечный слой. Выполнен точечный прокол в передней брюшной стенке в левом мезогастрии, через который направляющая нить выведена на переднюю брюшную стенку в левом мезогастрии вместе с нитями кисетного серозно-мышечного шва. Произведена фиксация тремя узловыми серозно-мышечными швами передней стенки желудка в зоне гастростомического отверстия к париетальной брюшине передней брюшной стенки в левом мезогастрии с последующим ушиванием кожного дефекта нитями серозно-мышечного шва. Выполнено послойное ушивание лапаротомной раны.
На следующий день после операции выполнено рентгенологическое исследование, в результате которого установлено: проходимость пищевода восстановлена, затеков контрастного вещества нет. Через 5 дней в плановом порядке выполнено повторное бужирование пищевода за направляющую нить с сохранением последней.
Послеоперационное течение гладкое, заживление ран первичным натяжением. Выписан с направляющей нитью на 8-е сутки в удовлетворительном состоянии, явления дисфагии полностью купированы.
Поступил повторно 24.10.2008 г. с явлениями дисфагии II-III степени. Обследован. При ФГДС: на 26 см от резцов циркулярное сужение просвета пищевода до 5 мм, слизистая гладкая с налетами фибрина. При рентгеноскопии пищевода: сужение до 3-5 мм на протяжении 12 см, умеренное супрастенотическое расширение. Пациенту выполнено 2 сеанса ортоградного форсированного бужирования пищевода за направляющую нить до бужа №40 с интервалом 5 дней. Выписан на 7-е сутки в удовлетворительном состоянии, явления дисфагии полностью купированы.
При контрольном обследовании через год: состояние удовлетворительное, жалоб не предъявляет, признаков дисфагии нет. При рентгеноскопии: контрастное вещество свободно проходит по пищеводу, сужения его просвета не наблюдается. При ФГДС: сужений пищевода не выявлено, свободно проходим для эндоскопа 10 мм, слизистая розовая, гладкая. Направляющая нить удалена. Пациент выписан.
Пример 2.
Больной Л., 73 лет, поступил в 6-е хирургическое отделение Мариинской больницы с диагнозом: химический ожог пищевода жидкостью «Крот» от 28.12.2004 г. Продленная рубцовая структура средней и нижней трети грудного отдела пищевода. Дисфагия III степени.
Больной обследован. Диагноз подтвержден данными ФГДС и рентгеновского обследования пищевода. После обследования и проведения инфузионной предоперационной подготовки 05.03.2005 г. произведена операция по заявляемому способу аналогично примеру 1 с форсированным бужированием пищевода за направляющую нить (до бужа №38). Повторное бужирование через 4 дня.
Послеоперационное течение гладкое, заживление ран первичным натяжением. Выписан с направляющей нитью на 6-е сутки в удовлетворительном состоянии.
В дальнейшем течении заболевания в течение года имели место четыре повторные госпитализации, связанные с рецидивами дисфагии, требующими повторного бужирования.
В октябре 2005 г. пациент был доставлен в Мариинскую больницу с явлениями полной дисфагии. Обследован. Диагноз подтвержден данными ФГДС и рентгеновского обследования пищевода. Учитывая частоту возобновления дисфагии и неэффективность проводимой терапии, было принято решение о выполнении больному резекции пищевода с пластикой желудочным трансплантатом.
10.10.2005 г. проведена операция, в ходе которой удалена направляющая нить, выполнена верхняя срединная лапаратомия. Передняя стенка желудка отделена от париетальной брюшины. Гастростомическое отверстие ушито. Желудок мобилизован по обеим кривизнам и отсечен от пищевода. По результатам визуализации межсосудистого анастомозирования основных коллекторов желудка с учетом внутриорганного кровотока из желудка сформирован трансплантат. Выполнена торакотомия в 5-м межреберьи справа. В ходе ревизии выявлено: грудной отдел пищевода рубцово изменен. Пищевод мобилизован и резецирован выше дуги аорты в пределах здоровых тканей. Желудочный трансплантат перемещен в плевральную полость, где в ложе удаленного пищевода сформирован инвагинационный эзофагогастроанастомоз по К.Н.Цацаниди. Плевральная и брюшная полость дренированы.
Послеоперационное течение гладкое, заживление ран первичное. Швы сняты на 8-е сутки. Контрольное рентгенологическое исследование проводилось на 5-е сутки. Результаты обследования: пищеводно-желудочный анастомоз состоятелен, контрастное вещество продвигается без задержки, эвакуация из желудка своевременна. Гистологическое заключение: стенка пищевода во всех отделах с выраженным фиброзом, особенно в подслизистом слое, с хронической воспалительной инфильтрацией и утолщением пласта плоского эпителия.
Амбулаторно обследован через 1 год. Состояние удовлетворительное. Жалоб нет. Проявления дисфагии отсутствуют.
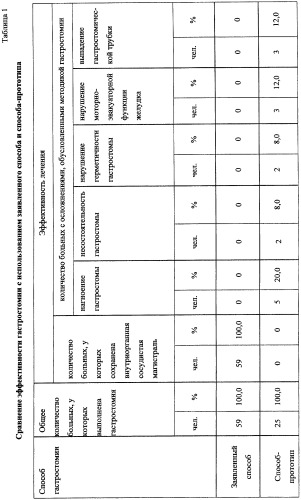
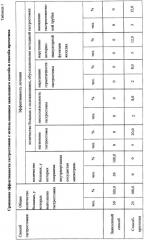
Заявленный способ был использован в ходе хирургического лечения 59 больных в возрасте от 20 до 85 лет с продленными Рубцовыми стриктурами пищевода на почве химического ожога, из них: 27 человек - на почве ожога кислотой, 18 чел. - ожога щелочью, 10 чел. - вследствие ожога суррогатами алкоголя, у 4 чел. - характер отравляющей жидкости был неизвестен. Лечение проводили на базе Мариинской больницы (6-е хирургическое отделение). Критерием эффективности хирургического лечения продленной рубцовой стриктуры пищевода в результате химического ожога служило отсутствие дисфагии через год после второго этапа бужирования за направляющую нить. Критериями эффективности гастростомии (как метода хирургического лечения) являлись сохранность внутриорганной сосудистой магистрали, а также отсутствие осложнений, обусловленных методикой гастростомии: нагноение гастростомы, несостоятельность гастростомы, нарушение герметичности гастростомы, нарушение МЭФЖ. Отмечали также случаи выпадения гастростомической трубки. Кроме того, эффективность гастростомии оценивали в динамике по результатам последующей эзофагопластики. При этом основным критерием эффективности служила пригодность желудка для эзофагопластики, которую устанавливали по совокупности факторов, основными из которых являлись: сохранность внутриорганной сосудистой магистрали, обусловливающая возможность формирования желудочного трансплантанта с гарантированным кровоснабжением, наличие или отсутствие необратимой деформации желудка, а также наличие или отсутствие дуги Галлера. Сохранность внутриорганной сосудистой магистрали определялась визуализацией сосудистого русла в стенке желудка, осуществляющего интраорганное межсосудистое анастомозирование основных экстраорганных сосудистых коллекторов желудка. Сохранность внутриорганной сосудистой магистрали подтверждалась визуально во время мобилизации желудка для эзофагопластики (в случае ее проведения). При этом фиксировалось наличие или отсутствие истечения артериальной крови из проксимального конца сформированного трансплантата. Отсутствие нагноения и несостоятельности гастростомы подтверждалось клинически по отсутствию признаков местного воспаления и явлений перитонита после гастростомии. Нарушение герметичности гастростомы устанавливали визуально по наличию подтекания желудочного содержимого между краями кожи и гастростомической трубки, а также по наличию мацерации кожных покровов в области выведенной гастростомы. МЭФЖ оценивалась при клиническом и ренгенологическом исследовании с введением бариевой контрастной взвеси. Нарушение МЭФЖ устанавливали при таких клинических проявлениях, как чувство переполнения, тяжесть в эпигастральной области, боли в животе, подтекание желудочного содержимого вокруг гастростомического отверстия (или гастростомической трубки). Использовали также рентгенологический критерий: задержка в желудке контрастного вещес