Способ восстановления дакриоцисториностомы в случае ее заращения
Иллюстрации
Показать всеИзобретение относится к области медицины, а именно к офтальмологии, и может быть использовано при нарушении проходимости слезоотводящего пути, хирургически сформированного ранее с помощью операции дакриоцисториностомии. Сущность способа заключается в интраопера-ционном определении характеристик рубцового заращения путем выпячивания его в полость носа с помощью трансканаликулярно заведенного инструмента, иссечении заращения, контрольном промывании слезоотводящих путей и временной интубации слезоотводящего пути. При этом операцию проводят под эндоназальным эндоскопическим контролем. В качестве инструмента, которым выпячивают заращение в полость носа, используют световод, а иссекают заращение с помощью радиоволновой энергии модернизированного наконечника Джавата, заведенного трансканаликулярно, у рабочей части которого отсутствует загнутый под углом 9° дистальный конец, а прямая рабочая часть наконечника имеет на конце изгиб под углом 5° к продольной оси. Начинают иссечение с перфорации заращения в самом тонком месте, а затем иссекают вдоль краев костного окна путем выполнения перекрывающих друг друга перфораций. Использование данного изобретения позволяет снизить риск операционных осложнений, сократить время операции, свести к минимуму повторные заращения. 2 ил.
Реферат
Изобретение относится к медицине, точнее к офтальмологии, и может быть использовано при нарушении проходимости слезоотводящего пути, хирургически сформированного ранее с помощью операции дакриоцисториностомии (ДЦР).
Дакриоцисториностомия - это хирургическое вмешательство при развившемся дакриоцистите, которое может выполняться эндоназально, трансканаликулярно с использованием лазерного излучения или наружным доступом. Суть каждой техники одна - сформировать дакриоцисториностому (в источниках информации сокращенно называют - дакриостома), т.е. создать соустье между слизистой слезного мешка и носовой полостью с резекцией слезной кости. К сожалению, нередко на практике с течением времени сформированное соустье зарастает, т.е. вновь возникает дакриоцистит. По данным научной литературы частота рецидива дакриоцистита после выполненной наружной ДЦР колеблется от 9 до 23%, после эндоназальной ДЦР от 2 до 16%, а после трансканаликулярной лазерной ДЦР в пределах 17,6%.
Устранение заращения сформированного соустья путем повторных вмешательств, используя выше названные технологии, не вполне устраивает хирургов по следующим причинам. Повторная ДЦР с наружным доступом сопряжена с большими техническими сложностями и травматичностью реоперации из-за наличия рубцовых васкуляризированных тканей. Восстановление проходимости соустья путем трансканаликулярной перфорации заращения (рубцовой мембраны) зондом с ретроградным бужированием или эндоназальной интубацией - малоэффективно. Повторная трансканаликулярная лазерная ДЦР имеет те же недостатки, что и первичная: гипертермическое повреждение окружающих тканей, заживление с грубым рубцеванием и, как следствие, большой процент рецидивов. Эндоназально выполняемая электрокаустика (электровыжигание) рубцовой мембраны либо устранение заращения с помощью серповидного металлического ножа или радиоволновой энергии прибора Surgitron небезопасно даже при эндоскопическом контроле в плане повреждения задней стенки слезного мешка и тарзоорбитальной фасции с выпадением орбитальной жировой клетчатки.
Известен способ, позволяющий после хирургического вмешательства соустью вновь функционировать, защищенный патентом - «Способ операции при рецидивах дакриоцистита» (патент РФ №2173125 - прототип). Сущность способа заключается в том, что соустье освобождают от заращения эндоназальным доступом, без эндоскопического контроля. Для этого сначала прокалывают зондом заращение устья нижнего слезного канальца и костного окна. Выпячивают зону заращенного соустья в полость носа. Эндоназальным подходом очищают соустье и костное окно от рубцовой и грануляционной ткани с помощью серповидного ножа. Затем через нижний слезный каналец проводят полиэтиленовую трубку и выводят наружу из полости носа. На выведенный конец трубки надевают силиконовую губку (муфту), которой тампонируют соустье. Начиная с 3-го дня, бужируют вновь созданный слезный путь перемещением трубки. Удаляют трубку с муфтой на 14-17 день после операции.
Недостатки способа:
- недостаточный визуальный контроль за манипуляциями в зоне вмешательства, не позволяет выполнять манипуляции деликатно, атравматично (используется оптическая, а не эндоскопическая риноскопия);
- при вскрытии грубой васкуляризированной мембраны (заращения) скальпелем со стороны носовой полости существует опасность повреждения задней стенки слезного мешка, слезных канальцев, тарзоорбитальной фасции, орбитальных структур;
- не обеспечено дозированное вскрытие рубцовой мембраны, закрывающей соустье, есть опасность хаотичного разрыва ее и возникновения кровотечения из васкуляризированных рубцовых тканей.
Задача изобретения - разработать более надежный способ, позволяющий восстанавливать дакриостому в случае ее заращения более атравматично под эндоскопическим контролем, с использованием радиоволновой энергии.
Технический результат, получаемый в результате решения данной задачи, состоит в снижении операционных осложнений, сокращении времени операции, сведении к минимуму повторных заращений.
Указанный технический результат может быть получен, если в способе восстановления дакриоцисториностомы в случае ее заращения, включающем интраоперационное определение характеристик рубцового заращения путем выпячивания его в полость носа с помощью трансканаликулярно заведенного инструмента, иссечение заращения, контрольное промывание слезоотводящих путей и временную интубацию слезоотводящего пути, операцию проводят под эндоназальным эндоскопическим контролем, при этом в качестве инструмента, которым выпячивают заращение в полость носа, используют световод, а иссекают заращение с помощью радиоволновой энергии модернизированного наконечника Джавата, заведенного трансканаликулярно, у рабочей части которого отсутствует загнутый под углом 90° дистальный конец, а прямая рабочая часть наконечника имеет на конце изгиб под углом 5° к продольной оси, причем начинают иссечение с перфорации заращения в самом тонком месте, а затем иссекают вдоль краев костного окна путем выполнения перекрывающих друг друга перфораций.
Среди существенных признаков, характеризующих способ, отличительными являются:
- операцию проводят под эндоназальным эндоскопическим контролем;
- в качестве инструмента, которым выпячивают заращение в полость носа, используют световод;
- иссекают заращение с помощью радиоволновой энергии модернизированного наконечника Джавата, заведенного трансканаликулярно;
- у рабочей части модернизированного наконечника Джавата отсутствует загнутый под углом 90° дистальный конец, а прямая рабочая часть наконечника имеет на конце изгиб под углом 5° к продольной оси;
- начинают иссечение с перфорации заращения в самом тонком месте;
- затем иссекают заращение вдоль краев костного окна путем выполнения перекрывающих друг друга перфораций.
Между совокупностью существенных признаков и достигаемым техническим результатом существует причинно-следственная связь.
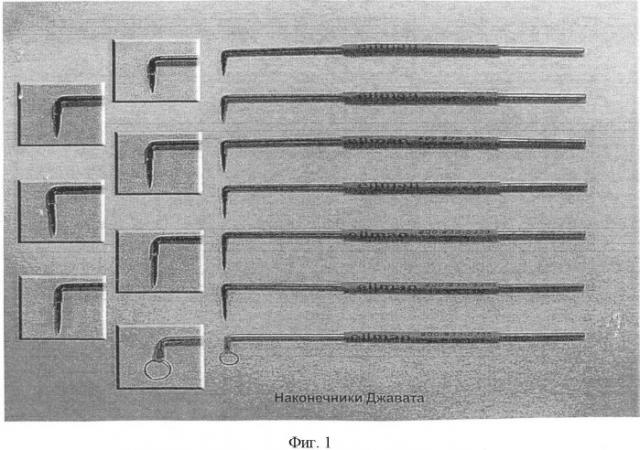
Эндоназальный эндоскопический контроль пришел в хирургию слезных путей в последние годы и преимущества его против оптической риноскопии (прототип) очевидны. Особенно важно на начальном этапе операции оценить заращение: его местоположение, прилегает ли заращение к каким-либо структурам, толщину, самое тонкое место заращения, васкуляризацию и т.п. Такую оценку качественно, с хорошей визуализацией можно сделать с помощью эндоназального эндоскопа, когда перед объективом находится выстоящее в сторону объектива заращение, причем это выстояние обеспечивается с помощью световода, заведенного трансканаликулярно. Дистальным концом световода обеспечивается одновременно выстояние заращения и его подсветка. Проведя тщательную интраоперационную диагностику, изучив заращение с помощью эндоскопа, у хирурга появляется возможность во время освобождения соустья от заращения действовать деликатно, эффективно, уверенно. Начинают иссечение мембраны (заращения) с самого тонкого места, выявленного во время осмотра. Это позволяет исключить хаотичный разрыв мембраны. Для иссечения заращения предлагается использовать радиоволновую энергию модернизированного наконечника Джавата к аппарату Surgitron DF-120, заведенного трансканаликулярно. Этот метод позволяет разрезать и коагулировать мягкие ткани с помощью радиоволн высокой частоты (4 МГц) без деформации тканей. Стандартный радиоволновой наконечник Джавата имеет Г-образную форму и предназначается для формирования лоскута слизистой носа в зоне вмешательства и иссечения стенки слезного мешка при эндоназальном его заведении во время операции эндоназальной дакриоцисториностомии. Особенность модернизированного наконечника состоит в том, что у рабочей части отсутствует загнутый под углом 90° дистальный Г-образный конец, а прямая рабочая часть наконечника имеет на конце изгиб под углом 5° к продольной оси. Такая конструкция позволяет завести радиоволновой наконечник со стороны слезных путей к заращению атравматично (диаметр рабочего наконечника с изоляцией - 1,1 мм, что соизмеримо с диаметром расширенного слезного канальца). А загиб конца рабочей части наконечника всего лишь на 5° относительно продольной оси дает возможность, вращая рукоятку наконечника вокруг собственной оси (не наклоняя ее), оказываться торцевой рабочей части наконечника в той точке, где необходимо произвести разрушение ткани радиоволновой энергией - вдоль краев костного окна (площадь окна в среднем 4×6 мм). Иссечение заращения радиоволновым инструментом, заведенным трансканаликулярно, производится быстро, эффективно и атравматично. Ранее мы отмечали, что когда радиоволновой наконечник Джавата используют эндоназально с целью иссечения передней стенки слезного мешка (при эндоназальной эндоскопической дакриоцисториностомии), то существует опасность повреждения задней стенки слезного мешка, устьев слезных канальцев, тарзоорбитальной фасции, орбитальных структур. В данной технологии иссечение заращения выполняют не в сторону слезного мешка, а из слезного мешка в сторону носовой полости, следовательно, такая травма исключена.
Таким образом, между совокупностью существенных признаков и достигаемым техническим результатом существует причинно-следственная связь.
На фигуре 1 - показаны разновидности стандартных наконечников Джавата (все они имеют Г-образную форму).
На фигуре 2 - показан модернизированный наконечник Джавата (отсутствует загнутый под углом 90° дистальный конец, а прямая рабочая часть наконечника имеет на конце изгиб под углом 5° к продольной оси).
Способ осуществляется следующим образом.
Выполняют эпибульбарную капельную анестезию и местную анестезию полости носа. Коническими зондами Зихеля №1-3 расширяют нижнюю слезную точку, каналец, заполняют слезный каналец и слезный мешок вискоэластиком (известный прием - патент №2335264). Трансканаликулярно заводят в слезный мешок световод, осуществляя им подсветку заращения. Одновременно в полость носа вводят жесткий эндоскоп, соединенный с видеокамерой. Производят легкое надавливание дистальным концом световода на рубцовую мембрану, визуализируют ее прогибание в полость носа, уточняют ее границы, плотность, толщину, васкуляризацию. Затем выводят световод наружу и на его место через ту же слезную точку и каналец в слезный мешок к рубцовой мембране (заращению) подводят модифицированный наконечник Джавата. Рабочая часть наконечника покрыта изоляцией, имеет длину 23 мм и в конце слегка изогнута, изгиб составляет 5° к продольной оси. Рабочая часть наконечника заканчивается закругленным не заизолированным рабочим торцом. Радиоволновым наконечником выпячивают заращение в полость носа и в самом тонком месте под контролем эндоскопа, в режиме «резание + коагуляция», перфорируют рубцовую мембрану, применяя мощность 10-12 вт (при необходимости функции «резание» и «коагуляция» могут выполняться раздельно). Перфорируя заращение в самом тонком месте, хирург определяется с величиной мощности радиоволнового воздействия, которую он будет применять для перфорации других, более плотных участков заращения. Осуществив вскрытие мембраны, приступают к ее иссечению. Последовательно иссекают мембрану вдоль краев костного окна, путем выполнения перекрывающих друг друга перфораций. Для продвижения дистального конца наконечника по контуру заращения поворачивают рукоятку наконечника вокруг собственной оси (действие обеспечивается благодаря конструктивному загибу наконечника на 5°). Произведя полное иссечение заращения, выделенная ткань удаляется наружу или вымывается. Затем проводят контрольное промывание слезоотводящих путей и временную биканаликулярную интубацию стандартной силиконовой системой на срок в среднем 2-3 месяца. Через 1 месяц пациента приглашают на контрольное промывание.
Пример. Пациент Т., 1936 г.р. В мае 2009 года перенес эндоназальную эндоскопическую ДЦР слева. При явке 22.06.09 г. жалоб не было, интубационная система занимала правильное положение, при промывании слезоотводящих путей жидкость свободно поступала в нос. По месту жительства 20.08.2009 г. интубационная система была удалена. При явке 19.10.2009 г. - жалобы на слезотечение, при промывании слезоотводящих путей промывочная жидкость в нос не проходит. Выполнена эндоскопическая риноскопия - выявлено рубцовое заращение дакриостомы. Диагноз: рецидив дакриоцистита слева.
06.11.2009 г. пациенту выполнена операция согласно разработанной технологии. То-есть выполнено трансканаликулярное иссечение рубцовой мембраны с помощью модернизированного радиоволнового наконечника Джавата к аппарату Surgitron DF-120 под эндоназальным эндоскопическим контролем. Модернизация конструкции наконечника состояла в том, что у рабочей части наконечника отсутствовал загнутый под углом 90° дистальный конец, а прямая рабочая часть наконечника имела на конце изгиб под углом 5° к продольной оси. Вначале интраоперационно были определены характеристики рубцового заращения с помощью трансканаликулярно заведенного световода, осуществлявшего выпячивание заращения в сторону носовой полости, и эндоскопа, соединенного с видеокамерой. Характеристики заращения: рубцовая мембрана размером 5×5 мм неравномерной толщины, с единичными новообразованными сосудами. Слабое (тонкое) место в мембране обнаруживалось на 5 часах около края костного окна. В этом месте осуществили перфорацию заращения, используя мощность радиоволнового наконечника, равную 12 вт, в результате, мембрана была вскрыта атравматично. Затем продолжили иссечение заращения вдоль краев костного окна, путем выполнения перекрывающих друг друга перфораций, используя при этом мощность 14 вт. После полного иссечения мембраны выполнено контрольное промывание слезоотводящих путей. Выполнена временная интубация системой Bika.
При явке 11.12.2009 г. жалоб нет. Интубационная система занимает правильное положение, дакриостома размером 4×5 мм, контрольное промывание слезоотводящих путей, жидкость свободно проходит в нос и выходит наружу.
25.01.2010 г. - интубационная система удалена, выполнено контрольное промывание восстановленного слезного пути, жидкость свободно проходит в нос.
При явке 26.02.2010 г. - слезоотводящий путь функционирует хорошо, жалоб у пациента нет.
Заявляемым способом в нашем центре прооперировано 16 пациентов. Все операции прошли без осложнений. Способ подтвердил свою надежность, позволив восстановить дакриоцисториностому после ее заращения у всех 16 пациентов. При этом на проведение операции затрачивалось меньше времени, чем при традиционных технологиях, сведено к минимуму количество повторных заращений.
Способ восстановления дакриоцисториностомы в случае ее заращения, включающий интраоперационное определение характеристик рубцового заращения путем выпячивания его в полость носа с помощью трансканаликулярно заведенного инструмента, иссечение заращения, контрольное промывание слезоотводящих путей и временную интубацию слезоотводящего пути, отличающийся тем, что операцию проводят под эндоназальным эндоскопическим контролем, при этом в качестве инструмента, которым выпячивают заращение в полость носа, используют световод, а иссекают заращение с помощью радиоволновой энергии модернизированного наконечника Джавата, заведенного трансканаликулярно, у рабочей части которого отсутствует загнутый под углом 90° дистальный конец, а прямая рабочая часть наконечника имеет на конце изгиб под углом 5° к продольной оси, причем начинают иссечение с перфорации заращения в самом тонком месте, а затем иссекают вдоль краев костного окна путем выполнения перекрывающих друг друга перфораций.