Способ профилактики гнойных осложнений при хирургическом лечении хронического панкреатита
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для профилактики гнойных осложнений при хирургическом лечении хронического панкреатита. Заготавливают лоскут из правой половины большого сальника. Формируют в центральной бессосудистой части сальникового лоскута «окно», на 1-2 см больше размера раневого дефекта поджелудочной железы. Фиксируют внутренний край сальникового лоскута к капсуле поджелудочной железы вокруг раневого дефекта одиночными узловыми швами с шагом шва 6-8 мм. После наложения панкреатикоэнтероанастомоза формируют «сальниковую сумку», дренируемую наружу. Фиксируют швами к стенке кишки край сальникового лоскута, охватывающий отрезок тонкой кишки. Сшивают между собой свободные края лоскута над панкреатикоэнтероанастомозом, при этом в центральной части линии шва оставляют отверстие. Вводят через оставленное отверстие в полость сформированной «сальниковой сумки» два выпускника. Накладывают на отверстие «сальниковой сумки» швы. Выводят выпускники наружу. Способ позволяет уменьшить риск воспалительных и гнойных осложнений. 5 ил.
Реферат
Изобретение относится к медицине, в частности к хирургии, и может быть использовано при хирургическом лечении хронического панкреатита.
В настоящее время для хирургического лечения хронического панкреатита общепринятыми являются резецирующие и дренирующие операции, целью которых является ликвидация патологического очага, снижение внутрипротокового давления, и как следствие, купирование болевого синдрома. Так, при резецирующих операциях удаляется патологически измененная головка железы с формированием анастомоза между культей поджелудочной железы и тощей кишкой (Whipple A., 1946, Traverso L., Longmire W., 1978, Beger H., 1980, Frey C., 1987), а при дренирующих операциях (Duval M., 1954, Puestow C., Gillesby W., 1958, Partington R., Rochelle R., 1960) декомпрессия протоковой системы достигается за счет формирования панкреатоэнтероанастомоза. При выраженной дилатации главного панкреатического протока при осложненном хроническом панкреатите общепризнана методика продольного панкреатоэнтероанастомоза с созданием максимально широкого внутреннего дренажа поджелудочной железы (Puestow C., Gillesby W. // Retrograde surgical drainage of pancreas for chronic relapsing pancreatitis // Arch. Surg, - 1958. - Vol.52. - P.898-907). По данным литературы, вышеописанные методики эффективны у 70% больных хроническим панкреатитом, в том числе с осложненными формами (Beger H.G. et al. // Adv Surg, - 1999, - Vol.32, P.87-104, Fitzsimmons D. et al. Ann J Gastroenterol, - 2005, - Vol.100:4, P.918-926), однако у 30% в послеоперационном периоде развиваются гнойно-воспалительные осложнения (Но H., Frey С // Arch. Surg. - 2001. - Vol.136. - P.1333-1338, Adams D., Ford M., Anderson B. // Ann. Surg. - 1994. - Vol.5. - P.481-489, Nealon W., Thompson J. // Ann. Surg. - 1993. - Vol.217. - P.459-468, Schnelldorfer Т., Lewin D., Adams D. // World J. Surg. - 2006. - Vol.30. - P.1321-1328), что снижает эффективность хирургического лечения хронического панкреатита.
Известен способ хирургического лечения хронического головчатого панкреатита (патент РФ №2228720, 20.05.2004), включающий срединную лапаротомию и мобилизацию головки поджелудочной железы по Кохеру, отличающийся тем, что продольно рассекают капсулу и поверхностный слой паренхимы поджелудочной железы по передней поверхности головки, интрапаренхиматозно удаляют тканевую массу из головки поджелудочной железы с оставлением паренхиматозно-капсулярного каркаса толщиной 0,5-0,7 см, рассекают переднюю стенку панкреатического протока, открывающегося в образовавшуюся полость с последующим выделением отрезка тонкой кишки и анастомозированием его с паренхиматозно-капсулярным каркасом, ограничивающим полость головки поджелудочной железы, и панкреатическим протоком.
Недостатком способа является необходимость формировать проксимальный панкреатоэнтероанастомоз с воспалительно измененными тканями головки поджелудочной железы, что повышает риск развития гнойных осложнений в брюшной полости в послеоперационном периоде из-за несостоятельности швов соустья.
Известен способ продольного панкреатоэнтероанастомоза, предназначенный для выполнения анастомозов поджелудочной железы с тонкой кишкой, чаще при осложненном хроническом панкреатите (патент РФ №2296517, 09.03.2005). Рассекают главный панкреатический проток путем выполнения продольного разреза от головки до хвоста по передней поверхности поджелудочной железы. На протяжении разреза через одинаковые расстояния производят иссечение паренхимы поджелудочной железы в виде фрагментов треугольной формы с основаниями на продольном разрезе и вершинами, обращенными к верхнему и нижнему краям поджелудочной железы. При этом вскрывают полости, лакуны и ответвления главного панкреатического протока вместе с панкреатическими протоками 1-го порядка, формируя поверхность зубчатой формы. Анастомозируют резецированную зону поджелудочной железы с петлей тонкой кишки.
Известен способ формирования панкреатоэнтероанастомоза при панкреатодуоденальной резекции при неизмененной ткани поджелудочной железы (патент РФ №2272576, 27.03.2006), включающий установку катетера в главный панкреатический проток, герметизацию протоковой системы резецированной поджелудочной железы, отличающийся тем, что после удаления панкреатодуоденального комплекса петлю тонкой кишки подшивают к верхнему и нижнему краям брюшины, покрывающей культю поджелудочной железы, после установки катетера в главный проток поджелудочной железы его фиксируют одним швом к протоку железы, а затем укладывают на серозный покров тонкой кишки и на расстоянии от 1-1,5 см от среза поджелудочной железы над катетером накладывают серо-серозные узловые швы с образованием тоннеля, потом в конце тоннеля вскрывают кишку, катетер проводят в просвет кишки, герметизируют зону прокола и выводят катетер через слепой конец кишки на переднюю брюшную стенку, а к зоне среза поджелудочной железы подводят дренажно-поролоновую систему, удаляют катетер через 2-4 месяца после операции.
Известен способ восстановительного этапа после медиальной резекции поджелудочной железы (патент РФ №2363395, 10.08.2009), включающий медиальную резекцию поджелудочной железы, мобилизацию петли тонкой кишки с формированием циркулярно замкнутого круга путем наложения энтероэнтероанастомоза «конец в бок» на ее концевом отрезке, отличающийся тем, что из главного панкреатического протока в области дистальной и проксимальной культи высекают фрагменты треугольной формы, обращенные основаниями друг к другу, и билатерально накладывают два панкреатикоэнтероанастомоза на петлю тонкой кишки сформированного циркулярно замкнутого круга.
Известен способ панкреатикостомии (патент РФ №2371119, 27.10.2009), включающий в себя проведение панкреатикостомического дренажа в просвете тонкой кишки, отличающийся тем, что после удаления препарата при панкреатодуоденальной резекции ушивают торцевое отверстие в тонкой кишке двухрядными швами наглухо, рассекают серозный слой кишки на расстоянии 15 см от слепого конца продольно, формируя в серозном слое отверстие, равное по диаметру диаметру культи поджелудочной железы, прошивают отдельными узловыми швами верхнюю полуокружность серозного края кишки в области отверстия, прядь сальника, срез культи поджелудочной железы, нижнюю полуокружность серозного края кишки, швы затягивают, образуют сальниковую прокладку между срезом культи поджелудочной железы и кишкой, формируют в подслизистом слое тонкой кишки тупым путем канал от отверстия в серозном слое на протяжении 13 см в направлении слепого конца кишки, проводят силиконовую дренажную трубку, идущую от культи панкреатического протока, через сформированный канал и выводят на кожу, подшивают слепой конец тонкой кишки к передней брюшной стенке отдельными узловыми швами вокруг выведенной на кожу дренажной трубки, через 1 месяц после операции под местной анестезией рассекают ткани передней брюшной стенки в области выведенной силиконовой дренажной трубки до подшитой кишки, формируют отверстие в кишке, погружают силиконовый дренаж в эту кишку, ушивают отверстие кишки наглухо, ушивают рану брюшной стенки.
Вышеописанные способы не исключают риск развития негерметичности швов соустий, формирования воспалительного инфильтрата или абсцесса в зоне вмешательства, перитонита и других гнойных осложнений брюшной полости.
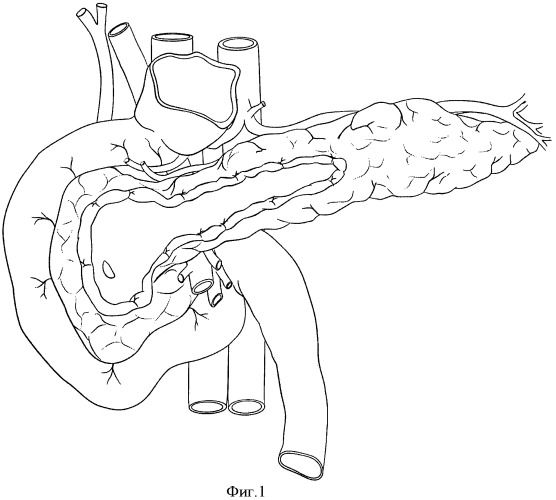
Наиболее близким к настоящему изобретению является способ хирургического лечения хронического головчатого панкреатита (Frey С., Smith G. Description and rationale of new operation for chronic pancreatic. Pancreas, 1987, vol.2, p.701). Сущность метода-прототипа заключается во вскрытии панкреатического протока в области тела поджелудочной железы, резекцию передней части головки поджелудочной железы, вскрытии панкреатического протока в области головки поджелудочной железы, анастомозировании выделенной петли тонкой кишки с панкреатическим протоком в области тела и головки. Иллюстрация метода в приложении - рисунок 1.
Данный способ не исключает возможность развития инфильтративных и гнойно-септических осложнений в зоне оперативного вмешательства в случае негерметичности панкреатикоэнтероанастомоза, особенно в тех ситуациях, когда надежность анастомоза напрямую зависит от состояния сшиваемых тканей.
Задачей изобретения является разработка способа профилактики гнойных осложнений при хирургическом лечении хронического панкреатита, эффективного профилактирующего осложнения основного заболевания и устраняющего воспалительные и гнойно-септические осложнения в зоне оперативного вмешательства и брюшной полости.
Поставленная задача решается способом профилактики гнойных осложнений при хирургическом лечении хронического панкреатита. По стандартной методике производят секторальную резекцию головки поджелудочной железы и продольную панкреатотомию, после чего заготавливают лоскут из правой половины большого сальника, в центральной бессосудистой части сальникового лоскута формируют «окно» на 1-2 см больше по размеру, чем раневой дефект поджелудочной железы, внутренний край сальникового лоскута фиксируют к капсуле поджелудочной железы вокруг раневого дефекта одиночными узловыми швами с шагом шва 6-8 мм, после наложения панкреатикоэнтероанастомоза над анастомозом из сальникового лоскута формируют дренируемую наружу «сальниковую сумку» для изоляции зоны анастомоза от свободной брюшной полости.
Техническим результатом использования данной методики является устранение осложнений хронического панкреатита: болевого синдрома, стенозов двенадцатиперстной кишки и общего желчного протока, компрессии ретропанкреатических и магистральных кишечных сосудов, профилактика воспалительных, инфильтративных и распространенных (разлитых) гнойно-септических осложнений брюшной полости при нарушении герметичности швов панкреатикоэнтероанастомоза.
Использование дренируемой наружу «сальниковой сумки» эффективно предупреждает развитие абсцессов и инфильтратов за ее пределами, что снижает риск вовлечения в патологический процесс прилежащих органов с последующим нарушением их функции.
Резорбтивные свойства сальника способствуют уменьшению и более быстрому разрешению воспалительных явлений в зоне операции.
Таким образом, разработанные нами новые приемы осуществления профилактики гнойных осложнений при хирургическом лечении хронического панкреатита способствуют сокращению сроков выздоровления больных хроническим панкреатитом и снижают уровень смертности.
Заявляемое изобретение иллюстрируется следующими фигурами 1-4:
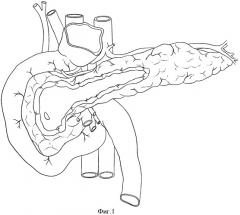
Фиг.1. Выполнена секторальная резекция головки поджелудочной железы и продольная панкреатикотомия.
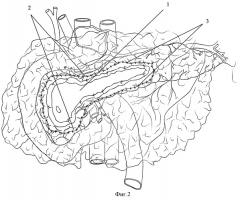
Фиг.2. Заготавлен лоскут из правой половины большого сальника, в центральной бессосудистой части сальникового лоскута сформировано «окно», лоскут фиксирован к капсуле поджелудочной железы.
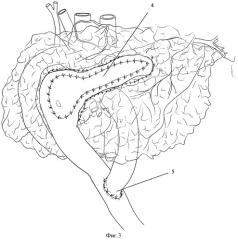
Фиг.3. Сформирован панкреатикоэнтероанастомоз на выключенной из пищеварения по Ру петле тонкой кишки.
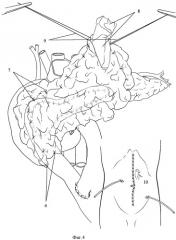
Фиг.4. Сформирована «сальниковая сумка». Окончательный вид операции.
Обозначения, принятые на фигурах:
1 - рана поджелудочной железы,
2 - «окно» сальникового лоскута,
3 - швы фиксации сальникового лоскута к капсуле поджелудочной железы,
4 - петля тонкой кишки,
5 - межкишечный анастомоз,
6 - швы фиксации сальникового лоскута к тонкой кишке,
7 - швы сальниковой сумки,
8 - резиновые выпускники,
9 - полукисетные швы,
10 - контраппертура с резиновыми выпускниками.
Подробное описание метода и пример его клинического выполнения
По общепринятой методике выполняют срединную лапаротомию. С целью оценки технической выполнимости операции проводят ревизию гастропанкреатодуоденального комплекса, печени и желчных путей, забрюшинной клетчатки, магистральных сосудов кишечника. Осуществляют доступ к передней поверхности поджелудочной железы. По стандартной методике производят секторальную резекцию головки поджелудочной железы и продольную панкреатотомию со вскрытием просвета главного панкреатического протока (Фиг.1). Производят гемостаз паренхимы в зоне резекции головки и зоны панкреатотомии прошиванием кровоточащих сосудов.
Следующим этапом, не нарушая кровоснабжения, заготавливают лоскут из правой половины большого сальника (Фиг.2). Лоскут сальника располагают над поджелудочной железой таким образом, чтобы его центральная часть проецировалась на рану поджелудочной железы (Фиг.2, поз.1), после чего в центральной бессосудистой части сальникового лоскута формируют «окно» на 1-2 см больше размера раны поджелудочной железы (Фиг.2, поз.2). Одиночными узловыми швами монолитной нити через 6-8 мм внутренний край сальникового лоскута фиксируют к капсуле поджелудочной железы, отступая от края раны железы на 7-10 мм (Фиг.2, поз.3).
В верхний этаж брюшной полости, через окно в мезоколон проводят выключенную из пищеварения по Ру петлю тонкой кишки (Фиг.3, поз.4). Формируют однорядный панкреатикоэнтероанастомоз одиночными узловыми швами. Непрерывность желудочно-кишечного тракта восстанавливают путем формирования межкишечного соустья по типу «конец в бок» (Фиг.3, поз.5).
Следующим этапом сальниковым лоскутом оборачивают панкреатоэнтероанастомоз. Край, охватывающий отводящий отрезок тонкой кишки, фиксируют одиночными узловыми швами к стенке кишки (Фиг.4, поз.6). Свободные края лоскута сшивают между собой одиночными швами над панкреатикоэнтероанастомозом (Фиг.4, поз.7), при этом в центральной части линии шва оставляют отверстие диаметром до 1 см. Заканчивают формирование «сальниковой сумки». Через оставленное отверстие в полость «сальниковой сумки» вводят два резиновых выпускника и подводят их к панкреатоэнтероанастомозу (Фиг.4, поз.8). На отверстие «сальниковой сумки» накладывают 2 полукисетных шва (Фиг.4, поз.9).
Следующим этапом в левом подреберье прокалывают переднюю брюшную стенку, через контраппертуру выводят резиновые выпускники наружу (Фиг.4, поз.10). С помощью полукисетных швов «сальниковую сумку» с резиновыми выпускниками фиксируют изнутри к брюшине в области контраппертуры, тем самым изолируют полость «сальниковой сумки» от свободной брюшной полости. Операцию заканчивают дренированием брюшной полости и послойным ушиванием послеоперационной раны.
Клинический пример
Пациент С-ов, 24 лет, и.б. №4570, поступил в отделение реконструктивно-пластической хирургии ОКБ 6.04.10 г. с диагнозом: хронический калькулезный панкреатит, кисты головки и тела поджелудочной железы. По заявляемой методике 14.04.10 выполнили операцию: лапаротомию, секторальную резекцию головки поджелудочной железы с формированием панкреатикоэнтероанастомоза на выключенной по Ру петле тонкой кишки, изоляцию зоны анастомоза «сальниковой сумкой». Послеоперационный период протекал гладко. При контрольных обследованиях показатели лабораторных и инструментальных данных без грубых нарушений. Больной был выписан в удовлетворительном состоянии на 15 сутки после операции. Через месяц после операции состояние удовлетворительное. На СКТ: поджелудочная железа не увеличена, панкреатический проток не расширен, кистозной трансформации ткани железы не выявлено. Больной набрал вес, диспепсических и эндокринных нарушений нет, болевой синдром отсутствует, трудоспособность восстановлена.
Разработанный нами способ был применен у 6 больных, оперированных по поводу хронического панкреатита. Послеоперационных осложнений и летальных исходов не наблюдалось. Выздоровление больных произошло в более короткие сроки из-за отсутствия инфильтративных и воспалительных изменений в зоне вмешательства. Собственный опыт показал высокую эффективность заявляемого способа при хирургическом лечении хронического панкреатита.
Преимущества заявляемого способа профилактики гнойных осложнений при хирургическом лечении хронического панкреатита:
1. Эффективно устраняет осложнения хронического панкреатита: болевой синдром, стенозы двенадцатиперстной кишки и общего желчного протока, компрессию ретропанкреатических и магистральных кишечных сосудов.
2. Позволяет снизить частоту послеоперационных осложнений в виде гнойных осложнений брюшной полости и уровень смертности.
3. Способствует сокращению сроков выздоровления больных хроническим панкреатитом и повышению качества жизни пациентов.
Способ хирургического лечения хронического панкреатита апробирован в клинике и может быть рекомендован к применению в хирургической практике в специализированных стационарах.
Способ профилактики гнойных осложнений при хирургическом лечении хронического панкреатита, включающий секторальную резекцию головки поджелудочной железы и продольную панкреатотомию, отличающийся тем, что заготавливают лоскут из правой половины большого сальника, в центральной бессосудистой части сальникового лоскута формируют «окно», на 1-2 см больше размера раневого дефекта поджелудочной железы, внутренний край сальникового лоскута фиксируют к капсуле поджелудочной железы вокруг раневого дефекта одиночными узловыми швами с шагом шва 6-8 мм, после наложения панкреатикоэнтероанастомоза формируют «сальниковую сумку», дренируемую наружу, следующим образом: край сальникового лоскута, охватывающий отрезок тонкой кишки, фиксируют швами к стенке кишки, свободные края лоскута сшивают между собой над панкреатикоэнтероанастомозом, при этом в центральной части линии шва оставляют отверстие, через оставленное отверстие в полость сформированной «сальниковой сумки» вводят два выпускника, на отверстие «сальниковой сумки» накладывают швы, выпускники выводят наружу.