Имплантат для пластики дефектов твердой мозговой оболочки
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к нейрохирургии. Описан биосовместимый, биостабильный, нетоксичный, прозрачный для света, но визуализируемый, эластичный, прочный, надежно фиксируемый имплантат для пластики дефектов твердой мозговой оболочки, полученный из пространственно-сшитого полимера, полученного путем фотополимеризации олигомеров метакрилового ряда. Имплантат представляет собой эластичную прозрачную для света двухслойную пленку, при этом один из слоев этой пленки сформирован в виде рельефного рисунка, а другой слой - гладкий. Рельефный рисунок окрашен в голубой цвет.Такая окраска позволяет имплантату быть визуализируемым для хирурга во время операции. В то же время, размеры элементов рельефного рисунка таковы, что имплантат является достаточно прозрачным для контроля эффективности гемостаза. Слой, прилежащий к головному мозгу, гладкий. Степень шероховатости гладкого слоя от 10 до 20 нанометров, что исключает прорастание прилежащих к этому слою тканей в имплантат и его помутнение в ходе эксплуатации. 6 з.п. ф-лы, 3 ил.
Реферат
Изобретение относится к области медицины, а именно к нейрохирургии. При выполнении оперативных вмешательств на головном мозге по поводу травм или опухолей головного мозга нередко возникает необходимость выполнить пластику твердой мозговой оболочки (ТМО), которая вскрывается во время операции. Это делается с целью, во-первых, герметизации субдурального пространства, во-вторых, для предотвращения в последующем рубцово-спаечного процесса с формированием оболочечно-мозгового рубца в области оперативного доступа. Структурно-морфологические особенности твердой мозговой оболочки, ее ригидность не позволяют при ушивании операционной раны в ряде случаев ушить собственную ТМО путем стягивания краев. Поэтому нередко возникает необходимость закрыть образовавшийся дефект ТМО своеобразной «заплаткой». В качестве «заплатки» применяются аутотрансплантаты (апоневроз, широкая фасция бедра), аллотрансплантат (консервированная трупная ТМО) и искусственные имплантаты. Известны рассасывающиеся имплантаты для пластики дефектов твердой мозговой оболочки, описанные в US Pat 6679919, ЕР 1029553, и нерассасывающийся имплантат для пластики дефектов твердой мозговой оболочки, описанный в US Pat 5634944 (прототип). Данные конструкции применяются в нейрохирургии в качестве временного (в случае рассасывающегося имплантата) или постоянного (в случае нерассасывающегося имплантата) заменителя твердой мозговой оболочки и пластики дефектов твердой мозговой оболочки. Однако указанные материалы, позволяя решить задачу герметизации субдурального пространства, в дальнейшем подвергаются биологической деградации и не препятствуют развитию рубцово-спаечного процесса, что в итоге приводит к формированию достаточно грубого рубца в области оперативного доступа. Оболочечно-мозговой рубец, во-первых, является потенциальным эпилептогенным очагом и, во-вторых, нарушает ликвороциркуляцию в этой зоне. Указанный недостаток, несомненно, ухудшает качество жизни пациента в отдаленном послеоперационном периоде.
Имплантат, взятый за прототип, состоит из биосовместимого нерассасывающегося материала. Материал, из которого состоит прототип, - химически инертный материал, но нельзя сказать, что он биологически стабилен. Такой материал все же подвержен процессу старения и со временем он разрушается в результате термоокислительных реакций. Для того чтобы материал был биостабильным, то есть со временем не подвергался процессу старения, необходимо, чтобы в его структуре не содержалось свободных радикалов и каких-либо дефектов. Имплантат для пластики твердой мозговой оболочки, взятый за прототип, состоит из двух частей: центральной части, содержащей механический разрез по всему периметру, и периферической части, которая вставляется в этот разрез. Такое соединение двух указанных частей может быть потенциальным местом микробной контаминации и очагом бактериальных инфекций. Важно учесть также, что в зоне механической обработки полимерного материала всегда образуются свободные радикалы, которые провоцируют процесс термоокислительной деструкции полимера и нежелательные токсические реакции. Две части имплантата, взятого за прототип, изготовлены из разных по составу полимеров. В ходе дальнейшей эксплуатации имплантата усадка материалов будет происходить неравномерно, что может привести к расхождению его частей и уменьшению надежности их соединения. Материал прототипа непрозрачен в обычных условиях и становится полупрозрачным при его замачивании в стерильном физиологическом растворе. Прозрачность материала, как известно, свидетельствует о бездефектности материала, а отсутствие прозрачности - о гетерогенности системы, то есть о дефектности материала, что уже само по себе исключает стабильность системы. Также непрозрачность материала в ходе оперативного вмешательства затрудняет визуальный контроль эффективности гемостаза (остановки кровотечения). Материал прототипа, как известно, обладает степенью шероховатости не менее 1 микрона, что не препятствует прорастанию прилежащих тканей в имплантат.
Техническая задача - создание биосовместимого, биостабильного (нерассасывающегося и не подвергающегося процессу старения), нетоксичного, прозрачного для света, но визуализируемого, эластичного, прочного, надежно фиксируемого имплантата для пластики дефектов твердой мозговой оболочки.
Технический результат достигается тем, что имплантат для пластики дефектов твердой мозговой оболочки изготавливается из пространственно-сшитого полимера, полученного путем фотополимеризации олигомеров метакрилового ряда. Отличительной особенностью такого способа производства является то, что процесс формирования изделия исключает какое-либо механическое воздействие на имплантат. Любое механическое воздействие на полимер, как известно, провоцирует образование свободных радикалов, которые впоследствии приводят к деструкции полимера и нежелательным токсическим реакциям. Материал для фотополимеризации подобран таким образом, что обеспечивается наилучшая эластичность имплантата: он может растягиваться равномерно по всем направлениям, отсутствует остаточная деформация материала. Эластичность имплантата позволяет принимать заданную сферическую форму (форму части мозга) без образования каких-либо складок. Таким образом, имплантат представляет собой эластичную прозрачную для света двухслойную пленку, один из слоев которой сформирован в виде рельефного рисунка, образующий элемент которого представляет собой шестиугольник, или прямоугольник, или треугольник, мультиплицированный по всей поверхности пленки таким образом, что каждая сторона образующего элемента является общей стороной с соседствующим элементом. Образующий элемент рельефного рисунка вписан в окружность радиусом от 1 до 5 мм. Высота рельефного рисунка составляет половину толщины пленки. Ширина выступающей части рельефного рисунка от 0,2 мм до 1 мм. Самой важной функцией образованного рельефного рисунка является то, что в послеоперационном периоде происходит прорастание прилежащих тканей в ячейки этого рельефного рисунка, обеспечивающее надежную фиксацию имплантата в голове и исключающее дальнейшее образование складок у имплантата. Также, что немаловажно, рельефный рисунок обеспечивает дополнительную прочность для удержания шва, в случае шовной фиксации. Рельефный рисунок окрашен, например, в голубой цвет. Такая окраска позволяет имплантату быть визуализируемым для хирурга во время операции. В то же время элементы рельефного рисунка таковы, что имплантат является достаточно прозрачным для контроля эффективности гемостаза. Рельефный рисунок имплантата содержит надпись, читаемую только со стороны рельефного слоя. Такая надпись позволяет хирургу, не снимая перчаток, достоверно определить - какая сторона является гладкой, а какая - рельефной. Другой слой, прилежащий к головному мозгу, гладкий. Степень шероховатости гладкого слоя от 10 до 20 нанометров, что исключает прорастание прилежащих к этому слою тканей в имплантат и его помутнение в ходе эксплуатации. Достижение такой гладкости при обработке материала - технологически сложная задача во всем мире. В случае заявленного изделия такая степень шероховатости материала легко достигается непосредственно в процессе производства. Для изготовления имплантата используется светочувствительная композиция на основе олигомеров метакрилового ряда, из которой в процессе фотополимеризации получается пространственно-сшитый полимер. Для изготовления, в том числе, использовали светочувствительные композиции по патентам РФ 2309781, РФ 2129880, РФ 2198661, РФ 2275884, РФ 2288494. В каждом отдельном случае при использовании материала по одному из указанных патентов в процессе фотополимеризации получали пространственно-сшитый полимер с необходимыми физико-механическими свойствами, а именно получали эластичный материал, который обладает прозрачностью для света, позволяющей осуществить визуальный контроль эффективности гемостаза в ходе операции. Также, что тоже очень важно, указанный полимерный материал является биологически инертным, не вызывает воспалительных реакций и капиллярных разрастаний в смежных тканях или реакции отторжения. Светочувствительные композиции по указанным патентам отличаются в количественном и качественном соотношении олигомерами и мономерами метакрилового ряда, в качестве фотоинициатора используется 2,2-диметокси-2-фенилацетофенон, в качестве ингибитора используется 2,4-дитретбутилорохинон.
Изобретение поясняется графическим материалом.
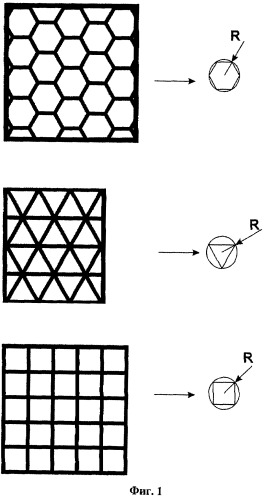
Фиг.1 - Вид поверхности имплантата с рельефным рисунком, образующим элементом которого является шестигранник, или прямоугольник, или треугольник, вписанный в окружность радиусом R,
R - от 1 мм до 5 мм.
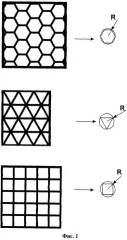
Фиг.2 - Вид имплантата для пластики твердой мозговой оболочки в аксонометрии. Высота рельефного рисунка h составляет половину толщины пленки. Ширина выступающей части рельефного рисунка равна d,
d - от 0,2 мм до 1 мм.
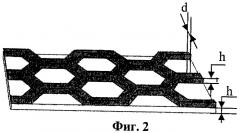
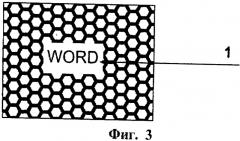
Фиг.3 - Вид имплантата для пластики дефектов твердой мозговой оболочки, у которого рельефный рисунок содержит надпись 1, читаемую только со стороны рельефного слоя.
Предлагаемое изобретение поясняется следующими клиническими случаями.
Пример 1. Больной К., 43 г., сбит автомобилем 4 октября 2008 г., госпитализирован в МЛПУ «Городская клиническая больница №39». На МР-томограммах у больного выявлена острая субдуральная гематома в правой лобно-височно-теменной области, вызывающая дислокацию головного мозга влево на 4 мм. 5 октября 2008 г. больному выполнена резекционная трепанация черепа в правой височно-теменной области, удаление острой субдуральной гематомы. После удаления субдуральной гематомы мозг расправился и стал пролябировать в трепанационное окно, в связи с чем образовался дефект ТМО. Выполнена пластика твердой мозговой оболочки указанным имплантатом для пластики твердо-мозговой оболочки. В ближайшем послеоперационном периоде состояние больного немного улучшилось: восстановление сознания до глубокого оглушения. Но через 8 дней больной вновь загрузился до комы 1 ст. Повторно выполнена МР-томография. Выявлен отсроченно сформировавшийся очаг ушиба-размозжения левой височной доли, вызывающий дислокацию срединных структур вправо на 3 мм. 13 октября 2008 г. пациенту выполнена декомпрессивная трепанация черепа в левой височно-теменной области, удаление очага ушиба-размозжения левой височной доли. Также была выполнена пластика ТМО заявленным имплантатом. Послеоперационный период протекал без осложнений. Состояние пациента постепенно улучшалось и 21 ноября в удовлетворительном состоянии выписан на амбулаторное лечение к неврологу. В неврологическом статусе сохранялись умеренные когнитивно-мнестические нарушения.
Повторно больной госпитализирован 10 февраля 2009 г. для выполнения краниопластики. 14 февраля пациенту выполнена ксенокраниопластика в обоих височно-теменных областях. Следует отметить, что между мозгом, ТМО и вышележащими мягкими тканями не образовалось рубцовых сращений, благодаря чему сократилось время оперативного доступа.
Пример 2. Больная Б., 1931 г.р., госпитализирована 19.12.2007 в МЛПУ «Городская клиническая больница №39» города Нижнего Новгорода с диагнозом: менингиома в правой лобной области. Больной выполнена КТ головного мозга: в правой лобной области - опухоль, исходящая из твердой мозговой оболочки с прорастанием в лобную кость. 26.12.2007 больной выполнена резекционная трепанация черепа, удалена менингиома правой лобной области. В результате удаления опухоли у больной сформировался дефект твердой мозговой оболочки 6х6 см. Выполнена пластика твердой мозговой оболочки указанным имплантатом для пластики твердой мозговой оболочки. Послеоперационный период протекал без осложнения. 17.01.2008 больная в удовлетворительном состоянии выписана на амбулаторное лечение.
Пример 3. Больная З., 1947 г.р., госпитализирована 25.01.2008 в МЛПУ «Городская клиническая больница №39» города Нижнего Новгорода с диагнозом: менингиома в левой лобной области. 29.01.2009 больной выполнена резекционная трепанация черепа, удалена менингиома. В результате удаления опухоли, исходящей из твердой мозговой оболочки, образовался дефект твердой мозговой оболочки 3×3 см. Выполнена пластика дефекта имплантатом для пластики твердой мозговой оболочки. Послеоперационный период протекал без осложнений. 13.02.2008 больная выписана на амбулаторное лечение.
1. Имплантат для пластики дефектов твердой мозговой оболочки, выполненный из биосовместимого, нерассасывающегося полимерного материала в виде пленки, одна из поверхностей которой, предназначенная для прилегания к головному мозгу, гладкая, отличающийся тем, что имплантат выполнен из пространственно-сшитого полимера путем фотополимеризации олигомеров метакрилового ряда и представляет собой эластичную прозрачную для света двухслойную пленку, у которого слой, неприлегающий к головному мозгу, сформирован в виде окрашенного рельефного рисунка, образующий элемент которого представляет собой шестиугольник, или прямоугольник, или треугольник, мультиплицированный по всей поверхности пленки таким образом, что каждая сторона образующего элемента является общей стороной с соседствующим элементом.
2. Имплантат для пластики дефектов твердой мозговой оболочки по п.1, у которого образующий элемент рельефного рисунка вписывается в окружность радиусом от 1 до 5 мм.
3. Имплантат для пластики дефектов твердой мозговой оболочки по п.1, у которого высота рельефного рисунка составляет половину толщины пленки.
4. Имплантат для пластики дефектов твердой мозговой оболочки по п.1, у которого ширина выступающей части рельефного рисунка от 0,2 мм до 1 мм.
5. Имплантат для пластики дефектов твердой мозговой оболочки по п.1, у которого рельефный рисунок окрашен в голубой цвет.
6. Имплантат для пластики дефектов твердой мозговой оболочки по п.1, у которого рельефный рисунок содержит надпись, читаемую только со стороны рельефного слоя.
7. Имплантат для пластики дефектов твердой мозговой оболочки по п.1, у которого поверхность, прилегающая к головному мозгу, имеет степень шероховатости от 10 до 20 нм.