Способ анатомической резекции iv сегмента печени
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для анатомической резекции IV сегмента печени. Формируют турникет вокруг левой долевой ножки. Производят циркулярный обход правой парамедианной секторальной ножки и обратным движением диссектора проводят вокруг нее тесьму. Проводят турникет вокруг общего ствола левой и средней печеночных вен. Зажимают левую долевую ножку и общий ствол средней и левой печеночных вен для разметки на капсуле печени междолевой границы и рассечения паренхимы печени вдоль пупочной фиссуры. Пережимают глиссонову ножку правого парамедианного сектора на время рассечения паренхимы печени вдоль междолевой щели. Удаляют IV сегмент печени. Восстанавливают кровоток в печени. Способ позволяет уменьшить травматичность, уменьшить кровотечение. 6 ил.
Реферат
Изобретение относится к медицине, а именно - к абдоминальной хирургии, в частности - к хирургической гепатологии.
Целью изобретения является снижение травматичности операции и объема интраоперационной кровопотери, повышение радикальности за счет более анатомического удаления пораженных сегментов печени.
Резекция печени остается единственной операцией, которая может обеспечить радикальное лечение как при первичных, так и при метастатических опухолях печени [Redaelli С.A., Wagner N., Krähenbühl L., et al. Liver Surgery in the Era of Tissue-preserving Resections: Early and Late Outcome in Patients with Primary and Secondary Hepatic Tumors // World J. Surg. 2002. V.26. P.1126-1132. Jiao L., Williamson R., Habib N. Radiofrequency comes of age in liver surgery: ablative technique and adjunct to resection // HPB. 2003. V.5. №1. P.3-5].
Известен способ экстракапсулярного выделения сосудисто-секреторных ножек печени, впервые описанный в нашей стране B.C. Шапкиным в 1967 г. [Шапкин B.C. Резекция печени (хирургическая анатомия и техника операций). М.: Медицина. 1967. С.159-162]. Основной идеей доступа к сосудисто-секреторным ножкам является отказ от раздельной диссекции сосудисто-секреторных элементов, входящих в состав долевых и секторальных ножек печени, за счет выделения этих ножек без вскрытия покрывающей их глиссоновой капсулы. Преимуществами данной методики являются быстрота и легкость выделения долевых ножек, а также лучшая доступность секторальных ножек по сравнению с изолированной диссекцией долевых и секторальных ветвей воротной вены и печеночной артерии.
Известен метод выделения сосудисто-секреторных элементов печени ad massam, разработанный в 1986 г. Э.И.Гальпериным и соавт. [Гальперин Э.И., Мочалов A.M. Пальцевое чреспеченочное выделение сосудисто-секреторных ножек долей и сегментов при анатомических резекциях печени // Хирургия. 1986. №7]. Однако, несмотря на очевидные преимущества перед другими видами доступов к афферентным сосудам печени, указанные способы не лишены недостатков, поскольку предполагают рассечение печени и даже дигитоклазию с целью достижения глиссоновых ножек.
Несмотря на дальнейшее развитие этих методик и отказ в большинстве случаев от дигитоклазии, в настоящее время рассечение печени считается неизбежным у больных с закрытыми воротами и промежуточным типом ворот печени. Техника достижения глиссоновых ножек, предполагающая разрезы паренхимы печени, описывается в современных руководствах под редакцией ведущих хирургов-гепатологов. Основными недостатками разрезов паренхимы печени и тем более ее пальцевого разрушения является кровотечение, возникающее из травмируемых мелких притоков печеночных вен, а также высокий риск повреждения более крупных притоков средней печеночной вены, что мы наблюдали в нашей клинике до применения новой методики, а также при разработке ее в эксперименте. В таких ситуациях для достижения гемостаза нередко приходится прибегать к глубокому прошиванию паренхимы печени, что удлиняет время операции и не лишено риска повреждения магистральных сосудисто-секреторных элементов.
В связи с этим нами разработан в эксперименте и внедрен в клинику метод атравматического выделения глиссоновых ножек печени, позволяющий без разрезов капсулы печени и разрушения ее паренхимы выделять долевые и правые секторальные глиссоновы ножки печени при помощи диссекторов различной кривизны. Отсутствие необходимости выполнения разрезов паренхимы печени и дигитоклазии является принципиальным отличием предлагаемой нами методики от существующих способов воротного доступа с выделением глиссоновых ножек без диссекции на составляющие их сосудисто-секреторные элементы.
Одним из принципиальных вопросов, который с нашей точки зрения, позволяет решить предлагаемый способ, является возможность экстрапаренхиматозного выделения глиссоновых ножек при любом типе ворот печени, в том числе в условиях закрытых ворот. В нашем опыте, как экспериментальном, где в большинстве случаев методика отрабатывалась в условиях закрытого типа ворот на фоне выраженного жирового гепатоза, так и при клиническом освоении методики долевые и секторальные глиссоновы ножки были выделены без необходимости выполнения разрезов паренхимы печени.
Второй составляющей предлагаемой нами методики является атравматическая управляемая изоляция эфферентного кровотока, а именно магистральных печеночных вен в кавальных воротах печени.
Хотя пережатие гепатодуоденальной связки уменьшает кровопотерю во время резекции печени, этот прием не влияет на кровотечение из печеночных вен, которые чаще всего являются основным источником кровопотери при резекциях печени [Weber S., Jarnagin W.R., Blumgart L.H. Techniques of Hepatic Resection. In: Chamberlain R.S., Blumgart L.H. Hepatobiliary Surgery. 2003. Landes Bioscience. Georgetown, Texas, U.S.A. P.203].
Прекращение кровотока по печеночным венам позволяет избежать массивной кровопотери при резекции печени по поводу очаговых образований центральных (4, 5, 8) и задних (2, 7, 8) сегментов, когда плоскость резекции проходит в непосредственной близости или через магистральные печеночные вены или их крупные притоки. Традиционным способом, позволяющим избежать массивной кровопотери в таких ситуациях, считается полная сосудистая изоляция печени, сочетающая прием Прингла (пережатие гепатодуоденальной связки) с выключением из кровотока нижней полой вены за счет ее пережатия в над- и подпеченочных сегментах [Blumgart, L.H. Surgery of the Liver and Biliary Tract // New York: Churchill Livingstone. 2006. Fourth Edition. V.2. P.1422. Habib N, Zografos G, Dalla Serra G et al. Liver resection with total vascular exclusion for malignant tumors. Br J Surg 1994; 81:1181-4]. Отрицательной стороной данного метода является резкое уменьшение притока крови к сердцу и падение сердечного выброса за счет пережатия нижней полой вены.
Раздельное выделение и пережатие печеночных вен в сочетании с селективным пережатием правой или левой долевой глиссоновой ножки позволяет селективно выключать из кровотока правую или левую половину печени, сохраняя таким образом кровоток в контрлатеральной половине печени, что в, свою очередь, позволяет избежать приема Прингла и связанных с ним тепловой ишемии всего органа, венозного полнокровия органов брюшной полости и гемодинамических расстройств. При сочетании изолированного пережатия печеночных вен с приемом Прингла возможна полная сосудистая изоляция печени без прерывания кровотока по нижней полой вене. Особенностью данной методики является ее атравматичность за счет выделения печеночных вен без разрезов паренхимы печени, что также позволяет избежать кровотечения из притоков указанных вен, нередко впадающих в непосредственной близости от устья, но в пределах паренхимы печени.
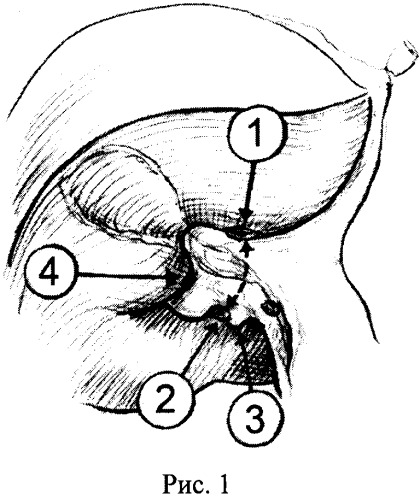
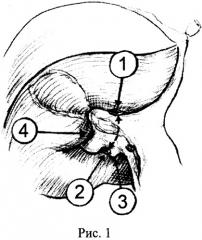
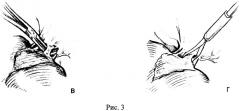
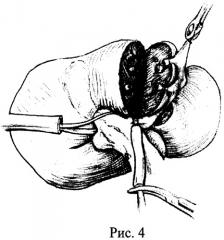
Способ осуществляют следующим образом: выполняют лапаротомию J-разрезом, мобилизацию печени, холецистэктомию. Для выделения глиссоновых ножек рассекают пузырную пластинку, визуализируют основание правой парамедианной секторальной глиссоновой ножки, расслаивают ткани по линии перехода брюшины гепатодуоденальной связки в капсулу печени, формируют верхнее отверстие у основания правой долевой ножки по ее верхнему краю, формируют нижнее отверстие латеральнее ветви воротной вены хвостатого отростка хвостатой доли печени и обнажают таким образом воротную пластинку с обеих сторон от правой долевой ножки (рис.1, п.1, 2, 3). Далее прецизионно диссектором отслаивают паренхиму печени от воротной пластинки по задней поверхности правой долевой ножки, выполняют циркулярный обход последней и обратным движением диссектора проводят вокруг правой долевой ножки тесьму, которую, заведя диссектор под гепатодуоденальную связку, переводят налево, формируя таким образом турникет вокруг левой долевой ножки (рис.2а, б). Для получения доступа к правой парамедианной секторальной ножке расслаивают ткани по линии перехода брюшины гепатодуоденальной связки в капсулу печени в месте ветвления правых секторальных ножек, после чего обнажают воротную пластинку в области бифуркации секторальных ножек (рис.1, п.4). Затем прецизионно диссектором отслаивают паренхиму печени от ее глиссонового футляра, производят циркулярный обход правой парамедианной секторальной ножки и обратным движением диссектора проводят вокруг нее тесьму. Следующим этапом накладывают турникет на устье общего ствола левой и средней печеночных вен, для чего рассекают листок брюшины между нижним краем левой печеночной вены у ее устья и аранциевым протоком, диссектором производят поочередную прецизионную отслойку паренхимы печени от ствола указанных печеночных вен с медиальной и латеральной сторон, формируя таким образом канал между тканью печени и стволом печеночных вен (рис.3а), через который обратным движением диссектора проводят турникет вокруг общего ствола левой и средней печеночных вен (рис.3б). Для получения ишемической границы демаркации и разметки на капсуле печени междолевой границы, соответствующей правой границе 4-го сегмента, зажимают турникет на левой долевой ножке. Начинают рассекать паренхиму печени вначале вдоль пупочной фиссуры, соответствующей левой границе 4-го сегмента, после предварительного зажатия турникета на общем стволе средней и левой печеночных вен (рис.4). Отпускают турникет на левой долевой ножке. Затем для рассечения паренхимы печени вдоль междолевой щели, пережимают глиссонову ножку правого парамедианного сектора (рис.5) и удаляют 4-й сегмент (рис.6). Отпуская турникеты, восстанавливают кровоток в печени и завершают гемостаз.
Клинический пример. Больной П., 54 лет, поступил в Институт хирургии 29.07.2008 г. с диагнозом: «Метастазы рака прямой кишки в 4-й сегмент печени mT3NoMo. Состояние после передней резекции прямой кишки с сигмостомией 28.04.04, пред- и послеоперационной химиолучевой терапии». Метастазы в печень синхронные. В Институте хирургии в результате обследования (УЗИ, СКТ, МРТ органов брюшной полости) выявлено 2 очага в 4 сегменте печени размерами 10 и 30 мм. Оперирован в плановом порядке 21.08.2008 г.
Лапаротомия J-разрезом, мобилизация обеих долей печени, холецистэктомия. После рассечения пузырной пластинки и расслаивания тканей по линии перехода брюшины гепатодуоденальной связки в капсулу печени по верхнему и нижнему краям основания правой долевой ножки через сформированные таким образом отверстия визуализировали воротную пластинку с обеих сторон от правой долевой ножки. Далее после прецизионной отслойки диссектором паренхимы печени от воротной пластинки по задней поверхности правой долевой ножки, выполнили циркулярный обход последней с проведением обратным движением диссектора тесьмы вокруг правой долевой ножки. Нижний конец этой тесьмы затем перевели налево позади гепатодуоденальной связки, сформировав таким образом турникет вокруг левой долевой ножки. Для получения доступа к правой парамедианной секторальной ножке расслоили ткани по линии перехода брюшины гепатодуоденальной связки в капсулу печени в месте ветвления правых секторальных ножек, после чего визуализировали воротную пластинку в области бифуркации секторальных ножек. После прецизионной отслойки диссектором паренхимы печени от ее глиссонового футляра произвели циркулярный обход правой парамедианной секторальной ножки и обратным движением диссектора провели вокруг нее тесьму. Следующим этапом наложили турникет на устье общего ствола левой и средней печеночных вен, для чего после рассечения листка брюшины между нижним краем левой печеночной вены у ее устья и аранциевым протоком диссектором прецизионно отслоили паренхиму печени от ствола указанных печеночных вен поочередно с медиальной и латеральной сторон, сформировав таким образом канал между тканью печени и стволом левой и средней печеночных вен, через который обратным движением диссектора провели турникет. Для определения правой границы 4-го сегмента получили ишемическую демаркацию левой доли, зажав турникет на левой долевой ножке. Не отпуская турникета на левой долевой ножке, зажали турникет на общем стволе средней и левой печеночных вен, полностью выключив левую долю из кровотока. После этого приступили к рассечению паренхимы печени вначале вдоль пупочной фиссуры, соответствующей левой границе 4-го сегмента. Затем пережали глиссонову ножку правого парамедианного сектора и приступили к рассечению паренхимы печени вдоль междолевой щели. Завершили резекцию и удалили 4-й сегмент. Отпустили все турникеты, восстановили кровоток в печени, завершили гемостаз.
Время операции - 250 мин. Гепатодуоденальная связка не пережималась. Кровопотеря - 800 мл. Из компонентов донорской крови переливалась только свежезамороженная плазма. Гладкое течение послеоперационного периода. Выписан на 12-е сутки после операции. В процессе амбулаторного наблюдения в течение 5 месяцев после операции (УЗИ, МРТ, онкомаркеры крови) данных за рецидив опухоли не выявлено.
С применением данной методики оперировано 4 больных с метастазами колоректального рака, которым выполнена изолированная резекция 4-го сегмента печени (группа №1). Для сравнения мы использовали группу из 7 больных с изолированной резекцией 4-го сегмента по поводу колоректальных метастазов без предварительного выделения и пережатия сосудисто-секреторных ножек и левой и средней печеночных вен (группа №2).
Объем кровопотери в группе №1 был меньше - 875±95 мл в отличие от кровопотери в группе №2 - 1660±497 мл. Достоверной разницы не получено (р=0,367). Продолжительность операции в группе №1 была 245±28 мин, в то время как в группе №2 - 321±28 мин. По продолжительности операции также не получено достоверных отличий (р=0,261). Прием Прингла был использован у 4 пациентов во 2-й группе и ни у одного больного в 1-й группе. Осложнения имели место в четырех случаях во 2-й группе и у двух пациентов из 1-й группы. В одном случае после резекции печени в группе №2 отмечен продолженный рост опухоли в зоне резекции, чего не выявлено в группе №1.
Таким образом, предлагаемый нами способ управляемой атравматической сосудистой изоляции обеспечивает безопасное и доступное выделение глиссоновых ножек и печеночных вен в глиссоновых и кавальных воротах печени, обеспечивая полную сосудистую изоляцию левой доли печени без необходимости пережатия гепатодуоденальной связки. Данные преимущества позволили сократить время операции, уменьшить кровопотерю, избежать тепловой ишемии всего органа и улучшить результаты операции.
Способ анатомической резекции IV сегмента печени включает лапаротомию J-образным разрезом, мобилизацию печени, холецистэктомию, выделение и пересечение глиссоновых ножек, при этом для выделения глиссоновых ножек рассекают пузырную пластинку, визуализируют основание правой парамедианной секторальной глиссоновой ножки, расслаивают ткани по линии перехода брюшины гепатодуоденальной связки в капсулу печени, формируют верхнее отверстие у основания правой долевой ножки по ее верхнему краю, формируют нижнее отверстие и обнажают таким образом воротную пластинку с обеих сторон от правой долевой ножки, прецизионно диссектором отслаивают паренхиму печени от воротной пластинки по задней поверхности правой долевой ножки и выполняют циркулярный обход последней, обратным движением диссектора проводят вокруг правой долевой ножки тесьму, нижний конец которой позади гепатодуоденальной связки переводят налево, формируют таким образом турникет вокруг левой долевой ножки, расслаивают ткани по линии перехода брюшины гепатодуоденальной связки в капсулу печени в месте ветвления правых секторальных ножек, после чего обнажают воротную пластинку в области бифуркации секторальных ножек, прецизионно диссектором отслаивают паренхиму печени от ее глиссонового футляра, производят циркулярный обход правой парамедианной секторальной ножки и обратным движением диссектора проводят вокруг нее тесьму, рассекают листок брюшины между нижним краем левой печеночной вены у ее устья и аранциевым протоком, диссектором производят поочередную прецизионную отслойку паренхимы печени от ствола левой и средней печеночных вен с медиальной и латеральной сторон, формируя таким образом канал между тканью печени и стволом печеночных вен, через который обратным движением диссектора проводят турникет вокруг общего ствола левой и средней печеночных вен, далее зажимают левую долевую ножку и общий ствол средней и левой печеночных вен для разметки на капсуле печени междолевой границы и рассечения паренхимы печени вдоль пупочной фиссуры, пережимают глиссонову ножку правого парамедианного сектора на время рассечения паренхимы печени вдоль междолевой щели, удаляют IV сегмент печени, восстанавливают кровоток в печени после удаления резецированного сегмента и гемостаза.