Способ лечения больных с тотальным некрозом тонкой кишки
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для лечения тотального некроза тонкого кишечника. Производят удаление всей некротизированной тонкой кишки. Производят мобилизацию двенадцатиперстной кишки с рассечением связки Трейца и формируют дуоденальную культю на границе жизнеспособных тканей, а также формируют дистальную культю на уровне слепой кишки или средней трети поперечно-ободочной кишки. Вводят в желудок зонд и осуществляют постоянную эвакуацию желудочно-кишечного содержимого с одновременным интенсивным парентеральным питанием. Во время санационной релапаротомии через 24-36 часов производят восстановление непрерывности желудочно-кишечного тракта путем наложения отсроченного дуоденотрансверзоанастомоза «бок в бок». Способ позволяет уменьшить риск несостоятельности анастомоза. 2 пр., 6 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано для восстановления естественного пассажа по желудочно-кишечному тракту после тотального удаления тонкой кишки, а иногда и правых отделов ободочной кишки вследствие их некроза.
Одной из наиболее важных и до конца не решенных проблем клинической медицины является восстановление непрерывности желудочно-кишечного тракта и обеспечение питания при тотальном некрозе тонкой кишки, возникающем при мезентериальном тромбозе, странгуляционной кишечной непроходимости, тромбофилии, когда для сохранения пассажа остаются лишь двенадцатиперстная кишка (ДПК) и ободочная кишка.
Известен способ лечения больных с некрозом тонкой кишки путем резекции последней с наложением межкишечных энтероэнтероанастомозов по типу «конец в конец», «бок в бок» или «конец в бок» с оставлением разгрузочной энтеростомы (Оперативная хирургия и топографическая анатомия под редакцией академика РАМН В.В.Кованова. - М.: Медицина. -2001. - С.351-355; Особенности формирования энтероэнтероанастомоза в условиях перитонита / В.Ф. Зубрицкий, И.С.Осипов, Е.В.Шадривова, М.В.Забелин, В.А.Жиленков // Хирургия. - 2009. - №12. - С.25-29.
Однако известный способ имеет ряд недостатков, а именно: отсутствие при тотальном некрозе тонкой кишки проксимальных и дистальных петель для осуществления межкишечного анастомозирования, невозможность вывести двенадцатиперстную кишку на переднюю брюшную стенку в виде дуоденостомы, большие водно-электролитные и белковые потери при наружном дренировании двенадцатиперстной кишки, быстрое развитие ферментативного дерматита передней брюшной стенки при несформированном дуоденальном свище.
Наиболее близким по достигаемому техническому результату (прототипом) является способ резекции некротизированной тонкой кишки с последующим восстановлением непрерывности кишечника путем наложения отсроченных межкишечных анастомозов (Григорьев Е.Г., Коган А.С. Хирургия послеоперационного перитонита. - Иркутск. - 1996. - 216 с.; Савельев B.C., Филимонов М.И., Ерюхин И.А., Подачин П.В., Ефименко Н.А., Шляпников С.А. Хирургическое лечение перитонита. - Инфекции в хирургии. - Том 05. - №2. - 2007. - С.7-10).
Предложенную методику авторы завершают наложением энтеро-энтероанастомоза. Этот способ имеет недостаток при тотальном некрозе тонкой кишки, который распространяется до связки Трейца. В послеоперационном периоде возможно возникновение несостоятельности швов вследствие прогрессирования зоны некроза верхних отделов кишки, а также за счет натяжения концов кишки после резекции. Дело в том, что кровоснабжение тонкой кишки происходит из верхней брыжеечной артерии, а двенадцатиперстной кишки - из бассейна чревной артерии, поэтому межкишечный анастомоз с ней является более надежным, а с поперечно-ободочной кишкой - наиболее близким по расстоянию и может быть наложен без натяжения. В отличие от предложенной методики нами применяются санационные релапаротомии, при которых может быть произведена дополнительная резекция тонкой кишки при прогрессировании ее некроза.
Техническим результатом заявляемого способа является повышение эффективности лечения больных с тотальным некрозом тонкой кишки путем восстановления пассажа по желудочно-кишечному тракту при полной утрате тонкой кишки, а иногда и правых отделов ободочной кишки вследствие их некроза.
Технический результат достигается тем, что после резекции и удаления некротизированной тонкой кишки оба конца ее зашивают наглухо с формированием проксимальной культи на уровне двенадцатиперстной кишки, дистальной культи на уровне слепой кишки или средней трети поперечно-ободочной кишки; вводят в желудок зонд и осуществляют постоянную эвакуацию желудочно-кишечного содержимого с одновременным интенсивным парентеральным питанием; во время санационной релапаротомии через 24-36 часов производят восстановление непрерывности желудочно-кишечного тракта путем наложения отсроченного дуоденотрансверзоанастомоза «бок в бок», а через 2-3 месяца подают заявку в институт трансплантологии на проведение трансплантации тонкой кишки.
Авторы предлагают эффективный способ лечения больных с тотальным некрозом тонкой кишки путем ее резекции и восстановления пассажа по желудочно-кишечному тракту за счет наложения отсроченного анастомоза между двенадцатиперстной кишкой и поперечно-ободочной кишкой, который позволит восстановить моторику кишечника, обеспечить минимальное энтеральной питание и найти время для возможности осуществления трансплантации тонкой кишки в ближайшем периоде.
Для иллюстрации способа представлены фигуры.
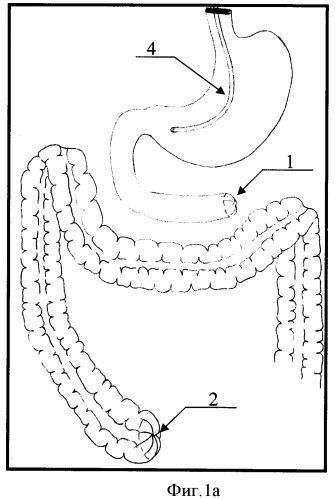
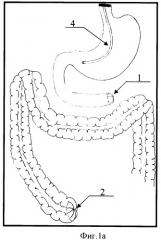
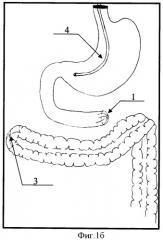
На фигуре 1а, 1б после резекции некротизированной тонкой кишки представлено формирование культи двенадцатиперстной кишки путем погружения ее в кисетные швы, причем на фигуре 1а представлено формирование дистальной культи ободочной кишки на уровне слепой кишки, а на фигуре 1б представлено формирование дистальной культи ободочной кишки на уровне средней трети поперечно-ободочной кишки в случаях сочетания некроза тонкой и правой половины ободочной кишки. Введение зонда в желудок для декомпрессии аспирации содержимого.
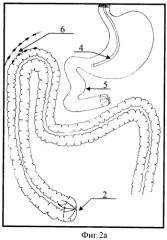
На фигуре 2а, 2б во время программированной релапаротомии представлена мобилизация верхней части двенадцатиперстной кишки по Кохеру и мобилизация поперечно-ободочной кишки, причем на фигуре 2а представлена мобилизация печеночного угла ободочной кишки до ДПК, а на фигуре 2б представлена мобилизация вверх культи поперечно-ободочной кишки при некрозе правых отделов толстой кишки.
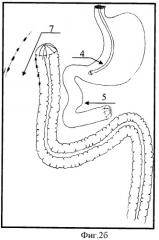
На фигуре 3а, 3б представлено наложение дуоденотрансверзоанастомоза «бок в бок» двухрядным швом, причем на фигуре 3а дуоденотрансверзоанастомоз накладывается с печеночным углом поперечно-ободочной кишки, а на фигуре 3б представлено наложение дуоденотрансверзоанастомоза с культей поперечно-ободочной кишки в случаях сочетания некроза тонкой кишки и некрозом правой половины ободочной кишки. Проведение зонда за зону анастомоза в ободочную кишку.
Позиции, отмеченные на фигурах 1а, 1б, 2а, 2б, 3а, 3б обозначают: 1 - культя ДПК; 2 - культя слепой кишки; 3 - культя средней трети поперечно-ободочной кишки при некрозе правой половины толстой кишки; 4 - введение зонда в желудок; 5 - мобилизация ДПК по Кохеру; 6 - мобилизация печеночного угла ободочной кишки; 7 - мобилизация вверх культи поперечно-ободочной кишки при некрозе правой половины ободочной кишки; 8 - дуоденотрансверзоанастомоз с печеночным углом ободочной кишки, 9 - дуоденотрансверзоанастомоз с культей поперечно-ободочной кишки.
Способ осуществляют следующим образом:
Под интубационным наркозом выполняют релапаротомию, резекцию некротизированной тонкой кишки (фигура 1а, б). Рассекают связку Трейца и проводят мобилизацию дистального отрезка ДПК. На границе жизнеспособных тканей культю ДПК 1 прошивают УО - 60 с погружением скрепочного шва в 2 кисетных шва. При некрозе только тонкой кишки формируют дистальную культю ободочной кишки на уровне слепой кишки 2 путем прошивания ее аппаратом УО - 60 с погружением скрепочного шва в 2 кисетных шва. При сочетании некроза тонкой кишки и некроза правой половины ободочной кишки после резекции тонкой кишки и правосторонней гемиколэктомии формируют дистальную культю ободочной кишки на уровне средней трети поперечно-ободочной кишки 3 также путем погружения скрепочных швов в кисетные. Первичный анастомоз с ободочной кишкой на данном этапе операции; не накладывают вследствие возможного прогрессирования некроза в культе ДПК. В желудок и двенадцатиперстную кишку вводят зонд 4 для декомпрессии и дренирования.
Через 24-36 часов осуществляют программированную релапаротомию и производят ревизию органов брюшной полости (фигура 2а, б). При отсутствии некроза дистальной культи двенадцатиперстной кишки производят мобилизацию верхней ее части по Кохеру 5 и мобилизацию печеночного угла ободочной кишки 6 до ДПК, либо мобилизацию культи поперечно-ободочной кишки 7 до ДПК. При некрозе культи ДПК выполняют дополнительную ее резекцию и повторно формируют культю.
Верхнюю часть двенадцатиперстной кишки и печеночный угол ободочной кишки сближают (фигура 3а, б) и накладывают отсроченный дуоденотрансверзоанастомоз 8 «бок в бок» двухрядным швом. Первый ряд обвивной, непрерывный, с использованием атравматического шовного материала. Второй ряд узловыми швами. Диаметр анастомоза 3 см. Операцию заканчивают трансназальной интубацией укороченным зондом через соустье до селезеночного угла ободочной кишки. При сочетании тотального некроза тонкой кишки некрозом правой половины ободочной кишки наложение отсроченного дуоденотрансверзоанастомоза 9 производят после мобилизации вверх культи попечено-ободочной кишки 7. В ряде случаев, учитывая наличие желчной гипертензии в ДПК, с разгрузочной целью накладывают холецистостому.
Клинические примеры
1. Больная В., 24 года, поступила в экстренном порядке в отделение гнойной хирургии краевой больницы 24.09.05 г. с жалобами на умеренные боли в животе и в области послеоперационной раны, повышение температуры до 38С, выраженную слабость, одышку в покое. Из анамнеза выяснено, что 21.09.05 г. на фоне беременности 27 недель была оперирована в х/о НРБ по поводу острой странгуляционной тонкокишечной непроходимости. На операции был выявлен некроз тонкой кишки.
Произведено наложение цекостомы и интубация тонкой кишки через цекостому, надвлагалищная ампутация матки без придатков (внутриутробная гибель плода). 22.09.06 г в ЦРБ был вызван хирург - консультант краевого центра медицины катастроф. 22.09.06 г. оперирована повторно в ЦРБ. Выполнена релапаротомия, резекция тонкой кишки и правой половины ободочной кишки, илеостомия, санация и дренирование брюшной полости. Диагноз: Острая странгуляционная тонкокишечная непроходимость. Некроз тонкой и правой половины ободочной кишки. Послеоперационный распространенный перитонит. Тяжелый абдоминальный сепсис. Полиорганная недостаточность.
Вывезена в отделение гнойной хирургии краевой больницы. Операция 24.09.06 г. Релапаротомия, резекция всей тонкой кишки /тотальный некроз/, санация и дренирование брюшной полости. От первичного анастомоза с ободочной кишкой решено на данном этапе воздержаться и ограничиться введением зонда в двенадцатиперстную кишку для дренирования. Послеоперационный период протекает тяжело с признаками тяжелого сепсиса, полиорганной недостаточности. Через 2 суток (26.09.05 г.) повторно оперирована. При ревизии в культе ДПК имеются признаки очагового некроза до 5 мм в диаметре и по брыжеечному краю до 7 мм и 6 мм. Швы на ободочной кишке состоятельны. Выполнена резекция культи двенадцатиперстной кишки с погружением оставшейся части в кисетные швы. Мобилизована ДПК по Кохеру, мобилизована культя поперечно-ободочной кишки вверх. Наложен дуоденотрансверзоанастомоз «бок в бок». Проходимость анастомоза до 3 см. Выполнена трансназальная интубация через анастомоз в селезеночный угол ободочной кишки. Учитывая наличие желчной гипертензии, с разгрузочной целью наложена холецистостома. Последующий период протекал очень тяжело. Проводилась терапия абдоминального сепсиса, коррекция водно-электролитного, белкового баланса. Постепенно признаки перитонита и сепсиса начали купироваться. Однако 02.11.05 г. у больной появилось рецидивирующее профузное желудочное кровотечение. Консервативные мероприятия с использованием эндоскопического гемостаза неэффективны. Экстренная операция 02.11.05 г. в 9-00. Под интубационным наркозом релапаротомия, гастротомия, прошивание кровоточащей острой язвы тела желудка, санация и дренирование брюшной полости. Спустя 2 часа после операции у больной вновь рецидив кровотечения. Вновь взята в операционную. 02.11.05 г. (11-00) - релапаротомия, скелетирование и перевязка ветвей левой желудочной артерии, санация и дренирование брюшной полости. В дальнейшем, учитывая необходимость в длительном парентеральном питании, 11.11.05 г. в левую подключичную вену проведена имплантация интравенозного порта. Больной проводилось сочетанное энтеральное и парентеральное питание. Постепенно состояние больной нормализовалось. При выписке состояние удовлетворительное. Болей в животе нет. Температура в норме. Активна, ходит. Тошноты, рвоты нет. Живот мягкий безболезненный. Стул самостоятельный, до 4 раз в сутки, жидкий. Диурез достаточен. Анализы при выписке: Нв - 116 г/л л - 8,3 э - 2 п - 3 с - 75 л - 12 м - 8 РОЭ - 13 мм/ч, креатинин - 63 ммоль/л, АЛТ - 0,11 ммоль/л. ACT - 0,14 ммоль/л К - 4,2 ммоль/л. Na - 136 ммоль/л. Липидный обмен - нормохолестеринэмия, умеренная гипертриглицеридэмия. Общий белок - 65,2 г/л.
Больная осмотрена спустя 3 месяца. Состояние удовлетворительное. Вес 61 кг. Болей в животе нет. Температура в норме. Активна. Стул самостоятельный, до 4-5 раз в сутки, кашицеобразный. Диурез достаточен. Тошноты, рвоты нет. Живот мягкий безболезнен. Хорошо сформирован послеоперационный рубец. Дважды в неделю проводиться парентеральное питание в имплантированный порт.
Через 4 месяца больная направлена в институт трансплантологии /г.Москва/, где ей была выполнена трансплантация тонкой кишки.
2. Больная Б., 25 лет, поступила в экстренном порядке в отделение гнойной хирургии краевой больницы 30.09.08 г. с жалобами на умеренные боли в животе, вздутие живота, тошноту, рвоту. 28 сентября 2008 года была оперирована в ЦРБ по поводу перфоративной язвы передней стенки двенадцатиперстной кишки. Выполнено ушивание перфорации. В последующем вывезена в отделение гнойной хирургии краевой больницы. 01.10.08 г. оперирована повторно. Выполнена релапаротомия. Обнаружен тотальный некроз тонкой кишки на фоне мезентериального тромбоза. Произведена тотальная обструктивная резекция тонкой кишки. Проксимальный отрезок заглушен на уровне дуоденоеюнального перехода (связка Трейца) путем прошивания аппаратом УО - 60 с погружением скрепочного шва в кисетный, дистальный отрезок заглушен на уровне илеоцекального угла. В желудок установлен зонд. 03.10.08 г. произведена релапаротомия. В брюшной полости скудный серозный выпот. Швы на желудке состоятельны. Признаков несостоятельности на культе двенадцатиперстной кишки и культе подвздошной кишки в области илеоцекального угла нет. Признаков ишемии и некроза ободочной кишки нет. Явления серозно-фибринозного перитонита купируются. Мобилизована ДИК по Кохеру и печеночный угол ободочной кишки. Наложен дуоденотрансверзоанастомоз «бок в бок» двурядным швом (первый ряд непрерывный, атравматической нитью «Капрофил»). Проходимость анастомоза до 3 см. Установлен назогастральный зонд за зону анастомоза. Восстановлена целостность брюшины правого бокового канала. При ревизии желчный пузырь увеличен, размером 14×5 см, напряжен. С разгрузочной целью наложена холецистостома. 28.10.08 г. - имплантация интравенозного порта для парентерального питания. В послеоперационном периоде проводилось парентеральное питание: Нутрифлекс липид 40/150-1750 мл × 1 раз в неделю с добавлением в пакет аддамель 10 мл, виталипид 10 мл, солувит 10 мл. Инфузия проводилась в течение 5-6 часов. Энтерально: Берламин - модуляр 150-200 г/сутки мелкими порциями, крепкие бульоны (холодец), картофельное пюре 500/600 г/сутки. Медленное выздоровление.
Осмотрена в декабре 2008 г. Состояние удовлетворительное. Болей в животе нет. Температура в норме. Стул частый, жидкий (до 10 раз). Живот мягкий безболезнен, уплотнений инфильтратов нет. Печень +3-4 см. Нв - 98 г/л л - 4,4 э - 1 п - 2 с - 44 л - 40 м - 13 РОЭ - 27 мм/ч. К - 3,4 ммоль/л, натрий - 139 ммоль/л, креатинин - 63,5 ммоль/л, общ. белок - 65,2 г/л. АЛТ - 88,6 Е/л, ACT - 57,9 Е/л, ан. мочи - без особенностей. Подана заявка в управление по здравоохранению края для решения вопроса о направлении в институт трансплантологии.
Таким образом, эффективность предложенного способа заключается в том, что в безвыходной ситуации, когда отсутствует вся тонкая кишка, нет возможности наложить межкишечный энтероэнтероанастомоз или вывести энтеростому, осуществить трансплантацию утраченного органа, имеется шанс для спасения больных, за счет использования отсроченного дуоденотрансверзоанастомоза, обеспечивающего восстановление непрерывности желудочно-кишечного тракта; внутреннее дренирование желудочного, панкреатического сока, желчи в ободочную кишку; частичное энтеральное питание с полной парентеральной поддержкой и позволяющего в последующем выиграть время для осуществления трансплантации тонкой кишки.
Способ лечения тотального некроза тонкого кишечника путем наложения отсроченного дуоденотрансверзоанастомоза, отличающийся тем, что после резекции и удаления всей некротизированной тонкой кишки производят мобилизацию двенадцатиперстной кишки с рассечением связки Трейца и формируют дуоденальную культю на границе жизнеспособных тканей, а также формируют дистальную культю на уровне слепой кишки или средней трети поперечно-ободочной кишки; вводят в желудок зонд и осуществляют постоянную эвакуацию желудочно-кишечного содержимого с одновременным интенсивным парентеральным питанием; во время санационной релапаротомии через 24-36 ч производят восстановление непрерывности желудочно-кишечного тракта путем наложения отсроченного дуоденотрансверзоанастомоза «бок в бок».