Способ хирургического лечения хронического панкреатита, осложненного портальной гипертензией
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для лечения хронического панкреатита, осложненного портальной гипертензией. На переднюю стенку воротной вены и на переднюю стенку верхней брыжеечной вены накладывают два кисетных шва, через которые вены пунктируют, в просвет вен вводят силиконовые трубки. Фиксируют трубки к стенке вен. Свободные концы трубок соединяют через тройник, к свободному концу которого присоединяют шприц с раствором гепарина. Воротную вену ниже места пункции и верхнюю брыжеечную вену выше места пункции пережимают, также пережимают селезеночную и нижнюю брыжеечную вену. Включают временное обходное венозное шунтирование крови. Производят субтотальную резекцию головки поджелудочной железы с одномоментной резекцией пораженного участка передней стенки воротной вены. Дефект воротной вены закрывают аутовенозной заплатой. Производят деканюляцию. Пункционные отверстия вен ушивают. Формируют панкреатоэнтероанастомоз. Способ позволяет уменьшить риск повреждения сосудов, увеличить надежность профилактики портальной гипертензии. 1 пр., 4 ил.
Реферат
Изобретение относится к медицине, а именно к хирургии, и может быть использовано при резекции поджелудочной железы в случаях хронического панкреатита, осложненного экстравазальной компрессией магистральных вен.
Хронический панкреатит, имеющий осложненное течение, представляет определенные трудности в лечении ввиду опасных для жизни больного состояний, одним из которых является внепеченочная портальная гипертензия.
Внепеченочная портальная гипертензия (ВПГ) при хроническом панкреатите (ХП) возникает из-за вовлечения воротной вены в парапанкреатический инфильтрат на участке, прилежащем к поджелудочной железе. Частота встречаемости ВПГ у больных ХП, по данным различных авторов, колеблется в пределах 7-18% (Криворучко И.А., Бойко В.В., 2007; Sakorafas G.H. et al., 2000; Adam U.et al., 2004).
Внепеченочная форма ПГ обусловлена тробмозом или посттробмотической окклюзией ствола воротной вены (врожденные атрезии и стенозы, сдавление объемным образованием) или ее основных ветвей, чаще - селезеночной вены (хронический панкреатит, объемные образования). В результате перехода воспалительного процесса на сосудистую стенку происходит повреждение интимы с последующим развитием венозного тромбоза, что снижает объемную скорость кровотока и ведет к повышению давления в венах портальной системы (Beger H.G., 1998). Наряду с этим усугубляет ситуацию замещение фиброзной тканью паренхимы поджелудочной железы, распространяющейся на воротную вену при каждой панкреатической атаке, в конечном итоге приводящее к компрессии магистральных вен парапанкреатической области.
Нарушение оттока крови по венам портальной системы при хроническом панкреатите сопровождается развитием таких осложнений, как расширение подслизистых вен пищевода и желудка, выявляемых у 35-55% больных хроническим панкреатитом, асцита, кавернозной трансформации воротной вены, спленомегалии и гиперспленизма (Heider T.R., 2004; Koklu S., 2005).
ВПГ является абсолютным показанием к хирургическому лечению из-за высокого риска развития опасного для жизни кровотечения из варикозно расширенных подслизистых вен пищевода и желудка, двенадцатиперстной и тощей кишок, развивающегося у 17,5% больных (Sakorafas G.H., 2000, Beger H.G., 1998).
Наиболее оптимальной является операция порто-портального шунтирования, которую удается выполнить только в 30-35% случаев. В остальных случаях, когда выявляют тромбоз ветвей воротной вены, выполняют мезентерико-кавальное шунтирование или формирование анастомоза между венами селезенки и левой почки (Сухов М.Н. и соавт. Вопросы гематологии/онкологии и иммунопатологии в педиатрии 2009; 8 (4):41-44).
Однако однозначного описания тактики оперативного лечения хронического панкреатита, осложненного ВПГ, в доступной литературе обнаружить не удалось.
В хирургическом лечении хронического панкреатита используется широкий спектр оперативных вмешательств, выбор которых определяется преимущественной локализацией патологического процесса и выраженностью изменений паренхимы поджелудочной железы, ее протоковой системы и окружающих анатомических структур, а также эффективностью устранения основных осложнений данного заболевания (Buchler М., 1995; Beger H.G., 1997; Izbicki J.R., 1998; Prey C.F., 2003; Muhl S., 2009; Keck Т., 2010).
Несмотря на это, в ряде случаев устранение окклюзионно-стенотического поражения воротной вены посредством резекционных вмешательств недостижимо ввиду выраженных фиброзных изменений паренхимы поджелудочной железы, вовлекающих воротную вену и ее притоки в перипроцесс, а также высокого риска травмирования этих сосудов и развития кровотечения в ходе операции.
Известен способ хирургического лечения хронического головчатого панкреатита (Frey С., Smith G. Description and rationale of new operation for chronic pancreatic. Pancreas, 1987, vol.2, p.701), включающий срединную лапаротомию, мобилизацию головки поджелудочной железы по Кохеру, вскрытие панкреатического протока в области тела поджелудочной железы, резекцию передней части головки поджелудочной железы, вскрытие панкреатического протока в области головки поджелудочной железы, анастомозирование выделенной петли тонкой кишки с панкреатическим протоком в области тела и головки.
При операции Frey отсутствует полное пересечение поджелудочной железы и связанная с этим мобилизация подлежащих магистральных вен, исключается риск повреждения сосудов и развитие кровотечения, что делает ее менее травматичной по сравнению с резекционными операциями, но при этом данная методика не устраняет обструкцию воротной вены, что способствует прогрессированию внепеченочной портальной гипертензии в отдаленные сроки после операции и является существенным недостатком способа.
Несколько иначе выглядит вариант «бернской модификации» операции Beger (Koeninger J., Seiler С., Wente M. et al. // Trials. 2006. Vol.7. P.12-18). При данной методике оставляют сегмент поджелудочной железы над воротной/верхней брыжеечной веной. При диффузном панкреатите и расширенном панкреатическом протоке формируется дополнительный продольный панкреатикоеюноанастомоз, при желчной гипертензии - дополнительный холедохоеюноанастомоз.
Существенным недостатком данного варианта операции Beger является то, что способ не улучшает гемодинамику в венах портальной системы и не устраняет гипертензию, так как после субтотальной резекции головки поджелудочной железы оставляется часть фиброзно-измененной паренхимы железы над скомпрометированной воротной веной.
Оптимальным способом хирургического лечения с позиций устранения болевого синдрома, явлений компрессии общего желчного протока и двенадцатиперстной кишки, а также декомпрессии верхней брыжеечной и воротной вены является субтотальная резекция головки поджелудочной железы по Beger, применяемая для хирургического лечения хронического панкреатита с преимущественным поражением головки (Пашовкин И.Т., 2010).
Данная методика проксимальной резекции поджелудочной железы с сохранением двенадцатиперстной кишки по Beger (H.G.Beger, M.Buchler, R.Bittner. Duodenum - preserving Resection of the Head of the Pancreas - an Alternative to Whipples Procedure in Chronic Pancreatins. Hepato-Gastroenterol. 1990, 37, p.283) взята нами в качестве прототипа.
Сущность метода-прототипа заключается в пересечении перешейка поджелудочной железы над воротной или верхней брыжеечной веной иссечением рубцово-воспалительных тканей головки, при этом сохраняют ткань головки шириной не более 0,5-0,8 см на внутренней поверхности 12-перстной кишки. На реконструктивном этапе формируют панкреатоеюноанастомоз с дистальной культей поджелудочной железы, а культю головки железы ушивают наглухо.
По заявлению авторов резекция поджелудочной железы, сопровождающаяся ее поперечным пересечением, высвобождает подлежащие магистральные притоки воротной вены, обеспечивает адекватную декомпрессию с устранением внепеченочной портальной гипертензии.
Однако в ситуациях, когда подлежащая воротная вена и ее магистральные притоки интимно спаяны с фиброзно-измененной паренхимой поджелудочной железы, мобилизовать сосуды не представляется возможным из-за высокого риска их повреждения и развития кровотечения, что является существенным недостатком данной методики.
Задачей заявляемого изобретения является разработка способа хирургического лечения хронического панкреатита при сращении стенки воротной вены с фиброзно-измененной тканью поджелудочной железы, эффективно устраняющего экстравазальную компрессию воротной вены и надежно профилактирующего портальную гипертензию.
Поставленная задача решается тем, что предварительно на переднюю стенку воротной вены и на переднюю стенку верхней брыжеечной вены накладывают два кисетных шва, через которые пунктируют вены, в просвет вен вводят силиконовые трубки, которые фиксируют к стенке вен при помощи ранее наложенных кисетных швов, свободные концы трубок соединяют через тройник, к свободному концу которого присоединяют шприц с раствором гепарина, на воротную вену ниже места пункции и на верхнюю брыжеечную вену выше места пункции накладывают сосудистые зажимы, также из кровотока выключают селезеночную и нижнюю брыжеечную вену путем их пережатия, включают временное обходное порто-портальное венозное шунтирование крови, после чего производят субтотальную резекцию головки поджелудочной железы с одномоментной резекцией пораженного участка передней стенки воротной вены, дефект воротной вены закрывают аутовенозной заплатой, сосудистые зажимы снимают, проверяют герметичность швов, после этого производят деканюляцию, пункционные отверстия вен ушивают и формируют панкреатоэнтероанастомоз.
Технический результат от применения заявляемого способа - снижение интра- и послеоперационных осложнений. Предлагаемый способ позволяет выполнить субтотальную резекцию головки поджелудочной железы и безопасную резекцию пораженного участка передней стенки воротной вены (с ее последующей пластикой), эффективно устраняет экстравазальную компрессию воротной вены, надежно профилактирует портальную гипертензию.
Вероятность тромбирования сосудистых протезов возрастает по мере уменьшения их диаметра и увеличения длины. В связи с этим большинством авторов для реконструкции воротной вены с целью восстановления кровотока в бассейне воротной вены используются «вставки» из аутовены, которые менее подвержены тромбированию (Tseng J.F. at al., J.Gastromtest. Surg. - 2004. - Dec, 8 (8). - Р.935-949). Большая подкожная вена бедра используется чаще, т.к. ее удаление не приводит к нарушению венозного оттока. Применение аутовенозной заплаты при пластике воротной вены позволяет сохранить ее нормальный диаметр и избежать стеноза после ушивания дефекта стенки.
Следует отметить, что все известные способы реконструкции воротной и верхней брыжеечной вен с использованием аутовенозных вставок выполняются в условиях временного прекращения воротного кровотока к печени. Удлинение реконструктивного этапа восстановления кровотока в бассейне воротной вены за счет технической сложности выполнения сосудистых венозных анастомозов чревато развитием ряда осложнений, самыми грозными из которых являются острый тромбоз воротной вены и некроз печени. При этом послеоперационная летальность достигает 30% (Путов Н.В. с соавт. Рак поджелудочной железы. - СПб.: Питер, 2005. - 416 с.). При длительном оперативном вмешательстве высока опасность ишемии печени. Без такого осложнения оперативное вмешательство можно осуществить лишь при большом опыте хирурга и хорошей подготовке операции. Если же оперативное вмешательство превышает лимит времени ишемии печени, который оценивается в 40-60 минут, это требует обязательного использования временного обходного шунта между верхней брыжеечной и воротной венами, что мы и предлагаем использовать.
Технический результат, достигаемый за счет временного обходного порто-портального венозного шунтирования: исключение возможности ишемии печени, снижение вероятности тромбоза.
Заявляемое изобретение иллюстрируется следующими фигурами 1-4:
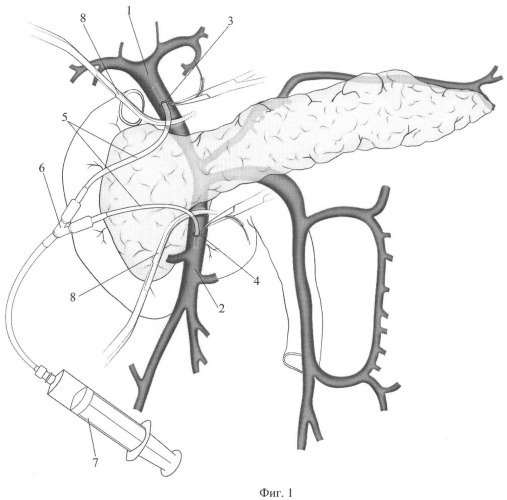
Фиг.1. Включение временного обходного порто-портального венозного шунтирования крови.
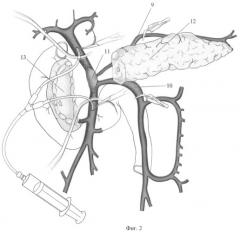
Фиг.2. Этап субтотальной резекции головки поджелудочной железы с одномоментной резекцией пораженного участка передней стенки воротной вены.
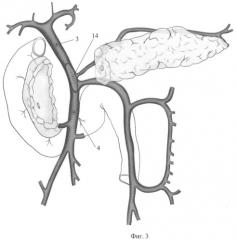
Фиг.3. Этап пластики воротной вены аутовенозной заплатой.
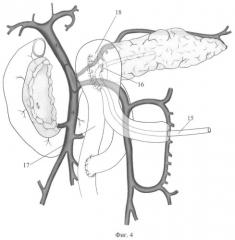
Фиг.4. Окончательный вид операции. Сформирован панкреатоэнероанастомоз на выключенной из пищеварения по Ру петле тонкой кишки.
Обозначения, принятые на фигурах:
1 - воротная вена,
2 - верхняя брыжеечная вена,
3 - кисетный шов на передней стенке воротной вены,
4 - кисетный шов на передней стенке верхней брыжеечной вены,
5 - силиконовые трубки,
6 - тройник,
7 - шприц с гепарином,
8 - сосудистые зажимы,
9 - селезеночная вена,
10 - нижняя брыжеечная вена,
11 - участок резекции передней стенки воротной вены,
12 - дистальная культя поджелудочной железы,
13 - оставшаяся паренхима головки поджелудочной железы,
14 - аутовенозная заплата,
15 - силиконовый дренаж панкреатического протока,
16 - кисетный шов,
17 - петля тонкой кишки,
18 - панкреатоэнтероанастомоз.
Подробное описание метода и пример его клинического выполнения.
По общепринятой методике выполняют срединную лапаротомию. С целью оценки технической выполнимости операции проводят ревизию гастропанкреатодуоденального комплекса, печени и желчных путей, забрюшинной клетчатки, магистральных сосудов кишечника. Осуществляют доступ к передней поверхности поджелудочной железы, мобилизуют воротную вену (Фиг.1, поз.1) выше поджелудочной железы и верхнюю брыжеечную вену (Фиг.1, поз.2) ниже поджелудочной железы. На переднюю стенку воротной вены и на переднюю стенку верхней брыжеечной вены накладывают два кисетных шва (Фиг.1, поз.3, 4), через которые вены пунктируют, в просвет вен вводят силиконовые трубки (Фиг.1, поз.5). Свободные концы трубок соединяют через тройник (Фиг.1, поз.6). К свободному концу тройника присоединяют шприц с гепарином (Фиг.1, поз.7), посредством которого в ходе дальнейшей операции осуществляют промывание временного обходного шунта. На воротную вену ниже места пункции и на верхнюю брыжеечную вену выше места пункции накладывают сосудистые зажимы (Фиг.1, поз.8), также из кровотока выключают селезеночную и нижнюю брыжеечную вену (Фиг.2, поз.9, 10) путем их пережатия. Включают временное обходное порто-портальное венозное шунтирование крови, которое позволяет на следующем этапе выполнить субтотальную резекцию головки поджелудочной железы с резекцией пораженного участка воротной вены.
На уровне перешейка железу пересекают, при этом осуществляют резекцию пораженного участка передней стенки воротной вены (Фиг.2, поз.11). Производят гемостаз среза дистальной культи поджелудочной железы (Фиг.2, поз.12). Острым путем максимально удаляют измененную паренхиму головки (Фиг.2, поз.13) с сохранением интрапанкреатической части общего желчного протока и участков железы, где располагаются ветви панкреатодуоденальных сосудов, производят гемостаз.
Далее приступают к реконструктивному этапу. Для этого из предварительно заготовленного участка большой подкожной вены бедра выкраивают заплату размером, сопоставимым с дефектом передней стенки воротной вены. Производят пластику воротной вены путем фиксации венозной заплаты к стенке воротной вены непрерывным швом мононити 6/0 (Фиг.3, поз.14), после чего зажимы с воротной, верхней и нижней брыжеечных, селезеночной вен снимают, проверяют герметичность швов. Производят деканюляцию. Пункционные отверстия вен ушивают с помощью наложенных ранее кисетных швов (Фиг.3, поз.3, 4).
На следующем этапе формируют панкреатоэнтероанастомоз. Для этого в главный панкреатический проток культи железы на 4-5 см вводят силиконовый дренаж (Фиг.4, поз.15) диаметром, соответствующим диаметру протока. Дренажную трубку фиксируют к стенке протока кисетным швом (Фиг.4, поз.16) тонкой нитью Викрила, тем самым герметизируют протоковую систему с целью предотвращения попадания панкреатического сока в зону панкреатоэнтероанастомоза. В верхний этаж брюшной полости через окно в мезоколон проводят выключенную из пищеварения по Ру петлю тонкой кишки (Фиг.4, поз.17). Формируют концепетлевой панкреатоэнтероанастомоз (Фиг.4, поз.18), при этом силиконовый дренаж, введенный в главный панкреатический проток, выводят через заглушенный конец тонкокишечного трансплантата, где фиксируют кисетным швом. Восстанавливают непрерывность желудочно-кишечного тракта.
Операцию заканчивают дренированием брюшной полости и послойным ушиванием послеоперационной раны.
Заявляемый способ хирургического лечения хронического панкреатита, осложненного портальной гипертензией апробирован у 4 больных. Комплексное обследование больных перед операцией и в отдаленные сроки после оперативного лечения включало в себя, помимо физикального обследования, стандартный набор лабораторных и инструментальных методов исследования, использующийся в специализированном хирургическом стационаре при обследовании больных заболеваниями панкреатодуоденальной зоны.
Всем больным в ходе выполнения субтотальной резекции головки поджелудочной железы осуществляли резекцию пораженного участка передней стенки воротной вены и пластику вены аутовенозной заплатой. Оценка эффекта декомпрессии магистральных портальных вен производилась по данным интраоперационной инвазивной венозной манометрии, а также по данным дуплексного сканирования интраоперационно и в послеоперационном периоде.
Восстановление портального кровотока подтверждено при интраоперационном УЗИ с доплерографией. Течение раннего послеоперационного периода у всех больных было гладким при отсутствии метаболических нарушений, тромботических и гнойно-воспалительных осложнений. Все больные достигли полного выздоровления, реабилитация в послеоперационном периоде прошла в короткие сроки. Госпитальной летальности не было.
Клинический пример
Больной Т., 47 лет, и/б №5176 поступил в клинику 16.04.10 г. с диагнозом: хронический панкреатит с преимущественным поражением головки поджелудочной железы. В ходе дополнительного инструментального обследования была выявлена портальная гипертензия. 19.04.10 г. больному выполнили временное обходное порто-портальное венозное шунтирование крови, изолированную субтотальную резекцию головки поджелудочной железы и безопасную резекцию пораженного участка передней стенки воротной вены (с ее последующей пластикой) по заявляемому способу. Послеоперационный период протекал гладко. При контрольных обследованиях показатели лабораторных и инструментальных данных без грубых нарушений. Больной был выписан в удовлетворительном состоянии на 18 сутки после операции. После операции больной неоднократно обследован, состояние удовлетворительное, данных за рецидив заболевания не выявлено. На сонограмме: проходимость вен мезентерико-портальной системы удовлетворительная.
Собственный опыт показал высокую эффективность заявляемого способа хирургического лечения хронического панкреатита, осложненного портальной гипертензией.
Преимущества заявляемого способа хирургического лечения хронического панкреатита, осложненного портальной гипертензией:
1. Заявляемый способ хирургического лечения при осложненных ВПГ формах хронического панкреатита позволяет устранить болевой синдром, внутрипротоковую гипертензию, стенозы двенадцатиперстной кишки и общего желчного протока, компрессию ретропанкреатических и магистральных кишечных сосудов.
2. Применение заявляемого способа позволяет без осложнений выполнить изолированную субтотальную резекцию головки поджелудочной железы у больных хроническим панкреатитом, имеющих окклюзионно-стенотическое поражение воротной вены, обусловленное вовлечением ее стенки в воспалительно-инфильтративный процесс.
3. Эффективно устраняет прогрессирующую внепеченочную портальную гипертензию у больных хроническим панкреатитом, традиционное резекционное вмешательство у которых сопряжено с высоким риском кровотечения из-за повреждения воротной вены. Способ хирургического лечения хронического панкреатита, осложненного портальной гипертензией, апробирован в клинике и может быть рекомендован к применению в хирургической практике в специализированных стационарах.
Способ хирургического лечения хронического панкреатита, осложненного портальной гипертензией, включающий изолированную субтотальную резекцию головки поджелудочной железы и панкреатоэнтеростомию, отличающийся тем, что предварительно на переднюю стенку воротной вены и на переднюю стенку верхней брыжеечной вены накладывают два кисетных шва, через которые вены пунктируют, в просвет вен вводят силиконовые трубки, фиксируют трубки к стенке вен, свободные концы трубок соединяют через тройник, к свободному концу которого присоединяют шприц с раствором гепарина, воротную вену ниже места пункции и верхнюю брыжеечную вену выше места пункции пережимают, также пережимают селезеночную и нижнюю брыжеечную вены, включают временное обходное венозное шунтирование крови, после чего производят субтотальную резекцию головки поджелудочной железы с одномоментной резекцией пораженного участка передней стенки воротной вены, дефект воротной вены закрывают аутовенозной заплатой, после этого производят деканюляцию, пункционные отверстия вен ушивают и формируют панкреатоэнтероанастомоз.