Метод лечения детей с рубцами кожи
Иллюстрации
Показать всеИзобретение относится к области медицины, в частности к реконструктивно-пластической и детской хирургии, и может найти применение при лечении келоидных рубцов кожи. Сущность способа заключается в предупреждении рецидивов келоидных рубцов. При этом осуществляют дермобразию поверхностных слоев кожного рубца с помощью гидрохирургической системы «Versajet». Использование данного изобретения позволяет предупредить рецидивы рубцов кожи у детей. 6 ил., 3 пр.
Реферат
Уровень техники
Использование традиционных хирургических приемов (иссечение рубца с закрытием дефекта пластикой местными тканями или свободным кожным аутодермотрансплантатом) противопоказано при удалении келоидов, так эти вмешательства вызывают рецидив образования келоидного рубца в 80-100% случаев (Ковальская С.Б. Клинико-морфологическая дифференциальная диагностика келоидных и гипертрофических рубцов и методы их лечения: Автореф. Дис. … канд. мед. наук. - СПб., 2003).
Известен способ лечения детей с келоидными рубцами, эффективный у 92% больных, который заключается в проведении криотерапии (Пачес О.А. Криогенное лечение доброкачественных сосудистых опухолей, келоидных и гипертрофических рубцов у детей. Автореф. Дис. … канд. мед. наук. М., 1985). Однако недостатком его является болезненность процедуры, ограничение площади воздействия, длительность эпителизации раневой поверхности и многоэтапность процедур.
Известно, что воздействие рентгенотерапии (токи Букки) на келоидную ткань вызывает ее регресс (Волнухин В.А. К вопросу об эффективности Буки-терапии келоидных рубцов. Сб. научн. работ Актуальные вопросы дерматологии и венерологии. М., 1997. С.153-154). Рубец после облучения не возвышается над уровнем здоровой кожи, однако становиться плотным и гипопигментированным. Кроме этого данный метод противопоказан у детей, так как после его применения имеется опасность развития плоскоклеточного рака кожи (Проценко Т.В. Комплексное лечение больных с гипертрофическими рубцами с применением лучей Буки. // Автореф. дис. … канд. мед. наук. М., 1983).
Известен малотравматичный метод лечения детей с рубцами кожи на основе лазерной дермобразии, позволяющей удалять поверхностные слои рубцовой ткани с последующей самостоятельной эпителизацией раневого дефекта с образованием мягкоэластичного рубца (Смирнов Д.С. Лазерная дермобразия в комплексном лечении послеожоговых рубцов эстетически важных зон кожного покрова у детей. Автореф. … канд. мед. наук. - М. - 2003 г.). Однако способ является трудоемким, требующим длительного времени для полного удаления рубцовой ткани и получения ровной гладкой раневой поверхности. Кроме того, в ранний послеоперационный период развиваются выраженные отек перифокальных тканей и экссудация. Значительный болевой синдром, длящийся в течение 3 суток и более, обуславливает необходимость назначения парентеральных обезболивающих средств.
Известен метод механической дермобразии рубцов (Фисенко Г.И. Коррекция рубцовых изменений кожи лица методом ранней повторной дермобразии. Автореф. … док. мед. наук. - М. - 2005 г.). Однако недостатком его является сложность определения адекватности глубины удаленных рубцовых тканей и непредсказуемость отдаленных результатов при лечении пациентов с послеожоговыми рубцами кожи.
Общим недостатком лазерной и механической дермобразии является то, что эти вмешательства противопоказаны у детей с гипетрофическими и келоидными рубцами кожи из-за угрозы стимуляции рубцового процесса после процедуры и рецидивирования келоида.
Сущность изобретения
Задачей данного изобретения является разработка нового способа лечения пациентов с рубцами кожи методом гидрохирургической дермобразии на основе использования гидросистемы «Versajet».
Признаки, используемые для характеристики метода
Механизм действия гидросистемы «Versajet» (фиг.1) как хирургического скальпеля при обработке ран различной этиологии основан на воздействии напора тонкой струи воды, выбрасываемой в систему с высокой скоростью от 350 до 1400 м/сек, создающего локальный вакуум, который позволяет одновременно «резать» и удалять патологические ткани с раневой поверхности (Сертификат соответствия №РОСС US. ME 20 В 05126 7262438, Регистрационное удостоверение ФС №2006/1352 (действительно до 29 августа 2012 года). Данная технология способствует сокращению длительности операции и имеет такие важные преимущества перед традиционными видами лечения ран, как повышение качества хирургического лечения за счет селективного удаления погибших тканей без воздействия на жизнеспособные участки. Это потенциально уменьшает риск развития инфекции, исключает необходимость в повторном очищении раны, обеспечивает тщательную подготовку ее поверхности к аутодермопластике, что способствует ускорению эпителизации ожоговых рай и сокращает сроки выздоровления (Будкевич Л.И. и соавт. Применение гидрохирургического скальпеля «Versajet» при лечении детей с ожогами кожи и их последствиями. Сб. научн. Трудов II Съезда комбустиологов России. - М. - 2008. - С.218.). При выполнении оперативного вмешательства устройством «Versajet» в сравнении с традиционной некрэктомией, в ходе операции сохраняется четкая видимость операционного поля, так как одновременно с иссечением некротических тканей они аспирируются в отводной шланг. Это облегчает технику выполнения некрэктомии и делает ее более безопасной в сравнении с использованием режущих инструментов и электроножей. Незащищенность от капельного аэрозоля в операционной минимальна.
Таким образом, щадящее воздействие на обрабатываемую поверхность и техника выполнения, напоминающая процедуру дермобразии, позволяет предположить, что последняя может быть альтернативой лазерной дермобразии послеожоговых рубцов кожи. Данных о применении гидродермобразии у детей с различными типами послеожоговых рубцов кожи (келоидпыми, гипертрофическими и нормотрофическими) нет.
Элементы аппарата гидрохирургической системы VERSAJET (фиг 1.): педальный переключатель (1), кабель (2), специальное гнездо на передней панели для педали включения (3), стрелки регуляции уровня давления (4), цифровой дисплей (показатель величины давления) (5), индикаторные лампочки (6), насос (7) и насадочный набор (8). Насадочный набор (фиг.2) состоит из насадки с эргономичной рукояткой (фиг.2 (8)), насоса (фиг.2 (9)), широкой эвакуационной трубки - шланга низкого давления (фиг.2 (10)), трубки малого диаметра - шланга высокого давления (фиг.2 (11)) и отводного шланга для отсоса (фиг.2 (12)). На конце трубки высокого давления имеется "рабочее окно" (на фиг.3 указано стрелками).
Принцип работы гидрохирургической системы VERSAJET состоит в следующем. Педальный переключатель (фиг.1 (1)) соединяется при помощи кабеля со специальным гнездом на передней панели (фиг.1 (3)). Педальный переключатель служит для приведения прибора в действие. Он позволяет хирургу напрямую контролировать активацию консоли (фиг.2 (8)). В центре передней панели расположены стрелки (фиг.1 (4)), с помощью которых регулируется скорость движения жидкости (уровень давления). Слева от стрелок находится цифровой дисплей (фиг.1 (5)), на котором выставляется уровень скорости. Левее цифрового дисплея расположены три индикаторные лампочки контроля работы аппарата (фиг 1. (6)). Шланг низкого давления (фиг.2 (10)) доставляет стерильный солевой раствор из флакона со стерильным физиологическим раствором в насос. Затем по шлангу высокого давления (фиг.2 (11)) жидкость под давлением поступает из насоса (фиг.2 (9)) по шлангу высокого давления (фиг.2 (11)) в насадку (фиг.2 (8)). Отработанный солевой раствор и взвесь из частичек удаленных тканей с обрабатываемой поверхности поступают по шлангу для отсоса (фиг.2 (12)) в специальный эвакуационный контейнер.
Задача решается следующим способом.
1. Подготовка аппарата к работе.
Педальный переключатель (фиг.1 (1)) и кабель (фиг.1 (2)) соединяют через специальное гнездо на передней панели с компрессором (фиг.1 (3)).
Хирург извлекает из стерильной упаковки насадочный набор и насос аппарата гидрохирургической системы (фиг.2).
В руках хирурга остается насадка трубки высокого давления.
Насос вставляется в специальное гнездо, расположенное на передней панели компрессора, и, таким образом, шланг высокого давления присоединяется к компрессорному аппарату (фиг.1 (7)).
Шланг низкого давления (фиг.2 (10)) присоединяется к флакону с физиологическим раствором, подвешенным на стандартной стойке.
Свободный конец отводного шланга (фиг.2 (12)) помещают в емкость для сбора отработанной жидкости.
Прибор присоединяется к сети и включается.
После нажатия на педаль (фиг.1 (1)) сначала заполняется жидкостью шланг высокого давления (фиг.2 (11)), затем струя жидкости под напором подается в "рабочее окно" трубки высокого давления (фиг.2 (8) и фиг.3).
2. Техника обработки рубцовой поверхности.
На операционное поле, обработанное стандартным антисептиком, прикладывается "рабочее окно" трубки высокого давления (фиг.3). Поглаживающими, скользящими движениями (вращательными или возвратно-поступательными), с легким нажатием рабочей зоны гидроножа на рубцовую поверхность производят обработку рубцовой поверхности до момента полного удаления возвышающегося участка кожного рубца.
3. Гемостаз достигается аппликацией марлевых салфеток с 3% раствором перекиси водорода.
Авторами выяснены следующие новые данные послеоперационного ведения больных с рубцами кожи после использования гидросистемы «Versajet»:
1. Длительность обработки рубцовой поверхности составляет от 1 до 3 минут на 1 см2.
2. Болевого синдрома после операции в области вмешательства нет, даже при его пальпации, поэтому обезболивание не требуется.
3. Перевязки необходимо выполнять в первые три дня после операции ежедневно, не снимая «последнего» слоя (прилегающею к ране) с заменой верхних слоев марлевой повязки с фурацилином или 10% раствором «Аквазана».
4. Экссудация с раневой поверхности прекращается через 4-7 дней, после этого момента перевязки можно выполнять реже - через 2 дня.
5. Полное заживление ран на месте гидродермобразии наблюдается не раньше чем через 14 дней.
6. На месте гидродермобразии формируются нежные рубцы розового цвета, не вызывающие зуд.
7. При изучении микроциркуляции на месте гидродермобразии методом лазерной доплеровской флоуметрии аппаратом «ЛАКК-02» выявлено, что повышение капиллярного кровотока было незначительным - в 1.5-2 раза больше в сравнении с нормальной кожей, в то время как после традиционных хирургических операций и лазерной дермобразии эти показатели значительно превышали норму более чем 5-10 раз. Это свидетельствует о малой травматичности воздействия гидроножа на ткани при удалении рубца кожи и отсутствия воспалительной реакции.
8. В отдаленные сроки после операции (более 6 месяцев) на месте операции кожа более светлого оттенка.
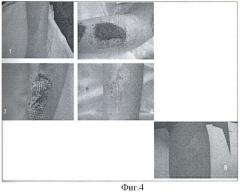
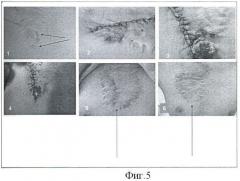
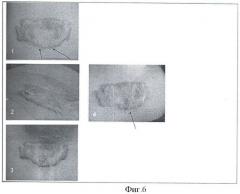
9. Результаты применения гидроножа у больных с послеожоговыми рубцами кожи зависят от степени возвышения рубцовото участка над уровнем кожи. У пациентов с нормотрофическими рубцами, возвышающимися над уровнем кожи менее чем на 1-3 мм, эпителизация протекает по типу заживления под струпом с образованием на месте рубца кожи с ровной поверхностью, не отличающейся по консистенции от нормальной кожи (фиг.4) У детей с рубцами толщиной более 4 мм (гипертрофические и келоидные) заживление раневой поверхности происходит за счет стяжения краев раны (фиг.5 и фиг.6).
10. В случаях удаления рубцов, имеющих вид утолщенных тяжей, расположенных на границе аутодермотрансплантатов, происходит сглаживание рельефа рубцовой поверхности и устраняется ее стяжение.
11. Рецидивов патологических рубцов, после их удаления гидроножом, не наблюдается, даже после удаления келоидного рубца.
Таким образом, применение гидроножа у ожоговых реконвалесцентов с целью гидродермобразии рубцов, основанное на удалении поверхностных слоев рубца под воздействием напора тонкой струи воды, выбрасываемой в систему с высокой скоростью (от 350 до 1400 м/сек), позволяет удалять возвышающиеся рубцовые участки без угрозы стимуляции рубцового процесса. Это способствует улучшению качества лечения больных с послеожоговыми рубцами кожи любого типа (нормотрофический, гипертрофический, келоидный), что иллюстрируется следующими клиническим примерами.
Клинический пример №1 - лечение больного с нормотрофическим рубцом кожи (фиг.4). Ребенок Марья Н., 7 лет, перенесла ожог кипятком в возрасте 5 лет. При поступлении через 2 года после травмы в области наружной поверхности с 3 левого предплечья определялся рубец телесного цвета, мягко эластичной консистенции, зуда нет, возвышающийся над уровнем кожи на 2-3 мм (фиг.4 (13)). Девочке была выполнена гидродермобразия с использованием «Versajet» на участке 2×3 см в области левого предплечья. В раннем операционном периоде обращало внимание отсутствие болевых ощущений на месте хирургическою вмешательства. Через 5 дней после гидрохирургической дермобразии повязка снята до слоев, плотно прилегающих к раневой поверхности (фиг.4 (14)). Повязки проводились с 10% раствором «Аквазана». Через 10 дней после гидрохирургической дермобразии на ране оставался один слой сетчатого покрытия (фиг.4 (15)). Через 14 дней после операции рана полностью зажила (фиг 4 (16)). При изучении микрогемоперфузии методом ЛДФ участка зажившей раны определялось незначительное повышение значений микроциркуляции (в 1,5 раза) в сравнении с нормальной кожей. В противоположность этому в области послеоперационного рубца после хирургического иссечения степень микроциркуляции был повышена в 3 раза. Это свидетельствовало о меньшем воспалении при заживлении раны после гидродермобразии в сравнении с обычным иссечением рубца. Через 6 месяцев после операции рубцового образования на месте гидродермобразии не определялось, имелась лишь зона незначительной гипопигментации (фиг.4 (17)).
Данный клинический пример показал, что гидродермобразия является малотравматичным вмешательством, после которого не развивается воспалительная реакция (отсутствие боли и воспаления), что характерно для заживления раны после хирургического вмешательства, когда формируется грубая рубцовая ткань.
Клинический пример №2 - лечение больного с гипертрофическим рубцом кожи (фиг.5). Ребенок Костя Ч., 13 лет, перенес ожог пламенем в области грудной клетки в возрасте 7 лет. При поступлении через 5 лет после травмы на передней поверхности грудной клетки справа от средней линии имелся грубый, плотный рубец, умеренно гиперпигментированный, пониженной эластичности, толщиной 3-4 мм, зуда нет (на фиг.5 (18)) область предстоящей гидродермобразии обозначена стрелками). Была выполнена гидродермобразия с использованием «Versajet» на участке 2×1 см. Вид раневой поверхности по окончании гидрохирургической дермобразии на площади 2×1 см после гемостаза 3% раствором перекиси водорода представлен на фиг.5(19), рядом видны швы на месте частичного иссечения рубца и пластики местными тканями. Послеоперационный период протекал гладко, боли на месте гидродермобразии не беспокоили. Через 5 дней после гидрохирургической дермобразии повязка снята до слоев, плотно прилегающих к раневой поверхности (фиг.5(20)). Через 12 дней после вмешательства на месте операции определялись участки краевой эпителизации темного цвета из-за обработки 10% раствором «Аквазана» (фиг.5 (21)). Через 18 месяцев после операции на месте гидродермобразии рубец не определялся, участок раны был замещен здоровой кожей (указано грелкой) (фиг.5 (22)). Значения микроциркуляции на месте гидродермобразии не превышали показатели здоровой кожи. В противоположность этому, на месте линейного послеоперационного рубца отмечалось повышение микроциркуляции в 4 раза. Через 32 месяца после операции на месте гидродермобразии имелся участок здоровой кожи (указано стрелкой) (фиг.5 (23)), в то время как на месте иссеченного рубца образовался грубый рубец, более выраженный, чем до операции (у больного склонность к патологическому образованию рубцов кожи).
Данный клинический пример показал, что после гидродермобразии нет активации коллагенообразования даже у пациентов со склонностью к патологическому образованию рубцов кожи.
Клинический пример №3 - лечение больной с келоидным рубцом кожи (фиг.6). Девочка Анна С., 13 лет, поступила по поводу келоидного рубца в области передней поверхности грудной клетки. Из анамнеза известно, что за три года до этого в области груди появилось точечное образование, которое было иссечено, после чего через 6 месяцев образовался рубец диаметром 3 см с выраженным зудом и болезненными ощущениями при прикосновении. Была выполнена повторная операция с биопсией удаленного рубца, при которой диагностирован келоид. Через 8 месяцев на месте операции образовался келоидный рубец 4×4 см (в два раза превосходящий предыдущий), по поводу чего было рекомендовано специализированное лечение. При поступлении в клинику размер келоида составляли 6×8 см. Больной проводилось консервативное противорубцовое лечение и параллельно с этим выполнена пробная гидродермобразия на участке 1×1 см (на фиг.6 (24)) область предстоящей гидродермобразии обозначена стрелками). После обработки рубца гидроножом образовалась «кратерообразная» рана 1×1 см и глубиной на всю толщу рубца 1 см. Кровотечение было незначительным и купировалось 3% раствором перекиси водорода (фиг.6(25) вид рубца сбоку). В послеоперационном периоде болевых ощущений в области операции не было. Через 24 часа после гидрохирургической дермобразии полость раны выполнена тканью, аналогичной грануляционной (в лечении использовались атравматические сетчатые повязка «Бранолинд» и 10% раствор «Аквазана» (фиг.6 (26)). Заживление раны произошло в течение 18 дней после операции. Через 2 месяца после операции на месте гидродермобразии определялся линейный рубец без признаков повышенного рубцовообразования (указано стрелкой) (фиг.6 (27)). В катамнезе в течение двух лет рецидива келоидного рубца на месте операции не было. Данный клинический пример иллюстрирует, что после удаления келоидных рубцов гидроножом заживление образовавшихся ран происходит за счет стяжения их краев без стимуляции патологического рубцевания и рецидива келоида.
Способ предупреждения рецидивов при лечении детей с келоидными рубцами, заключающийся в том, что осуществляют дермобразию поверхностных слоев кожного рубца с помощью гидрохирургической системы «Versajet».