Способ лечения детей с нейрогенной дисфункцией мочевого пузыря при снижении активности позыва к мочеиспусканию методом биологически обратной связи
Иллюстрации
Показать всеСпособ включает проведение стандартной педиатрической сессии БОС - терапии на приборе «Уростим». Стандартная сессия включает тренировку мышц ректального и уретрального сфинктеров и мышц тазового дна посредством их произвольных сокращений при наполнении мочевого пузыря до 1/3-1/2 объема. Одновременно регистрируют биоэлектрическую активность указанных мышц в виде наглядных графических объектов и осуществляют обратную связь для достижения заданного эффекта. Дифференцируют работу собственно работы перианальных мышц и мышц брюшного пресса. Длительность процедуры 28 минут. Проводят 10 процедур. Затем проводят курс смешанной стимулирующей БОС - терапии Stim Bio. При каждой процедуре сначала осуществляют наполнение мочевого пузыря естественным образом под контролем УЗИ до пороговой чувствительности. Затем проводят стимуляцию силой тока 5 мА и частотой 75 Гц, с пропускной способностью до 500 мс. При этом чередуют фазы расслабления длительностью 8 секунд с фазами стимуляции длительностью 12 секунд. Длительность процедуры 28 минут. Контроль эффективности процедуры проводят путем урофлоуметрии с последующим определением резидуального объема. После каждого сеанса, для закрепления навыка позыва к мочеиспусканию, проводят управляемое мочеиспускание. На курс проводят 10 сеансов. Способ восстанавливает функцию мочевого пузыря за счет активации позыва к мочеиспусканию, улучшает качество удержания мочи, увеличивая при этом эффективный объем мочевого пузыря и сокращая объем остаточной мочи. 3 табл., 1 пр.
Реферат
Изобретение относится к медицине, в частности к урологии, и может быть использовано для лечения дисфункции мочевого пузыря у детей. Для этого предлагают в сочетании со стандартной сессией метод стимуляционной БОС-терапии с дозированным наполнением мочевого пузыря до порогового объема под контролем УЗИ. Контроль эффективности лечения осуществляется с помощью урофлоуметрии с последующим контролем резидуального объема.
Лечение расстройств мочеиспускания является актуальной проблемой у детей и взрослых. Более 60% расстройств мочеиспускания и дефекации имеют функциональный характер. Такие нарушения возникают как отдельный синдром и формируются вследствие неравномерности темпа развития и созревания многоуровневых центров мочеиспускания либо иных морфофункциональных систем, косвенно влияющих на функцию (интенсивность обменных процессов, уровень половых гормонов и т.д.).
Самым распространенным из подобных состояний является синдром гиперактивного мочевого пузыря (ГАМП). Понятие введено как описательный термин, представленный симптомами ургентности (внезапный непреодолимый позыв на мочеиспускание, который трудно сдержать) с императивным недержанием мочи или без него, обычно в сочетании с учащенным мочеиспусканием и ноктурией (учащенным мочеиспусканием в ночные часы) при доказанном отсутствии инфекции или других патологических состояний [Abrams Р., 2002].
Особое место в педиатрической практике занимает т.н. «дисфункциональное мочеиспускание» (ДМ). ДМ встречается в 20% наблюдений среди всех детей с микционными расстройствами. Клинически ДМ проявляется прерывистым мочеиспусканием с натуживанием, т.е. имеет место нарушение оттока мочи из мочевого пузыря, характеризующееся повышением детрузорного давления и низкой скоростью потока. Анатомическая причина, характерная для инфравезикальной обструкции в виде стеноза, дивертикула уретры, деформации шейки мочевого пузыря в данном случае отсутствует. Снижение скорости потока и многофазное мочеиспускание происходят из-за недостаточной релаксации мышц тазового дна. Продолжительное существование их патологической гиперактивности может приводить к угасанию сокращений детрузора, снижению активности позыва к мочеиспусканию и появлению остаточной мочи. При сочетании гиперактивности детрузора и спазма тазового дна высок риск возникновения пузырно-мочеточникового рефлюкса (ПМР) [Пугачев А.Г., 2004].
Клинические проявления ургентного синдрома и дисфункционального мочеиспускания (ДМ) часто совпадают: мочеиспускание малыми порциями, недержание мочи различной интенсивности в дневное время. Следует провести мочеиспускание и с помощью урофлоуметрии исследовать резидуальный объем. У детей с ургентным синдромом будет отмечаться императивный позыв, стремительное мочеиспускание без остаточной мочи, а при ДМ позыв снижен, дифференциальный диагноз можно выявить клинически по оценке позыва к скорости потока, которая снижена, присутствует остаточная моча.
У детей без органических поражений спинного мозга расстройства мочеиспускания любого вида - ургентное или дисфункциональное - возникают в первую очередь в результате нарушения вегетативной регуляции деятельности нижних мочевых путей. В данном случае для восстановления уродинамики требуется способ управления действием мышц тазового дна, сфинктерного аппарата, дающий возможность активировать тазовые рефлексы, дуга которых проходит как в спинномозговых центрах, так и на более высоком уровне. Самым эффективным способом управления действием мышц является БОС-терапия.
Известен метод стандартной БОС-терапии на приборе «ypocTHM» (Laborie, Канада), который состоит в тренировке мышц ректального и уретрального сфинктеров и мышц тазового дна посредством их произвольных сокращений при наполнении мочевого пузыря до 1/3-1/2 объема. Посредством регистрации биоэлектрической активности указанных мышц, представленной в виде наглядных графических объектов, возможна обратная связь в виде цепи событий: произвольное сокращение - пропорциональное изменение графической информации - дозированное усиление или ослабление сокращения для достижения заданного уровня эффекта. Одновременно электроды, контролирующие сокращения мышц передней брюшной стенки, позволяют дифференцировать собственно работу перианальных мышц и мышц брюшного пресса [Hoebeke P. at al., BJU, 2000].
Пациентам выполняют терапию в стандартном педиатрическом режиме без стимуляции, курсом 10 ежедневных процедур по 28 мин. Режим сессии задается по принципу чередования периодов мускульной работы m.levator ani и отдыха, что позволяет избежать перенапряжения ребенка и утраты интереса к лечению.
В результате педиатрической сессии БОС-терапии, происходит не спонтанное, а направленное сокращение мышц тазового дна, которое способствует снижению внутрипузырного давления за счет активации промежностного детрузор тормозящего рефлекса, что позволяет увеличить резервуар мочевого пузыря. У детей с ургентным синдромом при наличии императива увеличение объема мочевого пузыря уже приводит к стабилизации позыва. Но педиатрическая сессия любой продолжительности и при любом количестве процедур не влияет на активизацию позыва к мочеиспусканию при его снижении [Lilу Chil-Peuckert at al., JU, 2001].
На детей с дисфункциональным мочеиспусканием в связи со снижением позыва к мочеиспусканию стандартная педиатрическая методика (с наполнением пузыря на 1/3 объема) оказывает только частичный положительный эффект в виде сокращения резидуального объема пузыря, но качество удержания мочи не повышается.
Мы предполагаем, что только наполнение мочевого пузыря в индивидуальном порядке до порогового объема с последующей смешанной стимуляцией в режиме StimBio позволяет активизировать позыв к мочеиспусканию путем воздействия на тормозящий перинеобульбарный пузырный рефлекс.
Целью разработки метода лечения нейрогенной дисфункции является восстановление функции накопления и опорожнения мочевого пузыря путем активации позыва к мочеиспускания с помощью сочетания педиатрической и стимуляционной сессий БОС-терапии при дозированном естественном наполнении мочевого пузыря до пороговой чувствительности с последующим контролем эффективности мочеиспускания методом урофлоуметрии с УЗ контролем остаточной мочи.
Метод заключается в проведении стимуляционной сессии в режиме Stim Bio после стандартной педиатрической. Проводят наполнение мочевого пузыря естественным путем до пороговой чувствительности с контролем УЗИ объема наполнения. Стимулирующая сессия состоит из 10 сеансов по 28 минут, перемежающихся фаз расслабления по 8 секунд и фаз стимуляции по 12 секунд силой тока 5 мА и частотой 75 Гц, с пропускной способностью стимула до 500 мC, с контролем эффективности лечения с помощью урофлоуметрии с последующим определением резидуального объема. После каждого сеанса ребенку предлагали осуществить мочеиспускание для закрепления навыка ощущения позыва и определяли наличие остаточной мочи с помощью УЗИ.
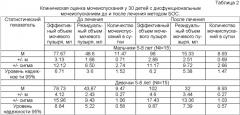
Мы провели анализ результатов лечения 59 пациентов 5-15 лет. При первичном обращении было проведено комплексное обследование, включающее клиническую оценку расстройств мочеиспускания, данные дневника мочеиспусканий за 3 суток, лабораторные исследования мочи, крови, рентгенографии крестцово-копчикового отдела позвоночника (для выявления костных маркеров миелодисплазии), ультразвукового исследования почек и мочевых путей до и после мочеиспускания, урофлоуметрии с ультразвуковым определением объема остаточной мочи.
У 29 детей был выявлен ургентный синдром и диагностирован идиопатический гиперактивный мочевой пузырь, без пороков развития ЦНС, нарушений спинномозговой иннервации, признаков воспаления. У детей с ГАМП было существенное уменьшение эффективного объема мочевого пузыря по сравнению нормативным. Но мочеиспускание было однофазным, без остаточной мочи.
А у 30 детей имело место дисфункциональное мочеиспускание и ГАМП. У пациентов этой группы также не было данных за органическое поражение ЦНС, воспалительные процессы нижних мочевых путей. Но мочеиспускание было типа «стаккато» с наличием резидуального объема.
Всем пациентам был проведен курс БОС-терапии в стандартном педиатрическом режиме без стимуляции, курсом 10 ежедневных процедур по 28 мин. Режим сессии задается по принципу чередования периодов мускульной работы m.levator ani и отдыха, что позволяет избежать перенапряжения ребенка и утраты интереса к лечению. Аппарат «Уростим» (Laborie, Канада).
Результаты БОС-терапии в лечении детей с ургентным синдромом.
В основе его лечения методом биологически обратной связи лежит представление о том, что тренировка мышц тазового дна по определенной программе сопровождается повышением их тонуса. В результате происходит восстановление тазово-детрузорных отношений и волевого контроля мочеиспускания. Чем больше тонус мышц тазового дна, тем активнее протекает расслабление детрузора, тем меньше становится дефект фазы накопления и меньше выраженность беспокоящих симптомов.
Результаты первичного обследования и реакция мочевого пузыря на БОС-терапию представлены в таблице 1.
Исходно у пациентов имел место дефицит первой фазы микционного цикла - фазы накопления (119,1 мл). После 10-дневного курса БОС-терапии картина существенно изменилась. Клинические проявления ГАМП уменьшились. Но особого внимания заслуживает динамика резервуарной функции мочевого пузыря.
| Таблица 1 | ||||
| Клиническая оценка мочеиспускания у 29 детей с ургентным синдромом до и после лечения методом БОС. | ||||
| Статистический показатель | До лечения | После | лечения | |
| Эффективный объем мочевого пузыря, мл | Число мочеиспусканий в сутки | Эффективный объем мочеиспусканий, мл | Число мочеиспусканий в сутки | |
| М | 119,1 | 6.6 | 151,1 | 5,1 |
| +/- м | 3,8 | 0.2 | 4,6 | 0,1 |
| +/- сигма | 83,2 | 2.4 | 82,0 | 1,5 |
| Уровень надежности(95%) | 7,5 | 0.5 | 9,1 | 0,3 |
Формально, средний эффективный объем стал больше; если до лечения он был равен 119,1 мл, то после - 151,1 мл. Количество мочеиспусканий объемом до 100 мл уменьшилось с 57% до 35%; одновременно на 12% и 5% соответственно увеличилось их количество в диапазоне 100-200 и 200-300 мл.
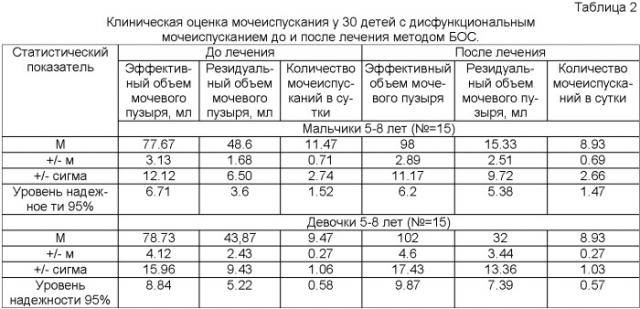
Результаты БОС-терапии в лечении детей с дисфункциональным мочеиспусканием.
При первичном обследовании детей помимо характерного мочеиспускания было выявлено снижение эффективного объема мочевого пузыря и наличие остаточной мочи. Количество мочеиспусканий в сутки было повышено. Причем при практически равном объеме мочевого пузыря у девочек и мальчиков (78 мл и 77.7 мл) количество остаточной мочи (48.6 мл) и число мочеиспусканий (Н.б) у мальчиков было выше. Клинически это проявлялось жалобами на постоянное чувство неполного опорожнения мочевого пузыря. Во время мочеиспускания визуально отмечалось периодического снижение активности потока в момент неконтролируемого сокращения мышц тазового дна одновременно с сокращением детрузора.
Для восстановления физиологического опорожнения мочевого пузыря у детей с дисфункциональным мочеиспусканием, так же как и при ургентном синдроме, требовалась выработка волевого контроля мочеиспускания и дифференцированного управления мышцами тазового дна.
На фоне проведения БОС-терапии у пациентов не только достоверно увеличился эффективный объем мочевого пузыря, но и значительно сократилось количество остаточной мочи. Причем у девочек динамика увеличения эффективного объема была заметнее от 78 мл до 102 мл в среднем. У мальчиков более выражено сокращение остаточной мочи за тот же промежуток времени от сокращения неэффективного объема было более выражено от 48.6 мл до 15.33 мл, что объясняется анатомической разницей конфигурации уретрального аппарата (табл. 2)
Сопоставимы и результаты сокращения числа мочеиспусканий в сутки, причем у мальчиков эффект заметнее: сокращение этого количества произошло с 11.47 до 8.93. Тогда, как у девочек от 9.47 до 8.93.
Статистическая достоверность положительного изменения результатов была доказана не только методом описательной статистики, где доверительный интервал выбирался в диапазоне не менее 95%, но и методом тестовой статистики. Достоверность описательной статистики в небольшой выборке не превышает 68.8%, тогда как заданный нами квантиль 5% уровня значимости не должен быть ниже 1.96. Как видно по результатам, приведенным в таблице 2, «уровень надежности», все значения превышали заданный квантиль, кроме количества мочеиспусканий.
После стандартной педиатрической сессии детям с дисфункциональным мочеиспусканием проводили сессию Stim Bio. Наполнение мочевого пузыря проводилось естественным путем, через 60 мин начинали контроль УЗИ объема мочевого пузыря и фиксировали его при появлении позыва. Выполняли сеанс стимулирующей БОС-терапии и предлагали ребенку выполнить мочеиспускание для закрепления навыка ощущения позыва.
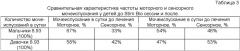
Анализ результатов, проведенных после 10 сеансов с последующим управляемым мочеиспусканием, позволил оценить значительное изменение качества мочеиспускания в сторону сенсорного (по позыву). Эффект отмечался у девочек и мальчиков приблизительно одинаково 11 и 13% в виде увеличения количества сенсорного мочеиспускания по отношению моторному (по напоминанию). У мальчиков исходно уровень моторного мочеиспускания был выше (табл.3).
Таким образом, у находившихся под нашим наблюдением детей исходно была снижена не только резервуарная, но и эвакуаторная функция мочевого пузыря и снижение активности позыва к мочеиспусканию. Задача разработки метода состояла в активизации позыва для улучшения качества удержания мочи и восстановлении функции пузыря. У детей с ургентным и дисфункциональным мочеиспусканием после первого курса БОС-терапии произошло существенное улучшение клинической картины. С помощью статистической обработки нами доказано несомненное увеличение эффективного объема мочевого пузыря в обеих группах детей и значительное сокращение остаточной мочи во второй группе.
В результате БОС-терапии, происходит не спонтанное, а направленное сокращение мышц тазового дна, которое способствует снижению внутрипузырного давления за счет активации промежностного детрузор тормозящего рефлекса, что позволяет увеличить резервуар мочевого пузыря. Аналогичное проведение БОС-терапии при нарушении детрузорно-сфинктерных отношений, позволяет воздействовать на перинеобульбарный тормозящий рефлекс за счет переменной управляемой активности ягодичных и перианальных мышц, функциональной активности мышц тазового дна.
Но технический результат достигается за счет эффекта суммы педиатрической и стимуляционной методик, выполненных на определенном объеме мочевого пузыря до пороговой чувствительности, что при направленном мочеиспускании после каждого сеанса в течение сессий, включающей 10 сеансов, дает значимое закрепление навыка позыва к мочеиспусканию для волевого управления и, тем самым, повышает качество удержания мочи.
Способ лечения детей с нейрогенной дисфункцией мочевого пузыря осуществляется специальным образом. После стандартной педиатрической сессии БОС-терапии на приборе «Уростим» (Laborie, Канада, лицензия РФ №Д433 от 14.10.2004 г.), которая состоит в тренировке мышц ректального и уретрального сфинктеров и мышц тазового дна посредством их произвольных сокращений при наполнении мочевого пузыря до 1/3-1/2 объема, состоит из десятидневного курса ежедневных процедур по 28 минут каждая, проводят курс смешанной стимулирующей БОС-терапии, состоящей из 10 сеансов по 28 минут перемежающихся фаз расслабления по 8 секунд и фаз стимуляции по 12 секунд силой тока 5 мА и частотой 75 Гц с пропускной способностью до 500 мС, при этом естественным образом наполняют мочевой пузырь под контролем УЗИ до пороговой чувствительности с контролем эффективности лечения после каждого сеанса с помощью урофлоуметрии с последующим определением резидуального объема, что способствует закреплению навыка ощущения позыва к волевому мочеиспусканию.
Клинический пример.
Девочка, 7 лет, от первой беременности, протекавшей с токсикозом, угрозой прерывания.
На первом году жизни наблюдалась по поводу ПЭП, мышечной дистонии. Наблюдение формирования зрелого типа мочеиспускания проводилось с трехлетнего возраста. В возрасте пяти лет имела место клиника гиперактивного мочевого пузыря: поллакиурия до 16 раз в сутки, снижение объема мочевого пузыря до 30-50 мл, императивное и ночное недержание мочи. Регуляция потребляемой жидкости и бехевиоральные методики в течение 6 мес не привели к результату.
При поступлении: вес 27 кг рост 121 см. Мочится самостоятельно, безболезненно, по позыву 5 раз и напоминанию 5-6 раз до 10 раз в сутки. Порции 60-90-130 мл. Днем мочу упускает без позыва. Энурез каждую ночь.
Ритм 100-50-50-20-50-70-30-60-60-- 50-20(21.00) сон 21-30, энурез 70 мл.
УЗИ почек и мочевого пузыря. Почки расположены на обычном уровне, правая почка 80×32 мм, левая почка 81×32 мм. Контуры почек четкие, ровные. Корковое вещество четко дифференцируется от окружающих тканей. Чашечно-лоханочные комплексы не расширены. Конкременты в полостных системах и инородные образования в почечной паренхиме не выявляются. Мочевой пузырь овальной формы, стенки не утолщены, содержимое однородно, инородные тела не определяются. Терминальные отделы мочеточников не визуализируются. Микция 100 мл, остаточной мочи 40 мл.
Проводилась сессия в педиатрическом режиме 10 сеансов по 28 мин без стимуляции. Контроль после 10 сеанса показал, что объем мочеиспускания увеличился: ритм 100-70-60-30-50-70-50-60-60-- 50-30(21.00) сон 21-30, энурез 100 мл.
Но соотношение количества моторных и сенсорных мочеиспусканий осталось прежним: сенсорных: 5 и моторных: 6.
Стимуляционную сессию в режиме Stim Bio после стандартной педиатрической проводили при наполнении мочевого пузыря естественным путем в течение 60-70 мин до пороговой чувствительности 100 мл под контролем УЗИ объема наполнения. Стимулирующая сессия состояла из 10 сеансов по 28 минут перемежающихся фаз расслабления по 8 секунд и фаз стимуляции по 12 секунд силой тока 5 мА и частотой 75 Гц с пропускной способностью стимула до 500 мС с контролем эффективности лечения с помощью урофлоуметрии с последующим определением резидуального объема.
После каждого сеанса ребенку предлагали осуществить мочеиспускание для закрепления навыка ощущения позыва и определяли наличие остаточной мочи с помощью УЗИ. Контроль после 10 сеанса показал, что объем мочеиспускания увеличился: ритм 100-80-60-50-50-70-50-60-60-- 50-60(21.00) сон 21-30, энурез 100 мл.
Соотношение количества моторных и сенсорных мочеиспусканий изменилось в пользу сенсорных: 8 и моторных: 3.
Таким образом, можно предположить, что за счет эффекта суммы педиатрической и стимулирующей методик, выполненных на пороговом объеме мочевого пузыря, с последующим направленным мочеиспусканием, дает значимое закрепление навыка позыва к мочеиспусканию для волевого управления и тем самым повышает качество удержания мочи.
Способ лечения детей с нейрогенной дисфункцией мочевого пузыря, включающий стандартную педиатрическую сессию БОС- терапии на приборе «Уростим» (Laborie, Канада), который состоит в тренировке мышц ректального и уретрального сфинктеров и мышц тазового дна посредством их произвольных сокращений при наполнении мочевого пузыря до 1/3-1/2 объема, с регистрацией биоэлектрической активности указанных мышц, представленной в виде наглядных графических объектов, и осуществление обратной связи для достижения заданного эффекта, с дифференцировкой собственно работы перианальных мышц и мышц брюшного пресса, отличающийся тем, что после проведения десятидневного курса ежедневных процедур, по 28 мин каждая, проводят курс смешанной стимулирующей БОС-терапии Stim Bio, состоящей из 10 сеансов по 28 мин перемежающихся фаз расслабления, по 8 с, и фаз стимуляции, по 12 с, силой тока 5 мА и частотой 75 Гц, с пропускной способностью до 500 мс, при этом стимулирующую БОС-терапию проводят после наполнения естественным образом мочевого пузыря под контролем УЗИ, до пороговой чувствительности, с контролем эффективности процедуры с помощью урофлоуметрии и определения резидуального объема, с последующим управляемым мочеиспусканием в один или два приема при наличии остаточной мочи, которое проводят после каждого сеанса Stim Bio для закрепления навыка позыва к мочеиспусканию.