Способ панкреатоеюностомии при субтотальной резекции головки поджелудочной железы
Иллюстрации
Показать всеИзобретение относится к хирургии и может быть применимо для панкреатоеюностомии при субтотальной резекции головки поджелудочной железы. Отключенный по Ру незаглушенный оральный конец петли тонкой кишки рассекают продольно по противобрыжеечному краю до достижения соответствия просвета тонкой кишки диаметру полости, полученной после резекции головки поджелудочной железы. Просвет рассеченной кишки и анастомозируемой полости поджелудочной железы совмещают однорядным непрерывным швом двумя нитями, каждую из которых проводят через край анастомозируемой полости поджелудочной железы и стенки тонкой кишки серозно-мышечно-подслизисто от орального конца с одной стороны до конца рассекающей ее линии в дистальном направлении, формируя последовательно нижнюю и верхнюю губу анастомоза, после чего находящиеся рядом концы противоположных нитей связывают между собой. Способ обеспечивает функционально выгодное внутреннее дренирование протоковой системы поджелудочной железы при минимальном количестве выполняемых швов. 2 ил., 1 пр.
Реферат
Изобретение относится к медицине, а точнее к хирургии поджелудочной железы, и предназначено для выполнения анастомозов поджелудочной железы с тонкой кишкой при субтотальной резекции головки поджелудочной железы по поводу хронического панкреатита.
Известен способ хирургического лечения хронического панкреатита, включающий дуоденум-сохраняющую резекцию головки поджелудочной железы по Beger (H.G.Beger, M.Buchler, R.Bittner Duodenum - preserving Resection of the Head of the Pancreas - an Alternative to Whipples Procedure in Chronic Pancreatins. Hepato-Gastroenterol. 1990, 37, p.283). Данный способ применяется для хирургического лечения хронического панкреатита с преимущественным поражением головки. При этом пересекается тело поджелудочной железы на уровне перешейка с отделением последнего от сращений с верхней брыжеечной и воротной венами. Затем производят отделение головки поджелудочной железы от воротной вены в направлении общего желчного протока с сохранением 5-8 мм панкреатической ткани вдоль стенки двенадцатиперстной кишки для сохранения ее кровоснабжения. Реконструктивный этап заключается в формировании панкреатикоэнтероанастомоза двухрядными узловыми швами «конец в бок» с телом и «бок в бок» с оставшейся частью головки поджелудочной железы и петлей тонкой кишки, выделенной по Ру.
Недостатком данного варианта операции является ее техническая сложность, выполнение двух анастомозов, что повышает риск послеоперационных осложнений.
Известен также способ панкреатоеюностомии при субтотальной резекции головки поджелудочной железы, включающий в себя резекционный этап с оставлением ободка поджелудочной железы вдоль двенадцатиперстной кишки и образованием полости для последующего анастомозирования (RU 2421158 C1, 20.06.2011 г.).
Главным недостатком данного способа является создание наружного дренажа протоковой системы поджелудочной железы путем введения толстого силиконового дренажа в главный панкреатический проток и формирования дренируемой наружу «сальниковой сумки», что должно приводить в ряде случаев к развитию наружного панкреатического свища, увеличению длительности лечения и выполнению повторных оперативных вмешательств.
Следующими недостатками вышеуказанного способа являются перитонизация «заглушенной» культи тонкой кишки и выполнение на ней дополнительных швов для фиксации силиконовой трубки, что усложняет технику операции, удлиняет ее и повышает риск послеоперационных осложнений.
Аналогично недостатком является выполнение дополнительных швов при фиксации свободной пряди большого сальника к наружному краю резецированной головки поджелудочной железы, что также усложняет операцию и снижает при этом герметизм выполненного анастомоза.
Завершение операции способа-прототипа дренированием брюшной полости и формированием подвесной энтеростомы, а также выведением вирсунгостомы головки и хвоста поджелудочной железы на кожу удлиняет сроки лечения и снижает качество жизни пациентов в случае образования наружного панкреатического свища.
Техническим результатом изобретения является минимизация количества выполняемых швов путем создания адекватного внутреннего дренажа протоковой системы поджелудочной железы «конец в конец» с упрощением техники, сокращением времени операции и уменьшением травматизма и риска осложнений, связанных с недостаточным герметизмом анастомоза.
Указанный технический результат достигается тем, что в способе панкреатоеюностомии при субтотальной резекции головки поджелудочной железы, включающем в себя резекционный этап с оставлением ободка поджелудочной железы вдоль двенадцатиперстной кишки и образованием полости для последующего анастомозирования, согласно заявляемому изобретению, отключенный по Ру незаглушенный оральный конец петли тонкой кишки рассекают продольно по противобрыжеечному краю до достижения соответствия просвета тонкой кишки диаметру полости, полученной после резекции головки поджелудочной железы, затем просвет рассеченной кишки и анастомозируемую полость поджелудочной железы совмещают однорядным непрерывным швом двумя нитями, каждую из которых проводят через край анастомозируемой полости поджелудочной железы и стенки тонкой кишки серозно-мышечно-подслизисто от орального конца с одной стороны до конца рассекающей ее линии в дистальном направлении, формируя последовательно нижнюю и верхнюю губу анастомоза, после чего находящиеся рядом концы противоположных нитей связывают между собой.
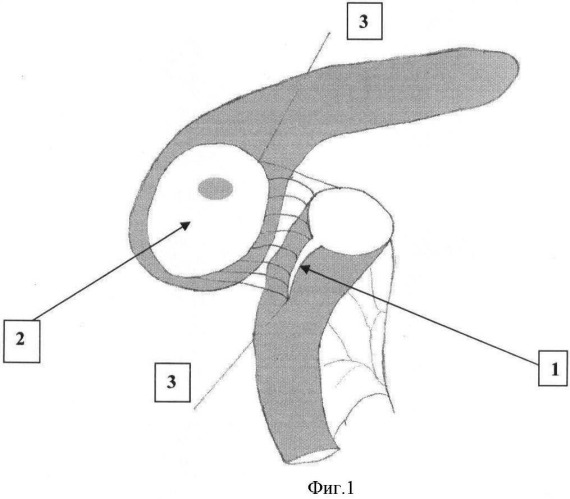
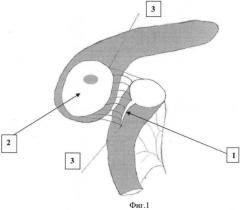
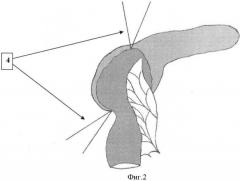
Предлагаемый способ поясняется чертежами, где на фиг.1 изображен вид выполненной нижней губы панкреатоеюностомы; на фиг.2 - законченный вид панкреатоеюностомы.
Обозначения, принятые на фигурах:
1 - линия рассечения орального конца петли тонкой кишки по противобрыжеечному краю,
2 - полость после резекции головки поджелудочной железы для анастомозирования с тонкой кишкой,
3 - непрерывная нить выполненной нижней губы анастомоза,
4 - противоположные концы обеих нитей анастомоза перед завязыванием.
Способ осуществляют следующим образом.
Иссекают рубцово-измененную паренхиму головки поджелудочной железы с оставлением задней паренхиматозно-капсулярной пластинки толщиной 3-5 мм (2) и ободка панкреатической ткани 3-5 мм вдоль двенадцатиперстной кишки. При этом находят вскрывшийся просвет главного панкреатического протока. При необходимости вскрывают терминальный отдел общего желчного протока, анастомозируя его просвет с задней паренхиматозно-капсулярной пластинкой, образовавшейся после резекции головки поджелудочной железы полости. Затем выполняют ревизию главного панкреатического протока в дистальную сторону с целью уточнения его проходимости, исключения наличия стриктур и внутрипротоковых конкрементов.
Далее принимают решение по выбору способа восстановительного этапа операции. Непременным условием разработанного способа является оставление паренхиматозно-капсулярной пластинки задней стенки поджелудочной железы, использующейся в качестве каркаса, ограничивающего полость для анастомозирования с тонкой кишкой, а также наличие проходимости и отсутствие стриктур главного панкреатического протока в дистальных отделах поджелудочной железы.
Осуществляют мобилизацию петли тонкой кишки по Ру, при этом оральный конец кишки не заглушается. Для соответствия диаметра анастомозируемых полости, полученной после резекции головки поджелудочной железы и просвета тонкой кишки оральный конец петли тонкой кишки дополнительно продольно рассекают по противобрыжеечному краю (1).
Непосредственно терминотерминальную панкреатоеюностомию производят путем совмещения однорядным непрерывным швом двумя нерассасывающимися нитями, каждую из которых проводят через край анастомозируемой полости поджелудочной железы и стенки тонкой кишки серозно-мышечно-подслизисто от орального конца до места рассечения ее в дистальном направлении, формируя последовательно сначала нижнюю (3), а затем верхнюю губу анастомоза, после чего находящиеся рядом концы противоположных нитей натягивают с дозированным усилием для герметизации совмещенных тканей и связывают между собой (4). При этом плотная, фиброзно-измененная ткань поджелудочной железы не дает анастомозу гофрироваться. Используемая нить - «Пролен-3.0»
Клинический пример
Пациент Ш., 59 лет, оперирован в одной из клиник города с подозрением на рак головки поджелудочной железы в объеме диагностической лапаротомии и пункционной биопсии. При пункции под напором выделился панкреатический сок, в последующем образовался наружный панкреатический свищ, закрывшийся самостоятельно через месяц. Гистологическое заключение: Хронический панкреатит. Пациент консультирован онкологом, диагноз рака отвергнут. Пациент поступил в ОКБ через 3 месяца после первой операции с жалобами на постоянные боли в мезогастральной области и наличие периодически жидкого стула. Установлен диагноз: Хронический калькулезный панкреатит с изолированным поражением головки поджелудочной железы. Данный диагноз был подтвержден данными МСКТ: имелось увеличение головки поджелудочной железы до 5-6 см, выраженная внутрипротоковая гипертензия с расширением и ненарушенной проходимостью главного панкреатического протока. Диаметр последнего составил 13-14 мм при отсутствии стриктур и конкрементов в его просвете.
18.10.11. была выполнена операция - субтотальная резекция головки поджелудочной железы в Бернском варианте операции Бегера с однорядной терминотерминальной панкреатоеюностомией. Резекционный этап выполнен по известной методике, диаметр полости после резекции головки поджелудочной железы получился около 4-4,5 см. Для достижения соответствия просвета тонкой кишки диаметру полости, полученной после резекции головки поджелудочной железы, выполнено продольное рассечение незаглушенного орального конца петли тонкой кишки по противобрыжеечному краю. Далее выполнена нижняя губа анастомоза однорядным непрерывным швом нерассасывающейся нитью «Пролен-3.0». Убедившись, что продольного рассечения незаглушенного конца тонкой кишки достаточно для совмещения ее просвета с анастомозируемой полостью резецированной головки поджелудочной железы, начато выполнение верхней губы анастомоза. Верхняя губа терминотерминальной панкреатоеюностомы выполнена с помощью второй нерассасывающейся нити «Пролен-3.0» также однорядно. Стенка тонкой кишки при выполнении анастомоза захватывалась серозно-мышечно-подслизисто. В результате анастомоз был выполнен всего двумя нитями. В конце находящиеся рядом концы противоположных нитей были связаны между собой, не требуя дополнительной перитонизации. Длительность операции 2 часа 40 мин. Кровопотеря - 200 мл. Операция закончена постановкой 2 контрольных полихлорвиниловых трубок, которые были удалены на 2-е и 3-е сутки. На 16-й день после операции пациент выписан. Заживление раны - первичным натяжением.
Предлагаемый способ позволяет устранить внутрипротоковую гипертензию при хроническом панкреатите, обеспечить функционально выгодное внутреннее дренирование протоковой системы поджелудочной железы путем создания анастомоза «конец в конец» при минимальном количестве выполняемых швов, повысить и снизить риск несостоятельности выполненного анастомоза, упростить технику и сократить время операции.
Способ панкреатоеюностомии при субтотальной резекции головки поджелудочной железы, включающий в себя резекционный этап с оставлением ободка поджелудочной железы вдоль двенадцатиперстной кишки и образованием полости для последующего анастомозирования, отличающийся тем, что отключенный по Ру незаглушенный оральный конец петли тонкой кишки рассекают продольно по противобрыжеечному краю до достижения соответствия просвета тонкой кишки диаметру полости, полученной после резекции головки поджелудочной железы, затем просвет рассеченной кишки и анастомозируемой полости поджелудочной железы совмещают однорядным непрерывным швом двумя нитями, каждую из которых проводят через край анастомозируемой полости поджелудочной железы и стенки тонкой кишки серозно-мышечно-подслизисто от орального конца с одной стороны до конца рассекающей ее линии в дистальном направлении, формируя последовательно нижнюю и верхнюю губу анастомоза, после чего находящиеся рядом концы противоположных нитей связывают между собой.