Способ предупреждения перфораций слизистой оболочки верхнечелюстной пазухи при операции синус-лифтинг
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к стоматологии, и предназначено для предупреждения перфораций слизистой оболочки верхнечелюстной пазухи во время проведения операции синус-лифтинга. Под местной анестезией проводят разрез по гребню альвеолярного отростка верхней челюсти. Осуществляют отслойку слизисто-надкостничного лоскута и скелетирование переднебоковой стенки верхнечелюстного синуса. Забор костного аутотрансплантата производят из области скуло-альвеолярного гребня и переднебоковой стенки пазухи. В средний носовой ход вводят гибкую эндотрахеальную трубку с надувной манжетой, в которую вводят воздух, обеспечивая обтурацию отверстия между полостью носа и пазухой. Костный фрагмент осторожно вместе со слизистой оболочкой верхнечелюстного синуса смещают вверх и к ней фиксируют мембрану из аутоплазмы. После введения костнопластического материала и имплантов на область дефекта переднебоковой стенки верхнечелюстного синуса помещают мембрану аутоплазмы, обогащенной тромбоцитами. Затем слизисто-надкостничный лоскут возвращают на место и производят ушивание раны. Швы снимают на 7-8 день. Способ за счет обтурации отверстия между полостью носа и пазухой позволяет предупредить перфорацию слизистой оболочки верхнечелюстной пазухи во время проведения операции синус-лифтинга. 1 з.п. ф-лы, 5 ил.
Реферат
Изобретение относится к медицине, а именно к стоматологии, и может быть использовано в качестве способа для предупреждения перфораций слизистой оболочки верхнечелюстной пазухи во время проведения операции синус-лифтинга и последующей дентальной имплантации у пациентов, имеющих недостаточную высоту костной ткани в области альвеолярного отростка.
Актуальность проблемы состоит в том, что вследствие специфических особенностей пневматического строения верхнечелюстных пазух или возрастной атрофии альвеолярного отростка верхней челюсти высота костной ткани на уровне малых и больших коренных зубов недостаточна для проведения дентальной имплантации. Это устраняется проведением операции синус-лифтинга (1).
Наиболее частым осложнением при ее проведении является разрыв слизистой оболочки верхнечелюстной пазухи, а именно мембраны Шнейдера, и перфорация синуса, что приводит к невозможности проведения последующей имплантации. Повреждения мембраны Шнейдера возникают из-за изменения давления в пазухе во время дыхания, травмирования ее костными шипами и перегородками, имеющимися в пазухе, и вводимым остеопластическим материалом. Кроме того, отсутствие в данном анатомическом образовании достаточного объема толщины альвеолярной кости в зоне синуса приводит к несостоятельности дентальных имплантатов (2).
Известен способ снижения риска повреждения мембраны Шнейдера путем введения КоллапАна и последующего введения аллопластического костного материала (3).
Однако при этом сохраняются изменения давления, возникающие во время вдоха и выдоха в верхнечелюстной пазухе, что приводит к повреждению слизистой оболочки.
Известны способы снижения риска повреждения мембраны Шнейдера путем введения коллагеновой мембраны, викриловой сетки или мембраны Grafton-flex (1).
Недостатками данных способов является то, что мембраны довольно неплотно прилегают к слизистой оболочке, что не гарантирует перепадов давления в верхнечелюстной пазухе, а применение синтетических материалов инициирует возникновение аллергических реакций.
Известен способ предупреждения перфораций слизистой оболочки верхнечелюстной пазухи при операции синус-лифтинга, которая включает разрез альвеолярного отростка в пределах дефекта зубного ряда, широкую отслойку слизисто-надкостничного лоскута, остеотомию переднебоковой стенки пазухи, отслаивание и смещение слизистой оболочки дна верхнечелюстной стенки пазухи с образованием пространства над костной тканью альвеолярного отростка. Пространство на уровне дна синуса заполняется остеопластическим материалом вместе с гелем неправильной формы аутоплазмы, обогащенной тромбоцитами, после чего устанавливаются имплантаты (1).
Недостатками данного способа являются необходимость широкого отслаивания слизистой оболочки верхнечелюстной пазухи и невозможность полной обтурации между полостью носа и верхнечелюстной пазухой, что значительно увеличивает риск ее перфорации, а также использование препаративной формы аутоплазмы в виде геля неоформленной формы, что также не позволяет достаточно объективно оценить риск развития перфораций.
Данный способ взят за прототип.
Целью изобретения является предупреждение перфораций слизистой оболочки верхнечелюстной пазухи при операции синус-лифтинга.
Эта цель достигается тем, что в средний носовой ход вводится гибкая эндотрахеальная трубка с надувной манжеткой, которая после введения в нее воздуха обтурирует отверстие между полостью носа и пазухой; на смещенный костный фрагмент латеральной стенки, слизистую пазухи со стороны дна и на костный дефект стенки верхнечелюстной пазухи укладывается мембрана из аутоплазмы.
Способ реализуется следующим образом.
Под местной анестезией проводится разрез скальпелем до кости по гребню альвеолярного отростка верхней челюсти, затем осуществляется отслойка слизисто-надкостничного лоскута и скелетирование переднебоковой стенки верхнечелюстного синуса при помощи распатора. Забор костного аутотрансплантата производится из области скуло-альвеолярного гребня и переднебоковой стенки пазухи при помощи специальных скребков и костной ловушки с фильтрами. В средний носовой ход вводится детская гибкая эндотрахеальная трубка с надувной манжетой, введение шприцом воздуха в которую обеспечивает обтурацию отверстия между полостью носа и пазухой. Костный фрагмент осторожно вместе со слизистой оболочкой верхнечелюстного синуса смещается вверх и к ней фиксируется мембрана из аутоплазмы, обогащенной тромбоцитами. Мембрану получают сдавливая гель между двумя стерильными салфетками и она представляет собой мягкое плотное образование толщиной 0,2-0,5 мм. Мембрана исключает возможность травмирования целостности смещенной слизистой оболочки острыми краями аутотранспланта и способствует оптимизации процессов остеогенеза в костной ткани альвеолярного отростка. При этом благодаря адгезивным свойствам не требуется ее закрепление на слизистой оболочке. После введения костнопластического материала и имплантов на область дефекта переднебоковой стенки верхнечелюстного синуса помещается мембрана аутоплазмы, обогащенной тромбоцитами. Затем слизисто-надкостничный лоскут возвращается на место и производится ушивание раны одним из известных способов. В послеоперационный период рекомендована противомикробная терапия, и полоскание полости рта антибактериальными растворами трав. Швы снимаются на 7-8 день. Через 6 месяцев рекомендуется клинико-рентгенологическое обследование пациента.
Предложенный способ в совокупности признаков изобретения обеспечивает заявляемый эффект - значительное снижение риска повреждения слизистой оболочки верхнечелюстной пазухи. Достижение указанного результата обусловлено обтурацией отверстия между полостью носа и верхнечелюстной пазухой, что исключает повышение давления в пазухе во время дыхания. Мембрана из аутоплазмы, обогащенной тромбоцитами, увеличивает прочность смещаемой слизистой оболочки, исключает ее повреждение вводимым костнопластическим материалом и активизирует регенерацию костной ткани.
Клинический пример
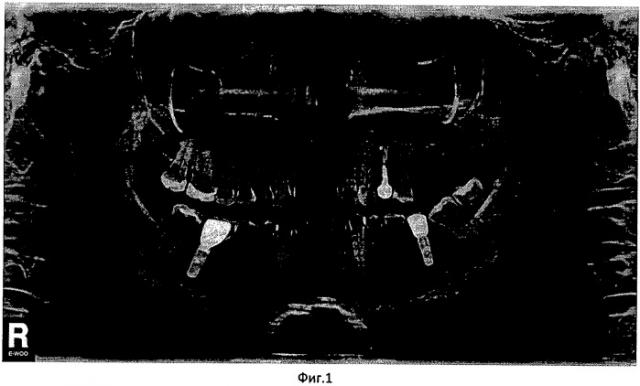
Больная П. обратилась в клинику в январе 2010 года с жалобами на отсутствие 25, 26, 27 зубов с просьбой установить имплантаты в этой области. Поставлен диагноз: двухсторонний концевой дефект зубного ряда на верхней челюсти. Оценивая рентгенологические данные, выявлено, что высота костной ткани в боковом отделе верхней челюсти слева 4 мм, что не позволяет установить внутрикостные дентальные имплантаты по стандартной методике. Решено провести оперативное вмешательство путем поднятия дна верхнечелюстного синуса. Фиг.1.
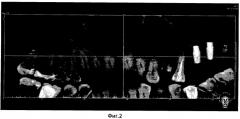
Под местной анестезией проведен разрез скальпелем до кости по гребню альвеолярного отростка верхней челюсти, затем произведена отслойка слизисто-надкостничного лоскута и скелетирование переднебоковой стенки верхнечелюстного синуса при помощи распатора. Забор костного аутотрансплантата произведен из области скуло-альвеолярного гребня и переднебоковой стенки пазухи при помощи специальных скребков и костной ловушки с фильтрами. В средний носовой ход введена детская гибкая эндотрахеальная трубка с надувной манжетой, в которую шприцом введен воздух в количестве, обеспечивающем обтурацию отверстия между полостью носа и пазухой. Костный фрагмент осторожно вместе со слизистой оболочкой верхнечелюстного синуса смещается вверх и к ней фиксирована мембрана из аутоплазмы, обогащенной тромбоцитами. Мембрану получают сдавливая гель между двумя стерильными салфетками, и она представляет собой мягкое плотное образование толщиной 0,2-0,5 мм. После введения костнопластического материала и имплантатов на область дефекта переднебоковой стенки верхнечелюстного синуса помещается мембрана аутоплазмы, обогащенной тромбоцитами. Затем слизисто-надкостничный лоскут возвращается на место и производится ушивание раны одним из известных способов. В послеоперационный период проведена противомикробная терапия и полоскание полости рта антибактериальными растворами трав. Швы сняты на 7 день. Рана зажила первичным натяжением. Через 6 месяцев при клинико-рентгенологическом обследовании пациентки выявлено образование костного регенерата. Фиг.2-5. Произведена имплантация, а затем изготовлены и фиксированы металлокерамические коронки. При дальнейшем динамическом наблюдении выявлена стабильность протеза, приемлемый уровень гигиены, отсутствие клинических признаков воспаления вокруг имплантатов. Пациентка жалоб не предъявляла.
По предложенной методике прооперировано 89 больных, у которых повреждений слизистой оболочки не выявлено.
Данный способ рекомендован и используется в стоматологических отделениях амбулаторно-поликлинических и стационарных учреждений.
Список литературы
1. Лянг М. Синус-лифт. От закрытого синус-лифта до синус-имплантат-стабилизатора. / Перевод с англ. Под научн. ред. к.м.н. М.М.Угрина-Львов: ГалДент, 2008. - 100.
2. F.Hemandes-Alfaro. Prevalence and management of Schneiderian membrane perforations during sinus-lift procedures. Clin. oral implant research 2008, 19, 1, 91-8.
3. Жусев А.И., Ремов А.Ю. Дентальная имплантация. Критерии успеха. М., 2004. С.110-123.
4. Карло Майорана, Массимо Симион. Передовые методики регенерации кости с БИО-ОСС и БИО-ГАЙД. М., 2005.
5. Раад Зияд Кассем, Качалова А.В. Способ пластики перфорации слизистой оболочки верхнечелюстной пазухи при синус-лифтинге и имплантации. Патент №112375005, ПМК А61В 17/24, опубл. 10.12.2009.
6. Marx R., Carlson E., et al. Plateletrich plasma // J.Oral Maxillofac. Surg / - 1998. - Vol.85. - P.638-649.
1. Способ операции синус-лифтинга, включающий разрез альвеолярного отростка в пределах дефекта зубного ряда, широкую отслойку слизисто-надкостничного лоскута, остеотомию переднебоковой стенки пазухи, отслаивание и смещение слизистой оболочки дна верхнечелюстной пазухи с образованием пространства над костной тканью альвеолярного отростка, которое заполняется остеопластическим материалом вместе аутоплазмой, обогащенной тромбоцитами, отличающийся тем, что до смещения вверх костного фрагмента вместе со слизистой оболочкой верхнечелюстного синуса обтурируют отверстие между полостью носа и пазухой гибкой эндотрахеальной трубкой с надувной манжеткой путем введения ее в средний носовой ход и введением в нее воздуха в количестве, обеспечивающем обтурацию.
2. Способ по п.1, отличающийся тем, что на смещенный костный фрагмент латеральной стенки, слизистую пазухи со стороны дна и на костный дефект стенки верхнечелюстной пазухи укладывается мембрана из аутоплазмы.