Способ лечения артериовенозных мальформаций головного мозга
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к радиотерапии. Проводят ангиографическое исследование головного мозга и выявляют внутриклубковую зону наиболее значимого афферентного сосуда артериовенозной мальформации (АВМ). Затем стереотаксически однократно облучают эту зону протонным пучком энергией 1000 МэВ методом «напролет» с подведением в изоцентр дозного поля 40-60 Гр. Способ позволяет снизить число лучевых осложнений при одновременном снижении дозы облучения, что достигается за счет облучения внутриклубочкой зоны наиболее значимого афферентного сосуда АВМ. 8 ил., 2 пр.
Реферат
Изобретение относится к медицине, точнее к радиотерапии, и может найти применение в стереотаксической протонной лучевой терапии (ЛТ).
Артериовенозные мальформации (АВМ) относятся к врожденным порокам развития сосудов и проявляются нарушением дифференциации примитивных сплетений сосудистых каналов на капилляры, артерии и вены. При гистологическом исследовании они представляют собой артериовенозные шунты, состоящие из питающих артерий, скопления извитых сосудов (узел) и венозных синусоподобных участков и вен, сообщающихся непосредственно, без соединяющей капиллярной сети.
Заболеваемость АВМ составляет 1-2% на 100000 населения в год. Данные аутопсий свидетельствуют о том, что полная частота обнаружения АВМ в популяции составляет приблизительно 1,4-4,3%. Несмотря на врожденную природу, АВМ наиболее часто клинически проявляются в возрасте 20-40 лет. Как правило, заболевание манифестирует внутричерепными кровоизлияниями, при этом риск развития первого кровоизлияния оценивается как 2-4% в год. Летальный исход при этом варьирует от 25 до 35%. В 23% случаев отмечаются повторные кровоизлияния. У 52% больных наблюдается картина субарахноидального кровоизлияния, у 47% пациентов возникают осложненные формы кровоизлияния.
Следующий по частоте симптом проявления АВМ во всех возрастных группах - эпилептические припадки, встречающиеся у 12%-25% детей и 17%-40% взрослых. Часто пациентов беспокоит головная боль, нередко бывают прогрессирующие неврологические нарушения и умственная деградация, приписываемые артериальному феномену обкрадывания.
Артериовенозные мальформации имеют тенденцию к постепенному увеличению в размерах с последующим кровоизлиянием и ишемией, приводящим к неврологическим симптомам и эпилептическим припадкам. Расположенные в глубинных отделах головного мозга АВМ чаще подвержены кровоизлияниям, чем поверхностные, а также имеют более высокий риск рецидива кровоизлияний.
Важное значение для диагностики АВМ имеют современные методы лучевой диагностики: компьютерная томография с возможностью реконструкции сосудов в 3D режиме, магнитно-резонансная томография в режиме ангиографии. Для окончательного установления диагноза необходимо проведение ангиографического исследования сосудов головного мозга по Сельдингеру, в процессе которого определяют локализацию, размеры и сосудистую архитектонику патологического клубка АВМ.
В настоящее время для лечения церебральных АВМ используются различные хирургические методы, такие как открытый хирургический с применением микрохирургической техники, а также эндоваскулярные варианты эмболизации.
Эндоваскуляные вмешательства как менее инвазивные имеют преимущества и успешно применяются для уменьшения объема АВМ в тех случаях, когда это не сопряжено с неврологическими дефицитами вследствие ишемии, вызванной окклюзией сосудов, питающих расположенные в клубке участки нервной ткани. Такие вмешательства выполнены рядом авторов и описаны ими в работах [J. Neurosurg. 85:19-28, 1996, Neurol. Res. 20:479-492, 1998.; J. Clin. Neurosci. 7:82-85, 2000].
Основным недостатком эндоваскулярной эмболизации является нерадикальность вмешательства, которая усугубляется реканализацией вследствие постепенного «размывания» материала, применяемого для окклюзии приводящих сосудов.
Расположение АВМ в глубинных или функционально значимых зонах мозга, травматичность хирургического лечения, значительный риск тяжелых операционных осложнений и летальности являются показаниями к применению стереотаксического облучения реализуемого на аппаратах типа «Гамма-нож», «Кибер-нож», современнных линейных ускорителях, оборудованных системами стереотаксического облучения, комплексах для протонного облучения.
По Международным рекомендациям RTOG 95-98, для лечения АВМ однократные поглощенные дозы по краю АВМ должны варьировать от 15 до 24 Грей (Гр). При этом следует учитывать локализацию очага и его объемы: до 2 см3 - 24 Гр; 2.1-5 см3 - 22-23 Гр; 5-8 см3 - 21 Гр; 8-13.5 см3 и более - 18 Гр. К примеру, подведение однократно поглощенной дозы 12 Гр по краю АВМ, объем которой составляет 20 см3, предполагает вероятность радионекроза головного мозга менее чем в 10% наблюдений. Излечение при объемах АВМ до 10 см3, по различным литературным данным, варьирует от 75 до 90%.
Известно, что при больших размерах АВМ увеличение полей облучения может способствовать увеличению количества и тяжести лучевых осложнений. Так, по данным разных авторов, частота различных лучевых повреждений головного мозга после лучевой терапии АВМ составляет 3-9%.
Частота кровоизлияний после лучевой терапии составляет 4-12% В первую очередь она коррелирует с размерами клубка АВМ и во вторую с возрастом пациентов. Известно, что риск кровоизлияния сохраняется до момента полной облитерации клубка АВМ. [Neurosurgery · Volume 55, 2008 P 108-119].
В некоторых клинических ситуациях, например при больших размерах АВМ, описано частичное облучение клубка АВМ. Известны данные, документирующие необходимость частичного облучения, при этом клубок АВМ делился на участки, причем без какой-либо детализации, которые и подвергались облучению [Surg. Neurol. 68:24-34, 2007; Neurosurg. 2012 Jan, 116(1):654-65]. Ранее в публикации Colombo с соавт. [Neurosurgery 34:14 21, 1994] также приведены результаты частичного облучения клубка АВМ, при этом отмечено, что возрастала частота кровоизлияний с 4% (в первые 6 месяцев) до 10% (с 6-го по 18-ый месяц) и только затем уменьшалась до 5,5% (18-24 месяца). На основании данного исследования был сделан вывод, что полное облучение АВМ может быть безопасней частичного.
Эффект лучевой терапии реализуется в течение 2-4-х лет. За это время происходит постепенное тромбирование клубка патологических сосудов и в последующем при контрольных исследованиях в большом проценте случаев выявляется отсутствие АВМ. Этот результат зависит в первую очередь от объема АВМ и поглощенной дозы излучения.
Настоящее изобретение касается стереотаксической лучевой терапии АВМ протонным пучком.
Различают два варианта проведения протонной терапии: облучение «напролет» и облучение с применением пика Брэгга. При этом достигаются селективность лучевого воздействия и резкий градиент дозы за пределами мишени.
Пионером радиохирургии протонным пучком с использованием пика Брэгга протонов E 160 МэВ в 70-80 е годы в Гарвардском университете был Kjellberg RN. Его опыт лечения более 1000 пациентов свидетельствовал об уменьшении кровоизлияний после протонной радиохирургии в сравнении с естественным течением заболевания [Ann Clin Res 18 [Suppl 47]:17-19, 1986].
Протонная стереотаксическая терапия методом «напролет» с 1975 года проводится на базе синхроциклотрона Петербургского института ядерной физики (ПИЯФ) им. Б.П. Константинова РАН. Синхроциклотрон имеет фиксированную энергию выведенного пучка, которая составляет 1000 МэВ (1 ГэВ). Общая длина тракта 70 метров. Разработанное для стереотаксического облучения оборудование позволяет осуществлять прецизионную центрацию пучка излучения точно в центр мишени. Это достигается смещением объекта вокруг вертикальной и горизонтальной осей вращения, расположенных в различных плоскостях. Основные элементы установки: стол, на который укладывается больной, совершающий в горизонтальной плоскости качания, и прибор-фиксатор для головы, совершающий качания в вертикальной плоскости.
Способ лечения АВМ протонным пучком напролет, разработанный в нашем Центре совместно с сотрудниками ПИЯФ, взят нами в качестве прототипа настоящего изобретения. Он описан в статье «Стереотаксическая протонная радиохирургия и фотонная терапия артериовенозных мальформаций» [Радиология - Практика. - №4. - 2008. - С.13-18].
В работе проанализированы результаты лечения 184 больных АВМ. Заболевание манифестировало кровоизлиянием у 163 (88,6%) пациентов. Показатели объема АВМ варьировали от 0,2 до 45,9 см3. Во всех случаях это были пациенты, у которых применение хирургических методов лечения было сопряжено с высоким риском осложнений, а порой и вовсе невозможно.
Лечение по способу-прототипу осуществлялось следующим образом. Для подготовки к протонной терапии проводилась церебральная ангиография (ЦАГ) с применением стереотаксических устройств для определения зоны облучения всего объема АВМ или ее части, которая маркировалась внедрением металлических меток в кости свода черепа слева и справа. Затем осуществлялся сеанс протонной лучевой терапии. Для этого на лечебном столе по совмещенным маркерам и согласно рентгенограмметрическим расчетам центрировался пучок протонов и проводился однократно сеанс облучения. Поглощенные дозы составляли 40-80 Гр в изоцентре дозного поля, совмещенного с центром мишени. Параметры пучка 6×6 мм и 10×10 мм, энергия протонов (Е) - 1000 МэВ. С учетом градиента падения дозы протонного пучка доза по краю объема АВМ, ограниченного 50%-ной изодозой, составляла от 20 до 40 Гр. У части больных параметры протонного пучка порой не позволяли охватить эффективной дозой весь клубок АВМ. Это вызывало необходимость стыковки полей, что могло приводить к увеличению лучевой нагрузки на ткани мозга. При локализации АВМ в жизненно важных функциональных центрах головного мозга полное ее облучение было невозможно, у этих пациентов проводилось частичное облучение АВМ.
В сроки наблюдения от 1 до 4 и более лет излечение отмечено у 90 (49%) больных, у 41 (22,3%) пациента эффект ЛТ отсутствовал, частичный эффект отмечен у 37 (20,1%) человек, не прослежены 7 (3,8%) пациентов, 5 (2,7%) умерли от повторного кровоизлияния, 2 (1,1%) - от сопутствующей патологии. В поздние сроки - 5 лет и более - у ряда больных на МРТ выявлялись кисты небольшого размера в зонах облучения.
Достоинством такого метода лечения является однократность лучевого воздействия у пациентов с высоким риском или невозможностью хирургических методов лечения.
Тем не менее, следует отметить некоторые недостатки способа-прототипа, в частности, при больших размерах АВМ необходимость стыковки полей может приводить к лучевому повреждению нервной ткани. Отмечались кровоизлияния с летальным исходом у 2,7% в сроки наблюдения до 4 лет. Кроме того, хотя это не описано в способе-прототипе, выполненном в нашем Центре, нам известно, что у 4% пациентов, вошедших в данное исследование, в отдаленные сроки (5 лет и более) развился некроз ткани мозга, а именно появились одиночные кисты размерами до 10 мм в диаметре.
Технический результат настоящего изобретения состоит в снижении числа лучевых осложнений и риска повторного кровоизлияния за счет облучения внутриклубковой зоны наиболее значимого афферентного сосуда АВМ и снижения дозы излучения.
Этот результат достигается тем, что в известном способе лечения артериовенозных мальформаций головного мозга, включающем ангиографическое исследование головного мозга с последующим однократным стереотаксическим облучением АВМ протонным пучком энергией 1000 МэВ методом «напролет», согласно изобретению во время ангиографического исследования головного мозга выявляют внутриклубковую зону наиболее значимого афферентного сосуда АВМ и облучение осуществляют этой зоны с подведением в изоцентр дозного поля 40-60 Гр.
Облучение части сосудистого клубка АВМ при больших ее размерах, как выше отмечено, известно в литературе, однако проводилось оно без дифференциации структуры АВМ, и потому, на наш взгляд, частота кровоизлияний в зависимости от выбираемой зоны облучения варьировала в достаточно широком диапазоне.
Анализируя результаты протонной терапии в нашем Центре, мы обратили внимание на следующие факты: несмотря на значительные размеры АВМ, ограниченный охват эффективной дозой у некоторых больных вызывал кровоизлияния, а у некоторых больных этих осложнений не отмечалось.
Мы решили попробовать подвергнуть лучевому воздействию только зону притока АВМ у одного пациента с крупной АВМ, при традиционном облучении которой было бы необходимо проводить стыковку пучков излучения, причем в жизненно важной зоне ткани головного мозга. Ограниченный охват «ответственной» зоны диктовался техническими особенностями протонного пучка - его размерами (6×6 мм и 10×10 мм). Выбранная нами зона воздействия была определена при анализе пассажа контрастного вещества по сосудам клубка АВМ во время ангиографии. Оказалось, что при проведении частичного облучения АВМ, а именно внутриклубковой зоны наиболее значимого афферентного сосуда АВМ, мы обнаружили у данного пациента при контрольной ЦАГ через 2 года полное излечение АВМ.
Этот факт побудил нас продолжить исследования в этом направлении, и, к нашему удивлению, у последующих 3-х больных с такими же и даже большими у одного из них размерами АВМ мы получили очень хорошие результаты. В дальнейшем мы стали использовать для облучения лишь эту зону АВМ, варьируя при этом различными дозами в изоцентре дозного поля, и при облучении АВМ самых разных, а не только больших размеров. Сопоставляя затем результаты лечения с исследуемыми режимами облучения, мы определили оптимальный диапазон поглощенных доз излучения, равный 40-60 Гр, при котором наблюдалось наименьшее число неврологических осложнений.
Выполненное таким образом исследование и стало предметом настоящего изобретения.
Сущность способа заключается в следующем.
Больному перед лучевой терапией проводят ангиографическое исследование головного мозга в условиях, имитирующих проведение протонной радиохирургии: пациент находится в индивидуальной фиксирующей маске на специальной подставке (подголовнике), аналогичной прибору-фиксатору установки для лечения.
В процессе ангиографии оценивают архитектонику сосудов и выявляют внутриклубковую зону наиболее значимого афферентного сосуда. АВМ. В проекции именно этой зоны внедряют в кости свода черепа металлические маркеры справа и слева.
Затем проводят однократное стереотаксическое облучение АВМ протонным пучком энергией 1000 МэВ методом «напролет», в изоцентр дозного поля подводят дозу 40-60 Гр, что составляет 20-30 Гр по краю объема АВМ, ограниченного 50%-ной изодозой.
С целью оценки эффекта в последующем, не ранее чем через 2 года, проводят контрольную ЦАГ.
Сущность способа поясняется примерами.
ПРИМЕР 1
Пациентка Ю, 1972 года рождения, история болезни АА-20/2, переведена в отделение протонной терапии Центрального научно- исследовательского рентгено-радиологического института (ЦНИРРИ) 22.10.1999 г. из нейрохирургического института им А.Л. Поленова (СПб).
Диагноз: Артериовенозная мальформация в передних отделах мозолистого тела, примыкающая к передним рогам III желудочка головного мозга, состояние после паренхиматозно-субарахноидального кровоизлияния от сентября 1999 г., осложненное эписиндромом.
Анамнез заболевания: в возрасте 16 лет случился эпилептический припадок с потерей сознания, тоническими и клоническими судорогами. Была осмотрена неврологом по месту жительства, получала противосудорожную терапию. Ухудшение состояния отмечено с августа 1999 г., которое заключалось в учащении приступов, нарастании по интенсивности головной боли. В сентябре 1999 г. обследована в нейрохирургическом институте им А.Л. Поленова (СПб). Учитывая локализацию АВМ в жизненно важных зонах головного мозга, хирургическое лечение больной не было показано. Пациентка была переведена для проведения протонной терапии в ЦНИРРИ.
При поступлении пациентка сохранна, адекватна, ориентирована в месте и времени. Критика к состоянию сохранена. Жалобы на эпилептические припадки с потерей сознания, тоническими и клоническими судорогами 1-2 раза в неделю. После приступов отмечала выраженную слабость, разбитость, головную боль. Кроме развернутых больших припадков у пациентки с августа 1999 г. появились «малые» припадки без потери сознания, отмечающиеся кратковременной потерей ориентации в месте и времени, по 2-3 приступа в день. Отмечались умеренно выраженные мнестические нарушения. Общемозговых, грубых очаговых симптомов не было. В клинике пациентка была осмотрена неврологом, терапевтом, окулистом - противопоказаний для проведения ЦАГ с целью подготовки для протонной терапии не было выявлено.
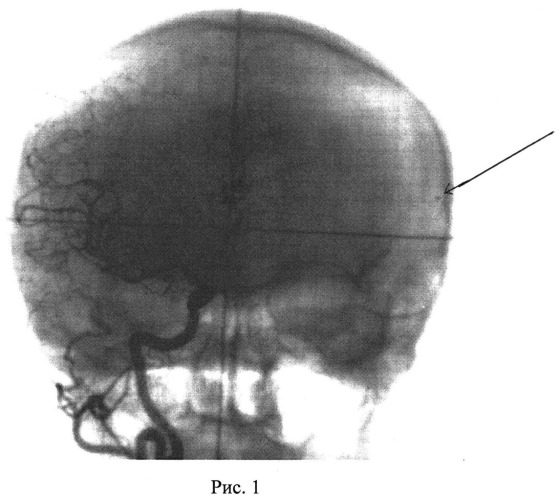
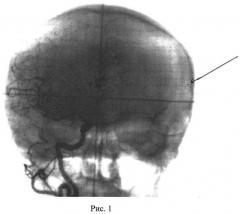
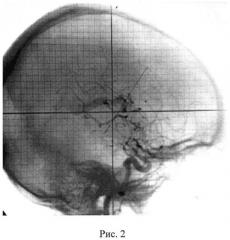
27.10.1999 г. с целью подготовки к стереотаксическому протонному облучению в индивидуальной фиксирующей маске, в условиях, идентичных проведению процедуры протонной терапии, была выполнена ЦАГ. На серийных ангиограммах выявлена АВМ округлой формы, располагающаяся в передних отделах мозолистого тела, примыкающая к передним рогам III желудочка головного мозга. Приток преимущественно из системы передней мозговой артерии. Отток в Галенову вену: Рис.1 - прямая проекция, Рис.2 - боковая проекция. Объем клубка равнялся 4.2 см3. В процессе ангиографии выявлена внутриклубковая зона наиболее значимого афферентного сосуда - одна из ветвей передней мозговой артерии, а именно теменная парацентральная ветвь. В кости свода черепа, в проекции внутриклубковой зоны этого сосуда АВМ (обозначено стрелкой на рис.1), внедрены металлические маркеры.
02.11.1999 г. больной было проведено однократное стереотаксическое протонное облучение методом «напролет». Учитывая размеры внутриклубковой зоны наиболее значимого афферентного сосуда, из двух стандартных размеров протонного пучка был выбран 6-миллиметровый и подведена доза 40 Гр в изоцентр дозного поля. Объем пучка излучения по 50% изодозе был равен 0,23 см3, что составляло 5% облученного объема клубка АВМ. Краевая поглощенная доза по 50% изодозе в этом объеме составляла 20 Гр.
Процедуру протонной терапии больная перенесла удовлетворительно, ухудшения состояния не отмечалось. Пациентка была выписана 19.11.1999 г. под наблюдение невролога по месту жительства с рекомендацией обратиться в клинику для контрольного обследования через 2 года.
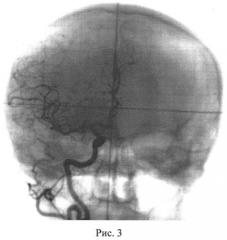
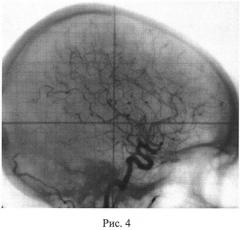
20.09.2001 г. при контрольном обследовании в отделении протонной терапии, через 2 года после лечения, по данным ЦАГ, клубок АВМ не определялся (рис.3 - прямая проекция, рис.4 - боковая). Ухудшения состояния за этот период не отмечалось, кровоизлияний и учащения эпилептических приступов не было. Больная получала противосудорожную терапию, на фоне которой в течение последних 2 лет не было ни одного развернутого эпилептического припадка. «Малые» приступы беспокоили не чаще одного раза в две недели.
Пациентка наблюдается по настоящее время (более 14 лет), полностью излечена от АВМ, признаков наличия осложнений лечения не определяется.
ПРИМЕР 2
Пациент Л, 1974 года рождения, история болезни АА-6/2, переведен в отделение протонной терапии РНЦРХТ 24.12 2009 из нейрохирургического института им. Поленова (СПб).
Диагноз: Артериовенозная мальформация в глубинных отделах левой теменной доли головного мозга, состояние после паренхиматозно-субарахноидального кровоизлияния от сентября 2009 г., осложненное умеренно выраженным правосторонним гемипарезом и амнестической афазией.
Анамнез заболевания: с сентября 2009 г. отмечал постепенное ухудшение самочувствия, заключающееся в ощущении слабости в правых конечностях, сонливости, тяжести в голове, затруднения речи, которые появились после физической нагрузки на даче. Состояние не улучшалось в течение 2-х недель. Больной был осмотрен невропатологом и направлен в нейрохирургическое отделение Мариинской больницы (СПб), где после ЦАГ выявлена АВМ левой теменной доли головного мозга. Далее лечился в нейрохирургическом институте им. А.Л. Поленова. Учитывая локализацию АВМ в жизненно важных зонах головного мозга и большие ее размеры было решено перевести пациента для проведения протонной терапии 24.12 2009 из нейрохирургического института им. А.Л. Поленова.
Диагноз: Артериовенозная мальформация в глубинных отделах левой теменной доли головного мозга, состояние после паренхиматозно-субарахноидального кровоизлияния от сентября 2009, осложненное умеренно выраженным правосторонним гемипарезом и амнестической афазией.
При поступлении пациент был сохранен, адекватен, ориентирован в месте и времени. Критика к состоянию сохранена. Жалобы на слабость в верхних и нижних конечностях справа, затруднение при указании на названия предметов, событий. Общемозговых симптомов не было. Из очаговой симптоматики - умеренные проявления правостороннего гемипареза. В клинике был осмотрен неврологом, терапевтом, окулистом - противопоказаний для проведения ЦАГ с целью подготовки для протонной терапии не выявлено.
20.01.2010 г. с целью подготовки к стереотаксическому протонному облучению в индивидуальной фиксирующей маске, в условиях идентичных для проведения процедуры протонной терапии была выполнена ЦАГ. На левосторонних серийных ангиограммах выявлена АВМ клиновидной формы теменной доли, более широкой частью располагающейся под корой надкраевой извилины и в виде клина распространяющаяся практически до поясной извилины, пересекая волокна пучка Грациоле. Приток преимущественно из системы средней мозговой артерии. Отток в Галенову вену и через вторую вену в сигмовидный синус (Рис.5, 6) Объем клубка 18 см3, в процессе ангиографии выявлена зона внутриклубковой части наиболее значимого афферентного сосуда, а именно передняя теменная артерия, отмеченная маркерами. В кости свода черепа, в проекции этой зоны АВМ, были внедрены маркеры.
26.01.2010 г. проведено однократное стереотаксическое протонное облучение методом «напролет». Учитывая размеры зоны внутриклубковой части наиболее значимого афферентного сосуда, из двух стандартных размеров пучка был выбран 10-ти мм пучок и подведена доза 60 Гр в изоцентр дозного поля. Объем пучка излучения по 50% изодозе был равен 1,4 см3, что составляло 8% облученного объема клубка АВМ. Краевая поглощенная доза по 50% изодозе в этом объеме составила 30 Гр.
Процедуру протонной терапии перенес удовлетворительно, ухудшения состояния не отмечалось. Выписан 01.02.2010 г. под наблюдение невролога.
08.02.2012 г. (через 2 года после лечения) при контрольном обследовании в отделении протонной терапии РНЦРХТ, по данным ЦАГ (рис.7, 8), клубок АВМ не определялся. Ухудшения состояния за этот период не отмечалось, кровоизлияний не было, усугубления правостороннего гемипареза при осмотре невролога также не было отмечено. Констатировано уменьшение явлений амнестической афазии: пациент свободно формировал фразы, не путался с названиями предметов и явлений, однако сохранилась задержка при ответах, связанная с остаточными явлениями амнестической афазии.
05.03.2013 г. (через 3 года после протонной терапии) повторное обследование в нашем Центре подтвердило излечение пациента (по данным ЦАГ).
Пациент наблюдается по настоящее время, полностью излечен от АВМ, признаков наличия осложнений от лечения не определяется.
К настоящему времени предлагаемым способом проведено лечение 50 больных АВМ. Излечение АВМ достигнуто у 46 больных (92%). У 4-х больных недостаточный срок наблюдения для окончательных выводов. Срок наблюдения за пациентами составляет от 2 до 14 лет. Усугубления неврологических нарушений, поздних лучевых осложнений, кровоизлияний не отмечено.
Предлагаемый способ лечения в сравнении с известными имеет преимущества:
1) Снижение частоты лучевых осложнений, а именно некрозов ткани головного мозга с 3% по способу-прототипу до 0%;
2) Снижение вероятности кровоизлияния - мы не наблюдали таковых ни у одного больного, тогда как при лечении по способу-прототипу таковые наблюдались в 2,7% случаев.
3) Снижение дозы излучения до 40-60 Гр (в прототипе 40-80 Гр) при сохранении положительных результатов лечения.
4) Значительное уменьшение объема облучения в клубке АВМ (до 5-10%), что снижает частоту лучевых осложнений.
Предлагаемый способ лечения разработан в отделении протонной терапии ФГБУ РНЦРХТ и прошел клиническую апробацию в лечении 50 больных с положительным результатом.
Способ лечения артериовенозных мальформаций головного мозга (АВМ), включающий ангиографическое исследование головного мозга с последующим однократным стереотаксическим облучением АВМ протонным пучком энергией 1000 МэВ методом «напролет», отличающийся тем, что во время ангиографического исследования головного мозга выявляют внутриклубковую зону наиболее значимого афферентного сосуда АВМ и облучение осуществляют этой зоны с подведением в изоцентр дозного поля 40-60 Гр.