Способ диагностики типичного карциноида легких (варианты)
Иллюстрации
Показать всеИзобретение (варианты) относится к медицине, онкологии, лучевой диагностике, позитронно-эмиссионной томографии с 18F-фтордезоксиглюкозой (18F-ФДГ). Больному с 18F-ФДГ-негативной опухолью не ранее чем через 18 часов после инъекции 18F-ФДГ дополнительно внутривенно вводят 350 МБк/м2 11С-метионина, затем через 10-15 мин выполняют ПЭТ сканирование органов грудной клетки. Либо перед выполнением ПЭТ с 18F-ФДГ больному внутривенно вводят 350 МБк/м2 11С-метионина, а через 10-15 мин выполняют ПЭТ сканирование. Затем внутривенное введение 18F-ФДГ для проведения ПЭТ осуществляют не ранее чем через 3 часа после инъекции 11С-метионина, а ПЭТ сканирование с 18F-ФДГ выполняют не ранее чем через 120 мин после ее введения в дозе 110 МБк/м2. Типичный карциноид легких диагностируют по накоплению 11С-метионина в опухоли и отсутствию накопления в ней 18F-ФДГ. Варианты способа обеспечивают высокую точность ранней диагностики типичного карциноида легких и позволяют дифференцировать его от доброкачественной опухоли, без существенного повышения лучевой нагрузки на пациента. 2 н.п. ф-лы, 4 ил., 2 пр.
Реферат
Изобретение относится к медицине, точнее к онкологии, и может найти применение в диагностике и лечении злокачественных опухолей легких.
Злокачественные новообразования легких отличаются большим разнообразием. Согласно современной патоморфологической классификации, все злокачественные опухоли, исходящие из эпителиальных клеток воздухопроводящих путей, принято разделять на немелкоклеточный и мелкоклеточный рак легкого.
Группу немелкоклеточного рака легкого (НМРЛ) составляют различные морфологические типы опухолей: плоскоклеточный рак, аденокарцинома, крупноклеточный рак, диморфный рак, бронхиолоальвеолярный рак, аденокистозный рак, карциноиды и мукоэпидермоидный рак. НМРЛ диагностируется у 80% больных злокачественными опухолями легких. При этом на долю плоскоклеточного рака легкого (РЛ) приходится около 40-50% всех наблюдений. В последние годы отмечается существенный рост заболеваемости аденокарциномой легкого, особенно среди женщин.
Мелкоклеточный рак легкого (МРЛ) встречается реже, чем НМРЛ. Прогноз заболевания при МРЛ по сравнению с другими морфологическими вариантами рака легкого (РЛ) самый неблагоприятный. Именно биологическая агрессивность, а также скоротечность МРЛ являются основными причинами выделения данного гистологического варианта опухолей в отдельную группу.
Среди редких гистологических типов злокачественных новообразований дыхательной системы отдельного внимания заслуживают нейроэндокринные опухоли (НЭО) бронхов или паренхимы легких. К НЭО относят новообразования, исходящие из диффузной нейроэндокринной системы клеток, способных продуцировать пептидные гормоны и биологически активные амины. В настоящее время, согласно рекомендациям экспертов Европейского медицинского общества по онкологии (2010 год), в зависимости от степени злокачественности, а также прогноза заболевания принято выделять четыре морфологических типа НЭО: типичные карциноиды, атипичные или анапластические карциноиды, нейроэндокринные крупноклеточный и мелкоклеточный рак легкого.
Типичный карциноид (ТК), в отличие от других видов НЭО, характеризуется низкой степенью злокачественности, низким митотическим потенциалом опухолевых клеток и высокой степенью дифференцировки клеточных структур. Это обусловливает длительное, порой многолетнее, бессимптомное течение заболевания, которое в большинстве случаев выявляют при случайных профилактических обследованиях пациентов, нередко молодого возраста. Необходимо сказать, что, согласно современным представлениям о клиническом течении ТК, многими специалистами онкологического профиля признается тот факт, что длительное отсутствие ярких проявлений опухоли часто маскируется симптомами других, как правило, хронических заболеваний бронхолегочной системы (рецидивирующие пневмонии, тяжелые формы бронхиальной астмы).
Таким образом, низкая биологическая агрессивность ТК и, как следствие, длительное, практически бессимптомное течение заболевания являются основными причинами его позднего, как правило, случайного выявления. Между тем, несмотря на относительно индолентное течение заболевания, ТК, как и все другие злокачественные новообразования, обладает способностью к рецидивированию и метастазированию, а значит, раннее и точное выявление этой опухоли является очень актуальным и не менее важным, чем диагностика других видов злокачественных новообразований.
Набор диагностических процедур, применяемых при выявлении патологии в бронхе или паренхиме легкого, в том числе обусловленной ТК, не отличается от такового при других типах злокачественных опухолей легких. Обязательный алгоритм обследования пациентов, как правило, включает проведение рентгенологического исследования органов грудной клетки, компьютерной томографии (КТ) и фибробронхоскопии (ФБС) с забором материала для морфологического анализа.
Рентгенологическое исследование органов грудной клетки у больных ТК бронха, как и при других, центрально расположенных злокачественных опухолях, характеризуется небольшой информативностью и применяется у всех пациентов с патологией дыхательной системы в качестве рутинного способа диагностики. К сожалению, в большинстве случаев рентгенологическая картина позволяет обнаружить лишь признаки нарушения вентиляции легочной ткани, которая обусловлена обтурацией бронха злокачественной опухолью. Само первичное образование, как правило, при этом исследовании не выявляется. Такая же ситуация складывается и при периферическом расположении ТК. В связи с тем, что ТК в большинстве случаев имеют небольшие размеры, чаще всего, при классическом рентгенологическом исследовании они остаются не выявленными.
Широкое использование современных рентгеновских технологий, особенно КТ, в большинстве случаев позволяет выявить или заподозрить опухолевое поражение бронха или легкого. Между тем, КТ-картина ТК бронха, как и любой другой злокачественной опухоли, зависит от степени бронхиальной обструкции, калибра пораженного бронха, а также продолжительности течения процесса. При небольшом размере центрально расположенного образования на томограммах, как правило, определяются лишь незначительные дефекты бронхиальной стенки. Это нередко приводит к ошибочному трактованию полученных результатов и недостаточной онкологической настороженности. При локализации ТК в периферических отделах легких рентгенологическая картина его так же, как и при центральном его расположении, мало чем отличается от таковой при других гистологических типах РЛ. Как правило, опухоль имеет небольшие размеры, округлую или овоидную форму с относительно ровными хорошо очерченными контурами, визуализируется на фоне неизмененной паренхимы легкого. Нередко в структуре образования определяются очаги высокой плотности, расположенные хаотично по периферии или в центральной части опухоли. Для установления диагноза больному с такой КТ-картиной предлагаются либо проведение радикального оперативного вмешательства, либо длительное рентгенологическое наблюдение. При этом основным рентгенологическим критерием, позволяющим разграничить доброкачественную опухоль легкого, рак легкого и ТК, является оценка динамики размеров периферического образования с течением времени. Между тем хорошо известно, что низкий митотический потенциал атипичных клеток карциноидной опухоли может обусловливать отсутствие значимых изменений размера патологического образования порой на протяжении многих лет. Нередко это становится основной причиной ошибочно установленного диагноза доброкачественной опухоли.
Фибробронхоскопическое (ФБС) исследование у пациентов с ТК имеет важное значение, но только у пациентов с центральной формой заболевания. При проведении ФБС становятся возможными определение точного местоположения ТК и получение морфологического материала. Чаще всего, для эндоскопической картины ТК характерны ровные, четкие контуры, гладкая, блестящая поверхность, а также розовый или красновато-вишневый цвет. Необходимо сказать, что вследствие хорошей васкуляризации карциноидных опухолей, нередко забор морфологического материала может быть сопряжен с риском кровотечения. Кроме того, у 10-15% больных полученный при ФБС материал по заключению морфологов признается неинформативным. В связи с этим у части больных ТК окончательный диагноз устанавливается лишь после выполнения радикального оперативного вмешательства. При этом трудности, связанные с установлением гистологического типа опухоли до операции, а также схожесть эндоскопических признаков ТК с доброкачественными опухолями и раком бронха, зачастую приводят к неоправданному завышению или занижению объема оперативного вмешательства. Между тем при карциноидах, как и при доброкачественных опухолях, в отличие от рака легкого, достаточно выполнения органосохраняющих операций, проведенных с соблюдением всех принципов радикализма.
Вклад технологий ядерной медицины в диагностику злокачественных опухолей легких в настоящее время увеличивается с каждым годом. Ведущим среди методов радионуклидной диагностики в настоящее время является позитронная эмиссионная томография (ПЭТ). Основным радиофармпрепаратом, который используется при ПЭТ в онкологической клинике, считается 18F-фтордезоксиглюкоза (18F-ФДГ). Несомненным достоинством этого индикатора является относительно большой (110 минут) период полураспада, что позволяет выполнять сканирование в режиме «всего тела», а также способность в повышенном количестве накапливаться в злокачественных опухолях. Аккумуляция РФП в различных новообразованиях обусловлена двумя причинами: увеличением количества транспортных белков, доставляющих глюкозу в злокачественную клетку, и нарастанием активности фермента гексокиназы, катализирующего реакцию фосфорилирования, то есть превращения внутри атипичной клетки введенной 18F-ФДГ в 18F-ФДГ-6-фосфат. Получившаяся молекула остается в злокачественной клетке в таком виде и в дальнейших реакциях гликолитического каскада не участвует.
В доброкачественных опухолях вышеизложенные метаболические преобразования 18F-ФДГ не отличаются от гликолитических реакций, протекающих в неизмененной паренхиме легкого. Это свойство обусловливает отсутствие гиперфиксации РФП в доброкачественных новообразованиях, что позволяет их при ПЭТ с 18F-ФДГ диагностировать и отличать от злокачественных опухолей легких.
В злокачественных опухолях при ПЭТ, как правило, наблюдаются высокие уровни накопления 18F-ФДГ, что способствует их успешному выявлению. Однако так бывает не во всех случаях. На сегодняшний день хорошо известно, что высокодифференцированные ТК при ПЭТ с 18F-ФДГ так же, как и истинно доброкачественные новообразования легких, могут проявляться как 18F-ФДГ - негативные опухоли. При этом отсутствие захвата 18F-ФДГ в ТК связано с низкой биологической активностью атипичных клеток. Это свойство ТК неизбежно приводит к получению ложноотрицательных результатов при проведении ПЭТ. На основании этого ТК следует рассматривать как 18F-ФДГ - негативную злокачественную опухоль.
Занимаясь профессионально в течение ряда лет диагностикой злокачественных новообразований легких, мы неоднократно сталкивались с проблемой ложноотрицательных результатов у больных ТК. Основной причиной этого, как уже было сказано выше, являлось отсутствие захвата РФП в ТК. Диагностика других типов НЭО при ПЭТ с 18F-ФДГ, как правило, не вызывала у нас затруднений, так как для них был характерен высокий захват РФП как в самой злокачественной опухоли, так и в местах возможного регионарного, а также отдаленного метастазирования. Однако при необходимости диагностики ТК легких посредством ПЭТ с 18F-ФДГ возникали большие затруднения ввиду неоднократного получения ложноотрицательных результатов. Низкая информативность ПЭТ с 18F-ФДГ в выявлении ТК отмечена и рядом зарубежных авторов. Так, результаты, полученные в работе [Semin Nucl. Med. - 2012 - Vol.42 - Р.255-260], свидетельствуют о крайне низкой чувствительности ПЭТ с 18F-ФДГ в диагностике ТК легких. То же отмечено и в нашем предыдущем сообщении, опубликованном в журнале [Вопросы онкологии, 2013, том 59, №4]. Это согласуется и с выводами авторов исследования, опубликованного в журнале [Europ. J. Nucl. Med. Mol. Imaging - 2013 - Vol.40 - P.881-888], которые к тому же отмечают, что «отсутствие повышенного накопления 18F-ФДГ в типичном карциноиде может являться не только надежным неинвазивным признаком условно доброкачественного процесса, но и дополнительным критерием в определении благоприятного прогноза заболевания».
Следует отметить, что согласно рекомендациям Европейского общества медицинской онкологии, опубликованным в 2010 году, использовать ПЭТ с 18F-ФДГ в качестве диагностического средства для выявления НЭО нецелесообразно вследствие большого числа ложноотрицательных результатов при выявлении ТК легких.
Поиск путей решения данной проблемы длительное время был в нашей научной работе одним из основных направлений. Результатом этой работы стал предлагаемый нами способ повышения информативности ПЭТ в дифференциальной диагностике 18F-ФДГ - негативных злокачественных новообразований.
В качестве прототипа можно было взять любой из вышеназванных способов, поскольку вывод во всех из них один: ПЭТ с 18F-ФДГ не является методом выявления ТК легких.
Наиболее информативным в качестве прототипа нам представляется способ диагностики 18F-ФДГ - негативных новообразований, изложенный группой авторов - Sendhil Kumar Cheran, Nathan D. Nielsen, Edward F., Patz Jr. [False-Negative Findings for Primary Lung Tumors on FDG Positron Emission Tomography: Staiging and Prognostic Implications] в журнале [American Roentgen Ray Society, May 2004, P.1129-1132].
Эти исследователи так же, как и мы, при проведении ПЭТ с 18F-ФДГ больным с НЭО, а также другими злокачественными опухолями легких, столкнулись с проблемой 18F-ФДГ - негативных образований.
Авторами в период с ноября 1994 года по август 2002 года ПЭТ с 18F-ФДГ проведена 3912 больным с новообразованиями в легком. При выполнении ПЭТ у 3892 пациентов в выявленных при КТ опухолях легких был зарегистрирован повышенный захват 18F-ФДГ. По данным морфологического исследования послеоперационного материала в большинстве случаев образование в легком, накопившее 18F-ФДГ, оказалось злокачественным. Вместе с тем, авторы отмечают, что у 20 больных с гистологически подтвержденными злокачественными опухолями легких при ПЭТ повышенного накопления 18F-ФДГ в образовании не было обнаружено. Среди этих 20 больных с 18F-ФДГ - негативными новообразованиями в легких у 3-х из них был установлен диагноз ТК.
На основании полученных результатов авторы пришли к заключению о том, что ПЭТ с 18F-ФДГ, безусловно, является высокочувствительным методом лучевой визуализации и позволяет диагностировать большинство злокачественных опухолей, особенно те новообразования, для которых характерен повышенный захват 18F-ФДГ. Вместе с тем исследователи подчеркивают, что у пациентов с типичными карциноидами, бронхиоальвеолярным раком легкого (БАР), а также некоторыми другими типами злокачественных опухолей при ПЭТ могут быть получены ложноотрицательные результаты. При этом авторы признают, что в большинстве случаев отрицательные результаты ПЭТ с 18F-ФДГ являются надежным признаком благоприятного прогноза заболевания, даже если опухолевый процесс признан распространенным. В то же время любые сомнительные очаги в легких у пациентов с клиническими или рентгенографическими данными подозрительными на типичный карциноид или БАР должны подвергаться пристальному наблюдению или выполнению биопсии.
Таким образом, литературный массив, посвященный диагностике ТК, наши собственные результаты, а также данные, представленные в работе, предлагаемой нами в качестве прототипа, убедительно свидетельствуют о невозможности однозначного выявления ТК посредством ПЭТ с 18F-ФДГ.
Технический результат настоящего изобретения состоит в повышении точности диагностики ТК легких посредством ПЭТ за счет одновременного использования 18F-ФДГ и 11С-метионина.
Этот результат достигается тем, что в известном способе диагностики ТК легких, включающем позитронное эмиссионное (ПЭТ) исследование органов грудной клетки с 18F-фтордезоксиглюкозой (18F-ФДГ), согласно первому варианту изобретения, при регистрации 18F-ФДГ-негативной опухоли больному не ранее чем через 18 часов после инъекции 18F-ФДГ дополнительно внутривенно вводят 350 МБк/м2 11С-метионина, через 10-15 мин после его инъекции выполняют ПЭТ сканирование органов грудной клетки и по накоплению 11С-метионина в опухоли и отсутствию накопления в ней 18F-ФДГ диагностируют типичный карциноид легких.
Согласно второму варианту изобретения, перед выполнением ПЭТ с 18F-ФДГ больному внутривенно вводят 350 МБк/м2 11С-метионина, через 10-15 мин выполняют с ним ПЭТ-сканирование органов грудной клетки, внутривенное введение 18F-ФДГ для проведения ПЭТ осуществляют не ранее чем через 3 часа после инъекции 11С-метионина, ПЭТ-сканирование с 18F-ФДГ выполняют не ранее чем через 120 мин после ее введения в дозе 110 МБк/м2 и по накоплению 11С-метионина в опухоли и отсутствию накопления в ней 18F-ФДГ диагностируют типичный карциноид легких.
Технические возможности нашего циклотронного комплекса обеспечивают гарантированное выполнение двукратного ПЭТ исследования с использованием 18F-ФДГ и 11С-метионина в любой последовательности. В связи с тем что основная часть ПЭТ исследований у онкологических больных проводится с 18F-ФДГ, в нашем Центре созданы все условия для ежедневного производства данного РФП. Поскольку 11С-метионин является короткоживущим РФП, его синтез осуществляется на нашем циклотронном комплексе для каждого пациента индивидуально по мере необходимости.
Исследования с 11С-метионином мы попробовали выполнить тогда, когда столкнулись с проблемой ложноотрицательных результатов при ПЭТ с 18F-ФДГ. Основными факторами, которые побудили нас к использованию именно этого РФП, явились: возможность синтеза данного РФП на нашем циклотроне и короткий период полураспада 11С (20,4 минуты), что существенно снижало лучевую нагрузку на больного. Кроме того, согласно инструкции по медицинскому применению, препарат с торговым названием «L-Метионин, углерод-11», обладает туморотропными свойствами и накапливается в большинстве злокачественных и доброкачественных опухолей головного мозга. Вместе с тем, информативность 11С-метионина в диагностике злокачественных новообразований внемозговых локализаций, как и целесообразность применения данного РФП у больных НЭО легких, в том числе ТК, до настоящего времени не известны. В зарубежной литературе имеются лишь единичные сообщения, датируемые преимущественно серединой 90-х годов, о применении данного РФП для оценки эффективности противоопухолевого лечения у больных плоскоклеточным и железистым раком легкого. Эти исследования выполнены на малочисленных группах больных и вследствие ряда обстоятельств не получили дальнейшего развития.
Главной причиной, сдерживающей широкое применение 11С-метионина в диагностике злокачественных опухолей внемозговой локализации, является физиологическая гиперфиксация радиотрейсера в неизменных слизистых оболочках киля трахеи, главных бронхов, интактного пищевода, а также железах внутренней секреции, паренхиме печени, селезенки и костном мозге. Это существенно ограничивает возможности ПЭТ с 11С-метионином в диагностике отдаленно расположенных метастатических очагов. Поэтому в случаях, когда требуется проведение стадирования верифицированного опухолевого процесса, препаратом выбора по-прежнему остается 18F-ФДГ.
Другой причиной, как выше сказано, обусловливающей ограниченное применение 11С-метионина в клинической практике, является относительно короткий период полураспада углерода. Это обстоятельство делает невозможным применение радиотрейсера в центрах, не имеющих рядом с отделением ПЭТ собственного циклотронного комплекса. Ввиду наличия в РНЦРХТ циклотронного комплекса и возможности синтеза 11С-метионина мы решили попробовать применить его для диагностики ТК легких, хотя, начиная такое исследование, безусловно, не были уверены в успешном решении этого вопроса.
Исследование с 11С-метионином мы провели сначала двум пациентам с косвенными рентгенологическими данными о наличии у них ТК. Для этого через 20 часов после выполнения ПЭТ с 18F-ФДГ и регистрации 18F-ФДГ - негативного образования нами было проведено исследование с 11С-метионином. Совершенно неожиданно было обнаружено высокое накопление 11С-метионина в 18F-ФДГ - негативной опухоли. Следует отметить, что после каждого выявления опухоли посредством ПЭТ с 11С-метионином 18F-ФДГ - негативное образование в легком трактовалось нами как злокачественное и пациенту устанавливался предположительный диагноз ТК. Это во всех случаях подтверждалось гистологическими и иммуногистохимическими исследованиями удаленной опухоли. Полученные таким образом первые обнадеживающие результаты побудили нас к продолжению исследований.
В дальнейшем ПЭТ с обоими РФП была проведена 3 пациентам с доброкачественными опухолями, 4 больным ТК, 5 пациентам с другими типами НЭО, а также 6 больным НМРЛ. Результаты дополнительных исследований показали, что:
- отсутствие повышенного накопления 18F-ФДГ и 11С-метионина надежно маркировало доброкачественную опухоль;
- у пациентов с атипичными карциноидами, нейроэндокринным крупноклеточным и мелкоклеточным РЛ, а также у больных НМРЛ наблюдался высокий захват как 18F-ФДГ, так и 11С-метионина;
- у больных ТК наблюдался эффект комплементарности - отсутствие захвата 18F-ФДГ в опухоли соответствовало высокому накоплению 11С-метионина.
Таким образом, результаты совместного использования 18F-ФДГ и 11С-метионина у больных злокачественными и доброкачественными опухолями легких свидетельствовали о сходстве семиотических признаков при этих патологиях. Как при ПЭТ с 18F-ФДГ, так и при исследовании с 11С-метионином уже после применения одного РФП мы могли предположить природу опухоли. Исключение составили 18F-ФДГ - негативные ТК легких, для которых только совместное применение РФП оказалось эффективным. Гиперфиксация 11С-метионина в 18F-ФДГ - негативной опухоли с большой вероятностью свидетельствовала о наличии у больного ТК, что всякий раз подтверждалось гистологическим подтверждением. Это позволило нам расценивать данный метод как высокоэффективный способ однозначного выявления ТК.
Сущность способа и предлагаемые нами варианты заключаются в следующем.
Первый вариант способа
- ПЭТ-исследование выполняется, как правило, утром на голодный желудок. Первое сканирование органов грудной клетки выполняется с 18F-ФДГ не ранее чем через 120 минут после внутривенной инъекции РФП в дозировке 110 МБк/м2 площади поверхности тела. Для форсирования диуреза и снижения фоновой активности за 1,5 часа до сканирования пациенту предлагается выпить 1 литр несладкой негазированной воды.
- При регистрации 18F-ФДГ - негативной опухоли больному не ранее чем через 18 часов после инъекции 18F-ФДГ внутривенно вводят 350 МБк/м2 11С-метионина и через 10-15 мин выполняют второе ПЭТ исследование органов грудной клетки. Специальной подготовки к ПЭТ с 11С-метионином не требуется. Временной интервал между введением 18F-ФДГ и 11С-метионином обусловлен истечением 10 периодов полураспада 18F. Данная мера необходима для снижения лучевой нагрузки на больного и персонал.
- ПЭТ исследование с обоими РФП выполняется в положении «лежа на спине». Длительность сканирования органов грудной клетки занимает 15 минут независимо от используемого РФП. По завершении сбора данных и их реконструкции проводится обработка полученных результатов, которая включает визуальный анализ изображения, измерение размера опухоли и расчет стандартизированного показателя захвата РФП - Standardized Uptake Value (SUV).
Первый вариант способа требует для осуществления около 2-х суток, поэтому он может использоваться в случаях, когда технические мощности циклотрона позволяют получить достаточное количество 18F-ФДГ, а 11С-метионин как короткоживущий РФП может быть изготовлен в течение любого необходимого для диагностики времени, поскольку введение его осуществляется не ранее чем через 18 часов после инъекции 18F-ФДГ.
Второй вариант способа
- Исследование также проводится натощак. Пациенту внутривенно вводят 350 МБк/м2 11С-метионина, через 10-15 мин выполняют первое ПЭТ сканирование органов грудной клетки.
- Не ранее чем через 3 часа после инъекции 11С-метионина пациенту внутривенно вводят 110 МБк/м2 18F-ФДГ и не ранее чем через 120 мин осуществляют второе ПЭТ исследование органов грудной клетки. Временной интервал между инъекциями 11С-метионина и 18F-ФДГ обусловлен истечением 10 периодов полураспада 11С. Данная мера необходима для снижения лучевой нагрузки на больного и персонал.
- ПЭТ исследование с обоими РФП выполняется аналогично первому варианту.
Второй вариант способа, равноценный по эффективности первому, обеспечивает возможность оказания диагностической процедуры в течение одного дня, занимая около 5 часов. Это, безусловно, важно для приезжих и амбулаторных пациентов, прибывших в Центр по направлениям из других городов, а также тех больных, которые по каким-либо причинам не могут задержаться на более длительный срок.
Применение предлагаемого способа в двух вариантах исполнения сохраняет условия для удобной работы ПЭТ-отделения, персонала, а также решает некоторые проблемы пациентов, прежде всего транспортного и финансового характера.
Сущность способа поясняется примерами.
Пример 1. Пациентка Г., 27.06.1988 года рождения, обследована в РНЦРХТ в амбулаторном порядке в апреле 2013 года.
Из анамнеза: при профилактическом прохождении флюорографического (ФЛГ) обследования 4 марта 2013 у пациентки в области верхней доли левого легкого, выявлено затенение неясной природы. При этом на флюорограммах, полученных за год до этого обследования, патологии со стороны органов дыхания обнаружено не было. Жалоб пациентка не предъявляла. Для уточнения впервые выявленных изменений в левом легком больной было рекомендовано проведение компьютерной томографии органов грудной клетки. По данным КТ, выполненной в спиральном режиме и в условиях высокого разрешения 25 марта 2013 года, в просвете левого верхнедолевого бронха было обнаружено образование с четкими ровными контурами размерами 1,1×1,2 см. Образование вызывало незначительное снижение пневматизации и уменьшение размеров верхней доли левого легкого, а также сгущение легочного рисунка и уплотнение легочной ткани по ходу междолевой плевры, что предположительно расценивалось рентгенологом как субсегментарный ателектаз. Очаговых и инфильтративных изменений в остальных отделах легких не определялось. Выявлялись признаки подтянутого кверху купола диафрагмы. Просвет трахеи, главных и сегментарных бронхов сужен не был. Средостенные и бронхопульмональные лимфоузлы были не увеличены. Свободная жидкость в плевральной полости и полости перикарда не определялась. Заключение: КТ картина центрального образования левого верхнедолевого бронха неясной природы.
На основании данных ФЛГ и КТ органов грудной клетки больной была рекомендована консультация пульмонолога, который для уточнения природы образования, обнаруженного в левом верхнедолевом бронхе, назначил проведение ПЭТ. Поскольку жалобы у пациентки отсутствовали, чувствовала она себя абсолютно здоровой, то самостоятельно приняла решение о том, что ПЭТ может быть выполнена и в более поздние сроки. Именно по этой причине ПЭТ исследование с 18F-ФДГ было проведено 25 апреля 2013 года, то есть спустя 2 месяца после КТ.
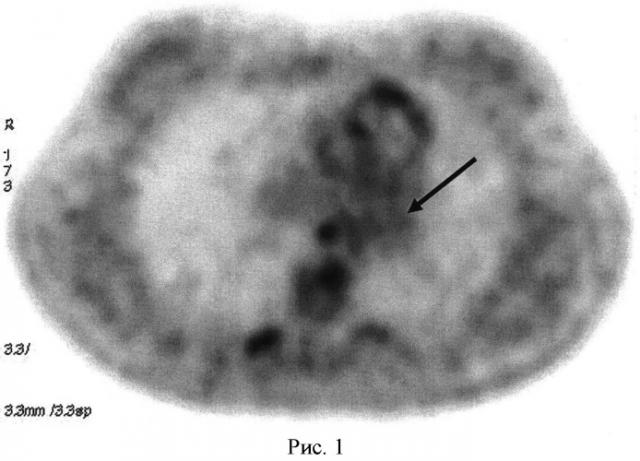
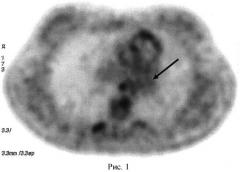
Поскольку пациентка прибыла на отделение без предварительной подготовки (обязательного не менее чем 6-ти часового голода), то исследование с 18F-ФДГ было отложено до вечера. После соблюдения 8-ми часового режима «голода» в 18 часов 00 минут на отделении ПЭТ 25 апреля 2013 года пациентке Г. внутривенно было введено 370 МБк 18F-ФДГ и через 120 минут после этого проведено сканирование органов грудной клетки в положении больной «лежа на спине». Для форсирования диуреза и снижения фоновой активности за 1,5 часа до исследования пациентке было предложено выпить 1 литр несладкой негазированной воды. После стандартной реконструкции данных проводился визуальный анализ ПЭТ изображения, а также его сопоставление с компьютерными томограммами. При этом на полученной нами серии позитронно-эмиссионных томограмм было констатировано отсутствие патологического накопления 18F-ФДГ в опухоли (рисунок 1). В связи с этим выданное на руки пациентке заключение выглядело следующим образом: 18F-ФДГ - негативная опухоль левого верхнедолевого бронха. Признаков злокачественного новообразования и его метастазирования в пределах органов грудной клетки не обнаружено.
Учитывая полученные при ПЭТ с 18F-ФДГ отрицательные результаты, мы объяснили больной причины сохраняющейся у нас онконастороженности и совместно с пациенткой приняли решение о проведении второго сканирования органов грудной клетки с другим РФП - 11С-метионином.
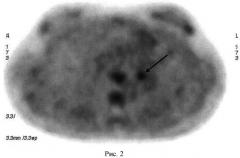
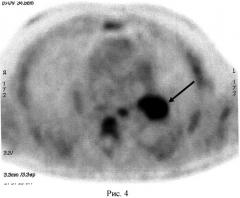
На следующий день после ПЭТ с 18F-ФДГ, ровно в 13 часов дня, то есть через 19 часов после введения 18F-ФДГ, больной внутривенно ввели 370 МБк 11С-метионина. Поскольку дополнительной подготовки к выполнению исследования с 11С-метионином не требовалось, то уже через 10 минут после инъекции РФП мы начали второе исследование. Сканирование органов грудной клетки проводилось в положении «лежа на спине» с использованием тех же технических условий, которые стандартно принято использовать при ПЭТ с 18F-ФДГ. После реконструкции ПЭТ данных, при визуальном анализе полученной нами серии позитронно-эмиссионных томограмм, в опухоли левого верхнедолевого бронха было обнаружено патологическое накопление 11С-метионина (рисунок 2). Аккумуляции РФП в других отделах легких зарегистрировано нами не было. На основании полученных результатов нами было сделано заключение о наличии у больной злокачественного новообразования левого верхнедолевого бронха, с большой вероятностью ТК легких.
В дальнейшем по нашей рекомендации пациентка обратилась за консультацией во 2 городскую больницу города Санкт-Петербурга к торакальному хирургу. Изучив результаты лучевых методов исследования, для верификации выявленной опухоли пациентке было назначено проведение фибробронхоскопии (ФБС). При ФБС от 28 апреля 2013 года в левом верхнедолевом бронхе врачами эндоскопистами было обнаружено округлое маленькое (до 1,0 см) экзофитное образование, имеющее гладкую поверхность и ярко-красный цвет. Была предпринята попытка взятия биопсии опухоли. Однако материал, полученный при ФБС, был признан морфологами неинформативным. Для установления гистологического диагноза 11 мая 2013 года проведено повторное бронхологическое исследование, получены 3 кусочка из образования левого верхнедолевого бронха. По данным гистологического и иммуногистохимического исследований материала (№30257-66 и 14211-61) пациентке был установлен окончательный диагноз: карциноидная опухоль левого верхнедолевого бронха, типичный карциноид.
В дальнейшем больной было проведено оперативное вмешательство в объеме органосохраняющей операции - верхней лобэктомии. Результаты гистологического исследования макропрепарата подтвердили небольшую (1А) стадию опухолевого процесса у данной больной, что, безусловно, повлечет за собой хороший прогноз заболевания.
Таким образом, у данной пациентки нам впервые удалось выявить ТК легких в ранние сроки, задолго до наступления регионарного и отдаленного распространения опухолевого процесса. Это позволило выполнить своевременное лечение в объеме радикального оперативного вмешательства с благоприятным прогнозом заболевания.
Пример 2. Пациент К., 24.04.1961 года рождения, обследован в РНЦРХТ в амбулаторном порядке 8 июля 2013 года.
Из анамнеза: 23 мая 2013 года пациент попал в автомобильную аварию, в которой получил тупую травму грудной клетки. После поступления в стационар города Нижний Новгород, жителем которого больной и являлся, для исключения патологии органов дыхания, связанной с травмой передней грудной стенки, пациенту была проведена компьютерная томография по стандартной программе, дополненная болюсным контрастным усилением. На компьютерных томограммах органов грудной полости в корне левого легкого в развилке между верхнедолевым и нижнедолевым бронхами визуализировалось образование размерами 4,5×3,0×3,3 см, которое имело четкие ровные контуры, а также неоднородную структуру за счет включения участков пониженной плотности, которые были обусловлены зонами некроза. Опухоль интимно прилежала к левой ветви легочной артерии и сдавливала передние, а также нижние зональные бронхи. Однако убедительных признаков инвазии легочной артерии обнаружено не было. В остальных отделах легких очаговых и инфильтративных изменений обнаружено не было. В дорзальных отделах легочной паренхимы отмечались признаки сгущения легочного рисунка. Проходимость трахеи, главных и долевых бронхов нарушены не были. Признаков увеличения внутригрудных и бронхопульмональных лимфоузлов не определялось. Заключение: КТ-картина впервые выявленного прикорневого образования левого легкого неясной природы.
После недельного пребывания в стационаре по поводу травмы грудной клетки лечащий доктор рекомендовал пациенту получить консультацию пульмонолога. Пульмонолог, ознакомившись с данными компьютерной томографии от 23.05.2013 года, рекомендовал пациенту выполнить фибробронхоскопию и чрезбронхиальную биопсию образования. Однако пациент от этих процедур отказался, аргументировав свой отказ тем, что его ничего не беспокоит. Учитывая сложившееся положение, пульмонолог порекомендовал больному повторить КТ исследование через месяц и с новыми данными прийти к нему. При повторно выполненной КТ от 30.06.2013 в прикорневом отделе левого легкого продолжало выявляться образование с четкими ровными контурами, размеры которого не изменились. В остальных отделах легких очаговых и инфильтративных изменений обнаружено не было. Признаков увеличения внутригрудных и бронхопульмональных лимфоузлов также не определялось. Заключение: КТ картина образования корня левого легкого. По сравнению с предыдущим исследованием без динамики.
После явки пациента на повторную консультацию к пульмонологу с контрольными данными КТ, проведенной 30.06.2013, больному было рекомендовано выполнение позитронной эмиссионной томографии.
8 июля 2013 года пациент К. из города Нижнего Новгорода в амбулаторном порядке прибыл на отделение позитронной эмиссионной томографии. После ознакомления с анамнезом пациента и изучения данных КТ мы заподозрили, что опухоль в корне левого легкого с большой долей вероятности имеет низкую степень злокачественности. Главными аргументами нашего умозаключения были длительное отсутствие жалоб у больного с опухолью, имеющей значительные размеры, и медленный темп роста патологического образования согласно данным КТ, оцененной в динамике. Кроме того, обращало на себя внимание отсутствие прямых признаков злокачественной опухоли. Так, у пациента с давно существующим большим образованием корня левого легкого не было обнаружено данных, свидетельствующих о регионарном и/или отдаленном распространении опухоли, не наблюдались также и симптомы инфильтрации левой ветви легочной артерии, несмотря на то, что образование располагалось очень близко к сосуду. Совокупность всех этих клинических и рентгенологических данных позволила нам заподозрить у больного наличие карциноидной опухоли, имеющей низкую степень злокачественности.
В связи с тем что мы имеем достаточно большой опыт применения 18F-ФДГ у больных НЭО, у нас возникли опасения, связанные с получением ложноотрицательных данных при этом виде злокачественных опухолей. Изложив свои сомнения пациенту, нами было принято совместное с пациентом решение о проведении ПЭТ с двумя РФП. Однако ситуацию осложняло то, что пациент был иногородним и уже приобрел билеты на обратный путь на этот же день. Учитывая сложившиеся обстоятельства, мы решили выполнить первое ПЭТ - сканирование с 11С-метионином, а затем, не ранее чем через 3 часа (время 10 периодов полураспада 11С), провести исследование с 18F-ФДГ.
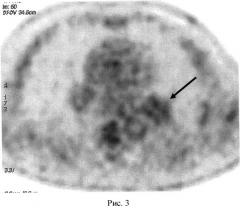
В 12 часов 15 минут 8 июля 2013 года внутривенно пациенту было введено 580 МБк 11С-метионина. Через 15 минут после инъекции 11С-метионина проведено сканирование органов грудной клетки. После стандартной реконструкции ПЭТ данных нами было получе