Способ получения тканеспецифического матрикса для тканевой инженерии паренхиматозного органа
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к клеточной трансплантологии, и может быть использовано при изготовлении матриксов и тканеинженерных конструкций. Для получения тканеспецифического матрикса выполняют перфузионную отмывку паренхиматозного органа и его децеллюляризацию. При этом за 60-120 минут до перфузионной отмывки донорского органа проводят профилактику внутрисосудистой агрегации клеточных элементов крови и нарушений микроциркуляции путем внутримышечного или внутривенного введения донору дезагреганта или дезагрегантов (гепарин и трентал). Далее осуществляют перфузию органа путем введения в его сосудистое русло физиологического раствора забуференного фосфатами, полученного из следующего состава: 138 мМ NaCl, 2,67 мМ KCl, 1,47 мМ KH2PO4, 8,1 мМ Na2HPO4, дистиллированная вода до 1 л, и содержащего 1% сывороточного альбумина и 10-15% глицерина или 10-15% диметилсульфоксида, с рН 7,4 в объеме, равном двойному объему сосудистого русла органа при перфузионном давлении в его артериальной системе 100-120 мм ртутного столба. Затем децеллюляризированный орган измельчают до размера частиц от 0,5 мм до 4 мм, измельченные фрагменты разделяют на порции по 5-10 г и замораживают каждую порцию путем погружения в жидкий азот на 5-10 минут. Замороженные порции измельчают повторно до размера частиц не более 600 мкм, после чего проводят размораживание каждой порции путем ресуспендирования в 30-70 мл физиологического раствора забуференного фосфатами, полученного из состава, содержащего 138 мМ NaCl, 2,67 мМ KCl, 1,47 мМ KH2PO4, 8,1 мМ Na2HPO4, дистиллированную воду до 1 л, с рН 7,4, при комнатной температуре. Затем из полученной суспензии удаляют частицы размером менее 200 мкм, после чего полученную фракцию подвергают лиофильному высушиванию и стерилизации с получением образцов искомого матрикса. Использование данного способа позволяет повысить полноту децеллюляризации за счет профилактики нарушений микроциркуляции в донорском органе, обеспечить увеличение плотности и равномерности рецеллюляризации всего объема матрикса и упрощение контроля за ней за счет увеличения площади адгезивных поверхностей матрикса для контакта с засеваемыми клетками путем получения его в форме порошка (микрогранул).3 з.п. ф-лы, 5 пр., 9 ил.
Реферат
Изобретение относится к медицине, а именно к регенеративной медицине и клеточной трансплантологии, может быть использовано при изготовлении и трансплантации тканеинженерных конструкций (ТИК) для коррекции или лечения недостаточности паренхиматозных органов. При этом на предлагаемом нативном тканеспецифическом матриксе может быть иммобилизован тканеспецифический клеточный материал для получения имплантируемых тканевых эквивалентов соответствующих паренхиматозных органов.
Предлагаемый способ может быть использован в специализированных отделениях, занимающихся регенеративной медициной при лечении или коррекции недостаточности функций печени, почек, легких, поджелудочной железы и других паренхиматозных органов путем индукции и поддержания в поврежденных органах процессов восстановительной регенерации.
В настоящее время для длительной компенсации функции поврежденного органа используются приемы тканевой инженерии, предполагающие создание имплантируемых ТИК. Ключевым вопросом создания эффективных ТИК является разработка матриксов (каркасов), позволяющих доставлять специфические клетки в орган, требующий коррекции, и обеспечивать их длительное функционирование в нем.
Известны неспецифические биосинтетические или синтетические матриксы для иммобилизации клеточного материала и пролонгирования сроков выживания изолированных ассоциатов тканеспецифических клеток [Kulig K.M. & Vacanti J.P. Hepatic tissue engineering. // Transpl. Immunol. - 2004. - Vol.12. - p.303-310].
Отсутствие биологически совершенных как биосинтетических, так и синтетических матриксов для доставки жизнеспособных тканеспецифических клеток в поврежденный орган, удержания их там и обеспечения условий нормального и длительного функционирования первичной культуры специализированных клеток заставляет разрабатывать новые технологии получения матриксов, удовлетворяющих этим требованиям [Севастьянов В.И., Перова Н.В., Немец Е.А., Сургученко В.А., Пономарева А.С. Примеры экспериментально-клинического применения биосовместимых материалов в регенеративной медицине. В книге: Биосовместимые материалы (учебное пособие). Под ред. В.И. Севастьянова и М.П. Кирпичникова // МИА. - М. - 2011 г., Часть II, глава 3, с.237-252].
Среди матриксов предпочтение отдается полимерам природного происхождения (биополимерам) и их производным: альгинаты, коллаген, желатин, хитозан, гиалуроновая кислота, полиэфиры бактериального происхождения [Волова Т.Г., Севастьянов В.И., Шишацкая Е.И. Полиоксиалканоаты - биоразрушаемые полимеры для медицины: Монография. 2-е изд., дополн. и переработ. - Красноярск, «Платина» 2006. - 288]; спидроинам-белкам каркасной нити пауков [Moisenovich М.М., Pustovalova О.L., Arhipova A.Yu., Vasiljeva Т.V., Sokolova О.S., Bogush V.G., Debabov V.G., Sevastianov V.I., Kirpichnikov М.P., Agapov I.I. In vitro and in vivo biocompatibility studies of a recombinant analogue of spidroin 1 scaffolds // Journal of biomedical materials research. - 2011. - Vol.96. - p.125-131].
Эти матриксы наряду с высокотехнологичными свойствами обладают в разной степени выраженности биосовместимостью, механической прочностью, эластичностью, биодеградабельностью, отсутствием иммуногенности. Однако эти матриксы не обладают тканеспецифической каркасностью и потому нуждаются в декорировании (дополнительном покрытии) или модифицировании их поверхности путем введения структур - сайтов для адгезии клеток.
Известны способы изготовления нативного матрикса различных паренхиматозных органов, обеспечивающие изготовление тканеспецифического объемного матрикса - каркаса целого органа с сохранением архитектоники ткани и микроциркуляторного русла путем децеллюляризации органа: почек [Karina H., Nakayama B.S., Batchelder С.А., Lee С.I., Tarantal A.F. Decellularized Rhesus Monkey Kidney as a Three-Dimensional Scaffold for Renal Tissue Engineering. // Tissue Engineering. - 2010. - Part A. Vol.16. - p.2207-2216], сердца [Ott H.C., Matthiesen T.S., Goh S.K. et al. Perfusion-decellularized matrix: using nature's platform to engineer a bioartificial heart. // Nat. Med. - 2008. Vol.14(2). - p.213-221], легких [Petersen Т.Н., Calle E.A., Colehour M.B., Niklason L.E. Matrix composition and mechanics of decellularized lung scaffolds. // Cells Tissues Organs. - 2012. - Vol.195(3). - p.222-231], печени [Badylak S. Decellularized liver for repair of tissue and treatment of organ deficiency // Patent US 2004/0176855 A1. - September 9. - 2004, Baptista P.M., Siddiqui M.M., Lozier G. et al. The use of whole organ decellularization for the generation of a vascularized liver organoid. // Hepatology. - 2011. Vol.53(2). - p.604-617] и других органов [Arenas-Herrera J.E., Ко I.K., Atala A., Yoo J.J. Decellularization for whole organ bioengineering. //Biomed Mater. - 2013. Vol.8(1): 014106. Park K.M., Woo H.M. Systemic decellularization for multi-organ scaffolds in rats. // Transplant. Proc. - 2012. - Vol.44(4). - p.1151-1154].
Каркасные белки нативных матриксов интегративно содержат в своем составе остатки тканевых структур (гликопротеиды внеклеточного вещества, структурные белки межклеточных контактов и факторы прикрепления клеток), которые позволяют оптимизировать условия для пролонгированной жизнедеятельности прикрепившихся клеток.
Децеллюляризированные органные матриксы предназначены для их последующей рецеллюляризации (ревитализации) и изготовления рецеллюляризованных (ревитализированных) трансплантатов целых органов путем их реинженеринга [Barakat О., Abbasi S., Rodriguez G., Rios J., Wood R.P., Ozaki C., Holley L.S., Gauthier P.K. Use of decellularized porcine liver for engineering humanized liver organ. // J. Surg. Res. - 2012. Vol.173(1). - p.11-25].
В качестве прототипа предлагаемого способа нами выбран известный способ изготовления децеллюляризированного матрикса паренхиматозного органа, например печени. [Baptista P.M., Vyas D., Moran E., Wang Z., Soker S. Human Liver Bioengineering Using a Whole Liver Decellularized Bioscaffold. // Methods Mol. Biol. - 2013. - Vol.1001, - p.289-298].
Сущность способа-прототипа заключается в следующем.
Для получения тканеспецифического матрикса печени используют донорскую печень человека. Путем перфузии сосудистого русла органа специальными децеллюляризирующими составами получают изолированный цельный децеллюляризированный орган, состоящий из внеклеточных белков, сохраняющих внутреннюю архитектонику органа, которая при засеве клеток позволяет прикрепляться различным типам специализированных клеток, обеспечивающих его специализированную функцию.
К недостаткам прототипа, предполагающего использование децеллюляризированного органного матрикса, относятся:
- высокий процент неполной децеллюляризации трупных донорских трансплантатов из-за возникающих в нем нарушений микроциркуляции;
- сложность полноценного заселения клетками всего объема органных децеллюляризированных матриксов;
- сложность доставки кислорода и питательных веществ ко всем прикрепленным донорским клеткам, особенно в глубине органного матрикса;
- сложность и низкая эффективность рецеллюляризации и реинженеринга децеллюляризированных органных матриксов;
- отсутствие надежного и точного контроля объема и глубины заселения матриксов клеточным материалом при рецеллюляризации;
- сложность надежного и точного контроля формирования межклеточных взаимоотношений в рецеллюляризированной структуре, что соответственно не позволяет точно контролировать биологические функции вновь созданной ткани (органа);
- отсутствие индивидуальных режимов и стандартизированных сроков культивационного перфузирования при рецеллюляризации нативных органных матриксов для формирования адекватной биологической функции вновь созданной ткани (органа).
Нами поставлена задача разработать доступный, дешевый и универсальный способ получения матрикса, сохраняющего нативные свойства и тканеспецифичность, который может быть использован для изготовления имплантируемых ТИК паренхиматозных органов.
Технический результат, достигаемый при осуществлении заявляемого способа, заключается в одновременном
- повышении полноты децеллюляризации за счет профилактики нарушений микроциркуляции в донорском органе;
- упрощениии реинженеринга матрикса, обеспечении увеличения плотности и равномерности рецеллюляризации всего объема матрикса и упрощении контроля за ней за счет увеличения площади адгезивных поверхностей матрикса для контакта с засеваемыми клетками путем получения его в форме порошка (микрогранул);
- обеспечении удобства при хранении полученного матрикса в условиях бытового холодильника за счет последовательного применения оригинального режима процедур: механического измельчения, замораживания, дополнительного измельчения замороженного матрикса донорского органа, высушивания его и стерилизации;
- сохранении тканеспецифичности матрикса за счет сохранения нативных свойств его структурных белков, межклеточных контактов и факторов прикрепления клеток.
Таким образом, измельчение матрикса до порошкообразного состояния (до получения микрогранул) позволяет не только увеличить его поверхность для контакта с клетками при рецеллюляризации, что в свою очередь обеспечивает надежность прикрепления тканеспецифического клеточного материала, но также визуально контролировать процесс сокультивирования матрикса и клеток.
При использовании полученного с помощью патентуемого способа матрикса можно визуально контролировать рецеллюляризацию, подбирать соотношение площади матрикса и количества засеваемых клеток для повышения эффективности пролиферации последних при создании и имплантации ТИК.
Предлагаемый способ позволяет создать адекватные условия для прорастания сосудов через полученные матриксы (на отдельных участках матрикс сам может представлять собой стенку сосуда), что создает условия для пролонгированной жизнедеятельности посаженных на них клеток.
Заявляемый способ позволяет отказаться от необходимости применения дополнительного покрытия (декорирования, модифицирования) поверхности матрикса внеклеточными тканевыми структурными белками для усиления клеточной адгезии тканеспецифических клеток.
Еще одним достоинством предложенного способа получения биологического матрикса является возможность его длительного хранения перед применением с сохранением тканеспецифичности. При этом с помощью предлагаемого способа матриксы для ТИК паренхиматозных органов могут быть получены как в трансплантационных центрах, так и централизованно, что при возможности длительного хранения матрикса создает удобство для его применения. Централизованная заготовка матриксов для ТИК может быть исключена.
В предлагаемом изобретении не используются ткани и/или клеточный материал эмбрионов человека. Использован донорский материал только взрослых доноров.
Сущность изобретения заключается в следующем.
Способ получения тканеспецифического матрикса для тканевой инженерии паренхиматозного органа включает профилактику внутрисосудистой агрегации клеточных элементов крови и нарушений микроциркуляции за 60-120 минут до перфузионной отмывки донорского органа путем внутримышечного или внутривенного введения донору дезагреганта или дезагрегантов. Затем проводят перфузионную отмывку донорского органа, далее извлекают (эксплантируют) одноименный (соответствующий) донорский паренхиматозный орган человека и затем проводят децеллюляризацию. Так, для получения тканеспецифического матрикса для тканевой инженерии, например, печени используют донорскую печень человека, для получения тканеспецифического матрикса для тканевой инженерии, например, почки используют донорскую почку человека, для получения тканеспецифического матрикса для тканевой инженерии, например, поджелудочной железы используют донорскую поджелудочную железу человека. При этом после процедуры децеллюляризации осуществляют перфузию децеллюляризированного органа путем введения в его сосудистое русло физиологического раствора забуференного фосфатами, который получен из следующего состава: 138 мМ NaCl, 2,67 мМ KCl, 1,47 мМ КН2РО4, 8,1 мМ Na2HPO4, дистиллированная вода до 1 л, и содержит 1% сывороточного альбумина и 10-15% глицерина или 10-15% диметилсульфоксида. Используемый перфузионный раствор имеет рН 7,4. Объем вводимого перфузионного раствора равен двойному объему сосудистого русла органа. При проведении перфузии обеспечивают перфузионное давление в артериальной системе децеллюляризированного органа 100-120 мм ртутного столба. Затем децеллюляризированный орган измельчают с образованием частиц размером (до размера частиц) от 0,5 мм до 4 мм. Измельченные фрагменты разделяют на порции по 5-10 г. Замораживают каждую порцию путем погружения в жидкий азот на 5-10 минут. Далее замороженные порции измельчают повторно с образованием частиц размером (до размера частиц) не более 600 мкм. После чего проводят размораживание каждой порции путем ресуспендирования (погружения) в 30-70 мл физиологического раствора забуференного фосфатами с рН 7,4, полученного из состава, содержащего 138 мМ NaCl, 2,67 мМ KCl, 1,47 мМ KH2PO4, 8,1 мМ Na2HPO4, дистиллированную воду до 1 л, при комнатной температуре. Из полученной суспензии отделяют (удаляют) частицы размером менее 200 мкм. После чего полученную фракцию частиц подвергают лиофильному высушиванию и стерилизации и получают образцы искомого матрикса.
В частном случае образцы стерилизуют γ-облучением в дозе 15 кГр.
Образцы хранят при температуре 4-6°C.
В качестве дезагрегантов могут быть использованы трентал и гепарин.
Нами установлено, что патентуемый способ может быть использован для получения ТИК различных паренхиматозных органов, учитывая общие принципы их анатомического строения и функционирования.
Способ осуществляется следующим образом.
Патентуемый способ изготовления нативного порошкообразного матрикса может быть использован для получения ТИК различных паренхиматозных органов. Особенности способа при получении матрикса того или иного паренхиматозного органа сводятся к особенностям техники проведения инициальной перфузионной отмывки соответствующего донорского органа, которая является традиционной процедурой и известна специалистам [Онищенко Н.А., Шагидулин М.Ю. Консервация органов и тканей // Трансплантология. Под редакцией В.И. Шумакова. - М.: МИА. - 2006. - С.62-83.].
Способ включает следующие этапы:
1. Медикаментозную защиту микроциркуляторного русла соответствующего (одноименного) донорского органа и профилактику внутрисосудистой агрегации клеточных элементов крови и улучшение микроциркуляции органов проводят перед эксплантацией (забором) органа за 60-120 минут до начала его перфузионной отмывки от крови с помощью внутримышечного или внутривенного введения донору дезагрегантов. При этом вводят, например, трентал в дозе 5-10 мг/кг массы донора и гепарин в дозе 25000 ME.
2. Перфузионной отмывке донорского органа предшествует канюляция его приносящего сосуда с созданием физиологических параметров перфузии: артериальное давление 100-120 мм ртутного столба и венозное давление 8-12 мм ртутного столба.
Например, для перфузионной отмывки печени канюлируют бедренную артерию двухпросветным катетером и воротную вену; для перфузионной отмывки почек канюлируют бедренную артерию двухпросветным катетером.
При перфузионной отмывке, например, печени человека проводят перфузию физиологическим раствором забуференным фосфатами, полученным из следующего состава: 138 мМ NaCl, 2,67 мМ KCl, 1,47 мМ KH2PO4, 8,1 мМ Na2HPO4, дистиллированная вода до 1 л, с рН 7,4 (PBS) с гепарином в дозе 3500 ME. В качестве PBS может быть использован, например, раствор фирмы Invitrogen/Gibco, полученный из состава, содержащего 138 мМ NaCl, 2,67 мМ KCl, 1,47 мМ KH2PO4, 8,1 мМ Na2HPO4, дистиллированную воду до 1 л. Объем перфузионного раствора - 5000 мл. При этом перфузию выполняют следующим образом: 1000 мл раствора PBS с гепарином в дозе 700 ME вводят по артериальной системе со скоростью 220-260 мл/мин, создавая давление 120 мм ртутного столба; и 4000 мл раствора PBS с гепарином в дозе 2800 ME вводят по венозной системе со скоростью 900 мл/мин, создавая давление 8 мм ртутного столба. Затем осуществляют эксплантацию (изъятие) донорской печени.
3. Далее осуществляют децеллюляризацию изолированного донорского органа, например печени, используя перфузию через воротную вену и печеночную артерию растворов детергента с объемной скоростью перфузии через печень 40-80 мл/100 г органа/мин с постепенно повышающейся концентрацией:
а) 500-800 мл PBS, содержащего 1% Triton X 100 и 0,1% натриевой соли додецилсульфата (SDS) с дувукратной заменой раствора на свежий раствор того же состава через каждые 3 часа перфузии в рециркуляционном режиме;
b) 500-800 мл PBS, содержащего 2% Triton X 100 и 0,1% SDS с дувукратной заменой раствора на свежий раствор того же состава через каждые 3 часа перфузии в рециркуляционном режиме;
с) 500-800 мл PBS, содержащего 3% Triton X 100 и 0,1% SDS с дувукратной заменой раствора на свежий раствор того же состава через каждые 3 часа перфузии в рециркуляционном режиме.
Затем проводят отмывку децеллюляризированного органа от детергентов путем перфузии 500-800 мл PBS, с трехкратной заменой раствора на свежий раствор того же состава через каждый час перфузии в рециркуляционном режиме, создавая давление в артерии 100-120 мм ртутного столба и давление в вене 8-12 мм ртутного столба.
4. Пропитывание децеллюляризированного органа криопротектором осуществляют следующим образом. Сосудистое русло децеллюляризированного органа (матрикс) перфузируют криопротекторным раствором - PBS с рН 7,4, содержащим 1% сывороточного альбумина и 10-15% глицерина или 10-15% диметилсульфоксида (DMSO). Объем вводимого криопротектора равен двойному объему сосудистого русла децеллюляризированного органа.
Двойной объем сосудистого русла децеллюляризированного органа, например, для печени человека составляет 3000 мл, для почек человека - 600 мл.
5. Механическое размельчение децеллюляризированного органа на фрагменты проводят до образования частиц размером от 0,5 мм до 4 мм. Для проведения данного механического измельчения могут быть использованы хирургический скальпель или медицинские ножницы. Полученные фрагменты разделяют на порции массой 5-10 г.
6. Осуществляют замораживание каждой полученной порции путем ее погружения в жидкий азот при температуре «-196°C» на 5-10 минут.
7. Замороженные фрагменты децеллюляризированного матрикса повторно механически измельчают в фарфоровой ступке до получения массы порошкообразной консистенции с образованием частиц не более 600 мкм. Для получения частиц с указанным размером также может быть использовано сито с квадратными ячейками с размером ячейки 200×200 мкм (40 mesh). Использование сита позволяет удалить крупные фрагменты с размером более 600 мкм.
8. Проводят размораживание каждой порции полученных фрагментов путем ресуспендирования (погружения) в 30-70 мл раствора PBS при комнатной температуре. Обычно для размораживания требуется 3-5 минут.
9. Отделяют частицы размером менее 200 мкм путем фильтрования полученного материала через сито с размером ячеек 130×130 мкм (60 mesh).
Общая масса частиц матрикса, выделенных из одной печени человека, составляет от 500 до 850 г.
10. Проводят лиофилизацию полученных частиц: сначала замораживают частицы матрикса (массой до 10 г матрикса) в сублимационной камере в течение 8 часов при температуре «-35°C»; затем их высушивают в вакууме при давлении от 2 до 100 Па при температуре нагрева не выше 35°C в течение 2 суток.
11. Проводят стерилизацию образцов γ-облучением в дозе 15 кГр.
12. Длительно хранят стерильный децеллюляризированный порошкообразный матрикс при температуре 4-6°C до рецеллюляризации клетками, выделенными из идентичных донорских органов.
Для получения матрикса печени в качестве исходного материала используют соответствующий донорский орган - донорскую печень; для матрикса почки - донорскую почку и т.д.
Для доказательства возможности достижения заявленного назначения и достижения указанного технического результата - пригодности децеллюляризированных тканеспецифических порошкообразных матриксов для посадки на них специализированных клеток приводим следующие данные.
Пример 1.
Получение нативного матрикса из печени крысы по предложенному способу:
1. Проводили медикаментозную защиту микроциркуляторного русла печени крысы за 60 минут до начала его перфузионной отмывки с помощью дезагрегантов, при этом использовали трентал в дозе 5 мг/кг массы экспериментального животного и гепарин в дозе 1000 ME, которые вводили внутривенно.
2. Для перфузионной отмывки (удаления элементов крови из сосудистого и микрососудистого русла печени крысы) канюлировали воротную вену и осуществляли перфузию раствором PBS в объеме 30 мл с гепарином в дозе 500 ME со скоростью 150 мл/ч. Затем орган с канюлей эксплантировали.
3. Далее осуществляли децеллюляризацию печени крысы, используя перфузию через воротную вену растворами детергентов со скоростью 150 мл/ч с постепенно повышающейся концентрацией:
а) 500 мл PBS, содержащего 1% Triton X 100 и 0,1% SDS;
b) 500 мл PBS, содержащего 2% Triton X 100 и 0,1% SDS;
с) 500 мл PBS, содержащего 3% Triton X 100 и 0,1% SDS.
4. Проводили отмывку децеллюляризированной печени от детергентов путем перфузии 300 мл PBS со скоростью 150 мл/ч.
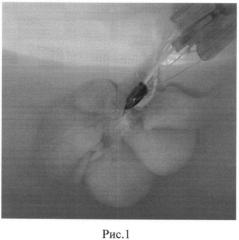
На рисунке №1 представлена децеллюляризированная печень крысы.
5. Осуществляли пропитывание децеллюляризированной печени (матрикса) криопротекторным раствором - PBS с рН 7,4, содержащим 1% сывороточного альбумина и 15% глицерина, путем его перфузии через сосудистое русло децеллюляризированной печени с объемной скоростью перфузии 150 мл/ч. Объем перфузионного раствора - 10 мл;
6. Осуществляли механическое размельчение децеллюляризированного матрикса на фрагменты размером от 0,5 до 4 мм.
7. Проводили замораживание полученной порции децеллюляризированного матрикса путем погружения в жидкий азот при температуре -196°C. При этом погружали материал в жидкий азот на 10 минут.
8. Замороженные фрагменты децеллюляризированного матрикса повторно механически измельчали в фарфоровой ступке до получения массы порошкообразной консистенции.
9. Проводили просеивание замороженных фрагментов через сито с размером ячеек 200×200 мкм (40 mesh) для удаления крупных фрагментов размером более 600 мкм.
10. Проводили размораживание полученной порции просеянных фрагментов путем погружения и перемешивания в 50 мл раствора PBS с рН 7,4 при комнатной температуре в течение 5 минут до получения однородной суспензии.
11. Отделяли и удаляли частицы размером менее 200 мкм путем фильтрования через сито с размером ячеек 130×130 мкм (60 mesh).
Масса частиц матрикса, выделенных из одной печени крысы, составила 0,8 г.
12. Проводили лиофилизацию: для чего сначала замораживали частицы матрикса (0,8 г) в сублимационной камере в течение 8 часов при температуре «-35°C», затем их высушивали в вакууме при давлении 27 Па при температуре нагрева не выше 35°C в течение 2 суток.
13. Проводили стерилизацию полученных образцов γ-облучением в дозе 15 кГр.
14. Хранили стерильный децеллюляризованный порошкообразный матрикс при температуре 4-6°C в течение 1 месяца до рецеллюляризации клетками.
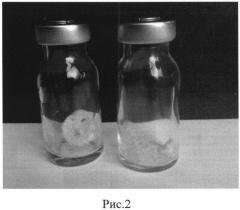
На рисунке 2 представлены лиофилизированные децеллюляризированные матриксы печени крысы.
Размеры пор децеллюляризированного нативного матрикса печени крысы, полученного в виде сухого порошка, были не более 50 мкм. Суммарная пористость полученного матрикса не превышала 80%. Приведенные характеристики полученного децеллюляризированного нативного порошкообразного матрикса свидетельствуют о его пригодности для рецеллюляризации клетками.
Пример 2.
Для доказательства сохранения тканеспецифических свойств матрикса, полученного по предложенному способу, приводим результаты сравнительного изучения адгезии различных типов клеток на этом матриксе.
На матрикс, полученный по предлагаемому способу из донорской печени (см. пример 1), осуществляли посадку клеток аллогенной печени, клеток линии HepG2, MMCK КМ и клеток почечного эпителия.
Выделение аллогенных клеток печени осуществляли по традиционной методике [Шагидулин М.Ю., Онищенко Н.А., Крашенинников М.Е., Ильинский И.М., Можейко Н.П., Шмерко Н.П., Севастьянов В.И., Готье С.В. Выживание клеток печени, иммобилизированных на 3-D матриксах при моделировании печеночной недостаточности // Вестник трансплантологии и искусственных органов. - 2011. - №3. - Т.XIII. - с.59-66.].
Заселение частиц сухого порошкообразного децеллюляризированного матрикса аллогенными клетками печени и клетками других типов осуществляли по традиционной методике [Шагидулин М.Ю., Онищенко Н.А., Крашенинников М.Е., Ильинский И.М., Можейко Н.П., Шмерко Н.П., Севастьянов В.И., Готье С.В. Выживание клеток печени, иммобилизированных на 3-D матриксах при моделировании печеночной недостаточности // Вестник трансплантологии и искусственных органов. - 2011. - №3. - Т.XIII. - с.59-66.].
250 мкл влажного децеллюляризированного матрикса, содержащего от 3,5 до 3,8×1012 частиц матрикса, смешивали с 1 мл суспензии клеток (1×106 клеток/мл). Матриксы из печени с четырьмя типами клеток (аллогенные клетки печени, клетки линии HepG2, MMCK KM и клетки почечного эпителия) помещали в отдельные стерильные чашки Петри (d=90 мм) для инкубации in vitro в ростовой среде DMEM/Ham F-12 (Dulbecco's Modified Eagle's Vedium/Nutrient Mixture F-12 Ham или среда Игла, модефицированная Дульбеко, смешанная со средой Ham F-12), с добавлением фетальной бычьей сыворотки, фактора роста гепатоцитов, эпидермального фактора роста, дексаметазона, этаноламина, селенита натрия, инсулина в объеме 10 мл.
Полученные суспензии различных типов клеток с частицами децеллюляризованного матрикса инкубировали при стандартных культуральных условиях в течение 5 суток.
Изучение результатов прикрепления и пролиферации клеток на матриксах осуществляли на 5 сутки сокультивирования без замены питательной среды.
Полученные результаты представлены на рисунках 3, 4, 5, 6, 7.
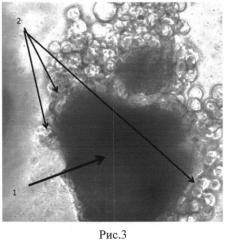
На рисунке 3 представлены клетки линии HepG2 на децеллюляризованном матриксе печени крысы, полученном по предложенному способу, где 1 - децеллюляризированный матрикс печени, 2 - клетки линии HepG2; фазовый контраст, ув.микроскопа×400.
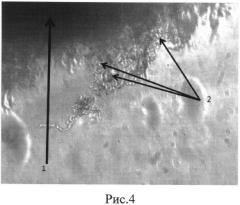
На рисунке 4 представлены клетки ММСК КМ на децеллюляризированном матриксе печени крысы, полученном по предложенному способу, где 1 - децеллюляризированный матрикс печени, 2 - клетки ММСК КМ, фазовый контраст, ув.микроскопа×400.
На рисунке 5 представлены клетки печени, адгезированные на матриксе «Цитодекс-3» (контроль матрикса), где 1 - Цитодекс-3, 2 - клетки печени, микроскопия по Номарскому, ув.микроскопа×630.
Клетки во всех опытах были посажены в одинаковой дозе и на одинаковое количество матриксных частиц децеллюляризованного матрикса из печени и полимерного матрикса Цитодекс 3.
На рисунке 6 представлены клетки ММСК КМ на Цитодекс-3, где 1 - Цитодекс-3, 2 - клетки ММСК КМ, фазовый контраст, ув.микроскопа×200.
Проведенный анализ результатов позволил установить, что оба используемых матрикса (цитодекс 3 и матрикс из децеллюляризированной печени, полученный по предложенному способу) обладают адгезивными свойствами для всех типов используемых клеток. Однако клетки аллогеной печени прикреплялись и пролиферировали на частицах децеллюляризированного матрикса из печени в достоверно большем количестве (прикрепление клеток на цитодексе - контроль - 100%; прикрепление клеток печени 250%; ММСК КМ - 120%; HepG2 - эквивалент печеночных стволовых клеток - 210%; клетки почечного эпителия - 140%), что было подтверждено методом Mossman [Mosmann Т. Rapid Colorimetric Assay for Cellular Growth and Survival: Application to Proliferation and Cytotoxicity Assays // Journal of Immunological Methods. - 1983. - Vol.65, - p.55-63.] по активности митохондриального дыхания живых прикрепившихся клеток.
На рисунке 7 представлены клетки линии HepG2 на децеллюляризованном матриксе печени при реакции МТТ, где А - продукты реакции МТТ на месте ранее живой клетки, световая микроскопия, ув.х200.
Этот рисунок прикрепившихся клеток доказывает, что нативный децеллюляризированный порошкообразный матрикс из печени, полученный по предлагаемому способу, обладает адгезивными свойствами и пригоден для рецеллюляризации.
Таким образом, данные по изучению адгезивных свойств децеллюляризированного порошкообразного матрикса из печени доказывают сохранность его тканеспецифических свойств и наибольшую пригодность для использования в качестве матриксов для адгезии тканеспецифических клеток печени.
Пример 3.
Изготовление нативного матрикса из почки крысы по предложенному способу выполняли следующим образом:
1. Проводили медикаментозную защиту микроциркуляторного русла почки донора за 100 минут до начала его перфузионной отмывки с помощью дезагрегантов, использовали внутривенное введение гепарина в дозе 1000 ME и трентала в дозе 5 мг/кг массы тела животного.
2. Выполняли канюляцию аорты в грудном отделе и проводили перфузию раствором PBS в объеме 30 мл с гепарином в дозе 500 ME со скоростью 250 мл/ч для удаления элементов крови из сосудистого и микрососудистого русла почки крысы.
3. Далее осуществляли децеллюляризацию почки крысы, проводя перфузию через аорту раствором детергента со скоростью 250 мл/ч с постепенно повышающейся концентрацией:
а) 500 мл PBS, содержащего 1% Triton X 100 и 0,1% SDS;
b) 500 мл PBS, содержащего 2% Triton X 100 и 0,1% SDS;
с) 500 мл PBS, содержащего 3% Triton X 100 и 0,1% SDS.
4. Проводили отмывку децеллюляризированной почки от детергентов путем перфузии со скоростью 250 мл/ч PBS в объеме 500 мл.
На рисунке 8 представлены децеллюляризированные почки крысы.
5. Осуществляли пропитывание децеллюляризированной почки криопротекторным раствором (PBS с рН 7,4, содержащий 1% сывороточного альбумина и 15% диметилсульфоксида в объеме 10 мл) путем перфузии через сосудистое русло децеллюляризированной почки раствора указанного состава с объемной скоростью перфузии 150 мл/ч.
6. Осуществляли размельчение матрикса на фрагменты размером от 0,5 до 4 мм.
7. Осуществляли замораживание полученной порции децеллюляризированного матрикса путем погружения в жидкий азот при температуре -196°C. При этом проводят погружение в жидкий азот сроком на 10 минут.
8. Замороженные фрагменты децеллюляризированного матрикса повторно механически измельчали в фарфоровой ступке до получения массы порошкообразной консистенции.
9. Проводили просеивание замороженных фрагментов через сито с размером ячеек 200×200 мкм (40 mesh) для удаления крупных фрагментов размером более 600 мкм.
10. Проводили размораживание полученной порции просеянных фрагментов путем погружения в 40 мл раствора PBS с рН 7,4 при комнатной температуре в течение 4 минут.
11. Проводили отделение мелких частиц (менее 200 мкм) путем фильтрования через сито с размером ячеек 130×130 мкм (60 mesh).
Масса частиц матрикса, выделенных из одной почки крысы, составила 0,3 г.
12. Проводили лиофилизацию: сначала замораживали частицы матрикса (0,3 г матрикса) в сублимационной камере в течение 8 часов при температуре «-35°C», затем их высушивали в вакууме при давлении 27 Па при температуре нагрева не выше 35°C в течение 2 суток.
13. Проводили стерилизацию образцов γ-облучением в дозе 15 кГр.
14. Хранили стерильный децеллюляризированный порошкообразный матрикс при температуре 4-6°C в течение 1,5 месяцев до рецеллюляризации клетками.
На рисунке 9 представлены лиофилизированные децеллюляризированные матриксы почек крысы.
Пример 4.
Для доказательства тканеспецифических свойств децеллюляризированных порошкообразных матриксов из почек наряду с аллогенными клетками почечного эпителия осуществляли посадку на этот матрикс и других типов клеток: клетки линии HepG2, MMCK КМ и клетки аллогенной печени.
Рецеллюляризацию частиц порошкообразного матрикса из почки, полученного патентуемым способом, аллогенными клетками печени и клетками других типов осуществляли по традиционной методике [Sagrinati С., Netti G.S.. Mazzinghi В., et all. Isolation and Characterization of Multipotent Progenitor Cells from the Bowman's Capsule of Adult Human Kidneys. // J Am Soc Nephrol. - 2006. Vol.17, - p.2443-2456,
Qi W., Johnson D. W, Vesey D. A et all. Isolation, propagation and characterization of primary tubule cell culture from human kidney (Methods in Renal Research). // Nephrology. - 2007. - Vol.12. - p.155-159].
Для этого 250 мкл влажного децеллюляризированного матрикса из почек, содержащего от 3,5 до 3,8×1012 частиц, смешивали с 1 мл суспензии клеток (1×106 клеток/мл). Матриксы из почек с четырьмя различными типами клеток (аллогенные клетки печени, клетки линии HepG2, ММСК КМ и клетки почечного эпителия) помещали в отдельные стерильные чашки Петри для инкубации in vitro в ростовой среде DMEM/Ham F-12, с добавлением фетальной бычьей сыворотки, фактора роста гепатоцитов, эпидермального фактора роста, дексаметазона, этаноламина, селенита натрия, инсулина. Полученные суспензии различных типов клеток с частицами децеллюляризированного матрикса инкубировали при стандартных культуральных условиях в течение 5 суток.
Посев клеток почечного эпителия крысы и клеток других клеточных линий (HepG2, ММСК КМ и клетки печени крысы, клетки почечного эпителия) осуществляли в одинаковой дозе на одинаковое количество децеллюляризованного матрикса из почек и полимерного матрикса Цитодекс 3 (контроль универсального матрикса) в количестве 1×106 клеток на 0,25 г влажной массы матриксных частиц для сравнения адгезивных свойств различных клеток.
Изучение результатов прикрепления и пролиферации различных типов клеток на матриксах почек осуществляли на 5 сутки сокультивирования без замены питательной среды при стандартном режиме культивирования. В качестве контроля использовался матрикс Цитодекс-3.
Проведенный сравнительный анализ позволил установить, что оба используемых матрикса (Цитодекс-3 и децеллюляризированный матрикс из почки, полученный по заявленному способу) обладают адгезивными свойствами для всех типов используемых клеток. Однако клетки почечного эпителия прикреплялись и пролиферировали на частицах децеллюляризированного матрикса из почек крысы в достоверно большем количестве (прикрепление клеток на цитодексе - контроль - 100%; прикрепление клеток печени 130%; ММСК КМ - 125%; HepG2 - эквивалент печеночных стволовых клеток - 120%; клетки почечного эпителия - 230%), что было подтверждено методом Mossman [Mosmann Т. Rapid Colorimetric Assay for Cellular Growth and Survival: Application to Proliferation and Cytotoxicity Assays // Journal of Immunological Methods. - 1983. - Vol.65, - p.55-63.] по активности митохондриального дыхания живых прикрепившихся клеток.
Таким образом, данные по изучению адгезивных свойств децеллюляризированного порошкообразного матрикса из почек доказывают сохранность его тканеспецифических свойств и наибольшую пригодность для использования в качестве матриксов для адгезии тканеспецифических клеток почечного эпителия.
Полученные данные по изучению адгезивных свойств децеллюляризированных порошкообразных матриксов из печени и почек, полученных по разработанной нами технологии, подтверждают не только сохранность адгезивных свойств этих матриксов, но и сохранность и наибольшую выраженность тканеспецифических свойств матриксов, а также пригодность их для посадки (адгезии) клеток соответствующих органов.
Пример 5.
Имплантация предлагаемого тканеспецифического матрикса для тканевой инженерии паренхиматозного органа в составе ТИК.
У крысы создавали экспериментальную модель токсического повреждения печени с исходом в цирроз. Изготовление ТИК начинали с использования методики культивирования клеток донорской печени на влажных частицах децеллюляризированного матрикса из печени по методике, изложенной в примере 2. Далее на 6 сутки суспензию с чашек Петри переносили в пробирки, центрифугировали 5 минут при 1500 об/мин, надосадочную жидкость удаляли отстаиванием, осадок разводили 10 мл раствором PBS рН 7,4, полученную суспензию частиц с адгезированными клетками повторно центрифугировали, после чего надосадочную жидкость удаляли. Процедуру повторяли 3 раза. Осадок частиц с адгезированными клетками разводили в 0,5 мл раствора PBS рН 7,4 до получения равномерной суспензии, затем набирали суспензию ТИК в шприц и имплантировали в поврежденную печень крысы.
Динамическое изучение редукции клинических и морфофункциональных проявлений хронической печеночной недостаточности выявило эффективность коррекции и лечения хронической печеночной недостаточности методом имплантации ТИК с использованием тканеспецифического печеночного матрикса для тканевой инженерии паренхиматозного органа, полученного с помощью патентуемого нами способа.
Во всех случаях был достигнут желаемый результат, а именно был разработан доступный, дешевый и универсальный способ получения нативных децеллюляризированных тканеспецифических матриксов из паренхиматозных органов в виде стерильных порошков с нативными и тканеспецифическими свойствами за счет отработки условий подготовки донорских органов к децеллюляризации и отработки режимов их изготовления.
Предложенный способ позволяет увеличить площади доступных адгезивных пове