Способ анестезиологического пособия при оперативных вмешательствах у пациентов с синдромом диабетической стопы
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к анестезиологии и реаниматологии, и может быть использовано в качестве анестезиологического пособия при проведении некрэктомии на нижней конечности у пациентов с синдромом диабетической стопы. Для этого осуществляют проводниковую блокаду седалищного нерва местным анестетиком. При этом блокаду проводят в течение 72 часов. Способ обеспечивает сокращение сроков эпителизации раны и ускорение ее заживления за счет улучшения кровообращения, обусловленного длительным сохранением эффекта вазодилатации, в том числе и после окончания введениия анестетика у данной категории больных. 2 ил., 3 табл., 2 пр.
Реферат
Изобретение относится к медицине, а именно к анестезиологии и реаниматологии, и может быть использовано при оперативных вмешательствах на стопе и голени у больных с синдромом диабетической стопы.
Известны следующие способы анестезиологического пособия при оперативных вмешательствах на нижних конечностях у пациентов с синдромом диабетической стопы:
1) общий эндотрахеальный наркоз,
2) тотальная внутривенная анестезия,
3) спинальная анестезия,
4) эпидуральная анестезия,
5) региональная анестезия.
Остановимся на каждом из них.
1) Способ анестезиологического пособия в виде общего эндотрахеального наркоза заключается в том, что на фоне миорелаксантов (суксаметония хлорид, пипекурония бромид и т.п.) осуществляют эндотрахеальную интубацию и проводят анестезию ингаляционными анестетиками (закись азота, севофлюран, галотан) (Marvin Е. Levin, Lawrence W. O'Neal, John H. Bowker, Michael A. Pfeifer. The diabetic foot. Elsevier Health Sciences, 2008 pp 432-434).
Во время интубации трахеи у пациента в течение 30-60 сек отсутствует спонтанное дыхание. Вызываемая им гипоксия увеличивает риск гемодинамических нарушений, особенно у ослабленных пациентов (престарелых), которые имеют множество хронических заболеваний. Гемодинамические нарушения могут приводить к инсультам, инфарктам, гипертоническим кризам и т.д. прямо на операционном столе.
После эндотрахеального наркоза обязательным является ведение послеоперационного периода в отделении реанимации и интенсивной терапии. Длительное течение послеоперационного периода, необходимость до 7 суток использовать наркотические анальгетики с целью купирования болей увеличивают количество койко-дней, проведенных пациентом в стационаре, и стоимость анестезиологического пособия.
2) Тотальную внутривенную анестезию (М. Е. Edmonds, Michael Е. Edmonds, Alethea V. M. Foster, Lee J. Sanders. A practical manual of diabetic foot care. Wiley-Blackwell, 2004 pp 200 - 202) проводят одним из анестетиков короткого действия для внутривенного введения (пропофол, кетамин, тиопентал натрия).
Во время проведения анестезии дыхание у пациента спонтанное, но, учитывая нарушение уровня сознания пациента, риск западения языка, апноэ, как правило, приходится осуществлять ингаляционную поддержку пациента увлажненным кислородом через лицевую или ларингеальную маску. Кроме того, для обеспечения адекватного спонтанного дыхания во время анестезии анестезиологу нередко приходится выводить вперед нижнюю челюсть пациента и удерживать ее двумя руками в течение всей операции (пока у пациента не восстановится сознание), что представляет собой дополнительную сложность в данном методе. Гипоксия, а также влияние самих анестетиков (Kitamura Т, Ogawa М. Kawamura G, Sato К, Yamada Y. Anesth Analg. The effects of sevoflurane and propofol on glucose metabolism under aerobic conditions in fed rats. 2009 Nov; 109(5):1479-85; Illera JC, Gonzalez Gil A, Silvan G, Illera M. J. The effects of different anaesthetic treatments on the adreno-cortical functions and glucose levels in NZW rabbits. Physiol Biochem. 2000 Dec; 56(4):329-36) увеличивают риск гемодинамических нарушений, интраоперационной аспирации и изменения уровня глюкозы (гипогликемии и гипергликемии) в крови пациента.
Течение послеоперационного периода характеризуется необходимостью длительно использовать наркотические анальгетики (до 7 суток) с целью купирования болевого синдрома.
Обязательным условием внутривенной анестезии является тщательный индивидуальный подбор доз препаратов с учетом мониторинга жизненно важных функций организма. Как правило, требуются меньшие дозы анестетиков, однако эпизоды гипотонии и апноэ даже на фоне сниженных доз препаратов встречаются нередко.
При проведении эндотрахеального наркоза и внутривенной анестезии возможны аспирация желудочным содержимым, нарушение ритма сердца, снижение или повышение артериального давления.
3) Способ анестезиологического пособия с помощью спинальной анестезии характеризуется тем, что один из местных анестетиков (лидокаин, бупивакаин, ропивакаин) в виде гипербарического раствора вводят непосредственно в центральный канал спинного мозга (интратекальное пространство) (Soo-Hwan Kim 1, Min-Jeong Cho 1, Yang-Sik Shin 1, Jeong-Soo Lee 1, Jin-Woo Lee and Kyung-Bong Yoon 1. Spinal anesthesia with 3.75 mg of 0.25% hyperbaric bupivacaine for diabetic foot surgery. Korean J Anesthesiol 2009 Mar; 56(3): 273-9).
Применение данного способа связано с высоким риском гемодинамических нарушений в периоперационном периоде из-за введения анестетика непосредственно в спинномозговой канал. Расчет дозы требует большой точности. В послеоперационный период часто возникает синдром «постпункционной головной боли (Minai) FN, Hasan SF, Sheerani M.J. Post-dural puncture posterior reversible encephalopathy syndrome. Coll Physicians Surg Pak. 2011 Jan; 21(1):37-9). Больному необходимо вводить наркотические анальгетики до 7 суток после операции с целью купирования болей.
Имеются определенные сложности при пункции спинномозгового канала, обусловленные анатомическими особенностями пациента; зачастую пациент испытывает сильный страх перед данной манипуляцией (В. Simini. Injections and pain. The Lancet, Volume 355, Issue 9209, Page 1076, 25 March 2000).
4) При осуществлении эпидуральной анестезии (Звягин А.А., Оруджева С.А., Сашурина Л.П., Чистов А.С. Центральная гемодинамика при эпидуральной анестезии у больных с гнойно-некротическими формами диабетической стопы. Анестезиология и реаниматология, 2002. - N3. - С.39-41) эпидуральное пространство пунктируют с помощью иглы Туохи, после чего (необязательно) осуществляют его катетеризацию. В эпидуральное пространство вводят один из локальных анестетиков (бупивакаин, лидокаин, ропивакаин).
Применение данного способа сопровождается высоким риском гемодинамических нарушений в периоперационном и послеоперационном периоде, т.к. имеется накопительный эффект от препаратов местных анестетиков, вводимых эпидурально. При пролонгировании анестезии в послеоперационном периоде обязательно соблюдение строго постельного режима на весь период пролонгации, в связи с чем увеличивается риск развития гипостатической пневмонии.
Имеются определенные сложности при пункции эпидурального пространства, обусловленные анатомическими особенностями пациента (Schier R, Guerra D, Aguilar J, Pratt GF, Hernandez M, Boddu K, Riedel B. Epidural space identification: a meta-analysis of complications after air versus liquid as the medium for loss of resistance. Anesth Analg. 2009 Dec; 109(6):2012-21. Review).
Данная манипуляция, как и предыдущая, зачастую вызывает сильный страх у пациента.
Все четыре вышеописанных способа на этапе предоперационной подготовки включают в себя голодание пациента в течение 12 часов. Этот довольно длительный период голодания вызывает нарушение гликемического профиля у пациента, что особенно важно для диабетических больных.
Для спинномозговой и эпидуральной анестезии характерны критические сдвиги гемодинамики (гипотензия и брадикардия), потому что компенсаторные механизмы, направленные на поддержание адекватного сердечного выброса и артериального давления, запаздывают или не наступают из-за вегетативной нейропатии.
Наркотические анальгетики (например, морфин, промедол, фентанил), используемые для обеспечения послеоперационного обезболивания в трех вышеизложенных способах (кроме способа эпидуральной анестезии - в том случае, когда применяется катетеризация эпидурального пространства), имеют побочные эффекты: привыкание больного к наркотическому анальгетику, возникновение фантомных болей после его отмены.
При использовании наркотических анальгетиков воздействие осуществляется на весь организм, угнетается сознание пациента и часто развивается психоз (Soravisut N, Rattanasalee Р, Junkuy A, Thampitak S, Sribanditmongkol P. J. Comparative analysis of pathological and toxicological features of opiate overdose and non-overdose fatalities. Med Assoc Thai. 2011Dec; 94(12):1540-6.).
Ограничение подвижности пациента в послеоперационном периоде, связанное с использованием наркотических анальгетиков, ограничение двигательной функции обеих нижних конечностей при проведении эпидуральной анестезии может способствовать развитию пролежней и гипостатической пневмонии, особенно у геронтологических пациентов
5) Известна работа Акулова М.С., Федорова М.Е., Боброва М.И., Самойлова В.А. «Метод анестезиологического пособия у больных с синдромом диабетической стопы при ампутации нижней конечности на уровне голени» / Актуальные вопросы анестезиологии: тезисы докл., стр.335-336 () (прототип).
В данной работе описан метод проводниковой блокады седалищного и бедренного нервов из одного вкола ("два-из-одного").
Поиск нерва у пациента осуществляется из переднего доступа (больной лежит на спине) одноразовым специальным набором для регионарной анестезии с применением электростимулятора. Для определения места вкола переднюю ость и лонный бугорок соединяют линией, которую делят на три части. На границе между внутренней и средней третью восстанавливают перпендикуляр со стороны бедра. Пальпируют большой вертел и из него проводят линию, параллельную паховой связке. Точку вкола избирают, отступя на 3 см дистальнее по оси конечности от места пересечения перпендикуляра с упомянутой линией. Тонкую иглу (21G, длина 120-150 мм) направляют несколько латеральнее до контакта с бедренной костью. Затем иглу подтягивают, направляют медиальнее бедренной кости и вводят на 5 см глубже по сравнению с расстоянием, на котором игла находится от передней поверхности бедра. Верификация положения иглы относительно седалищного нерва осуществляется при помощи электростимулятора. После определения положения кончика иглы относительно нервного ствола вводят раствор местного анестетика. Затем иглу подтягивают вверх до глубины 1,5-2 см от поверхности кожи и направляют латеральнее на 10-15°. После верификации положения иглы относительно бедренного нерва при помощи электростимулятора вводят раствор местного анестетика. Блокада седалищного и бедренного нервов осуществляется 1%-ным раствором лидокаина и 0,25%-ным раствором длительно действующего амидного анестетика бупивакаина гидрохлорида (маркаин или анекаин) или 0,5%-ным раствором наропина.
Способ может быть применен у большинства пациентов, кроме тех, у кого имеется непереносимость к препаратам, используемым для премедикации (т.к. при использовании электростимулятора обычно проводят премедикацию), а также пациентов, страдающих аритмией и эпилепсией, т.к. электрические разряды могут спровоцировать нарушение сердечного ритма или эпиприпадок.
Авторы статьи пишут, что данный способ обеспечивает пролонгацию обезболивания, однако не упоминают, каким образом.
Игла «стимуплекс», входящая в набор для электростимуляции и используемая в способе Акулова М.С. и соавт., имеет острый конец, который повреждает ткани при поиске периневрального пространства седалищного и затем бедренного нервов, может травмировать нервный ствол.
В другой работе Акулова М.С, Федорова М.Е., Боброва М.И. «Тактика ведения больных с синдромом диабетической стопы», помещенной в том же сборнике «Актуальные вопросы анестезиологии: тезисы докл.» на стр.335-336 (http://www.far.org.ru/Data/far2008/pdf/t5.pdt), авторы говорят о том, что методу регионарного обезболивания с применением катетеризации периневрального пространства бедренного и седалищного нервов должно быть отдано предпочтение как наиболее физиологичному.
Возможно, при проведении операции на нижней конечности у пациентов с диабетической стопой авторы использовали катетеризацию периневрального пространства седалищного и бедренного нервов, однако, об этом в работе «Метод анестезиологического пособия у больных с синдромом диабетическом стопы при ампутации нижней конечности на уровне голени» ничего не сказано и, кроме того, нельзя провести катетер через используемую авторами для поиска седалищного и бедренного нервов иглу диаметром 21G из-за ее малого диаметра (при измерении диаметра в единицах «G» диаметр тем меньше, чем больше численное значение G).
В любом случае, авторы не изучали влияние длительного послеоперационного введения местных анестетиков на состояние кровообращения у больных с синдромом диабетической стопы.
Следует сказать также о том, что авторы для введения анестетика в периневральное пространство бедренного и седалищного нервов использовали передний доступ в области проекции паховой складки (см. выше), т.к. бедренный и седалищный нервы располагаются здесь наиболее близко к коже. Однако данный доступ ввиду отсутствия достаточной мышечной массы не дает возможности надежно удерживать катетер в периневральном пространстве: если больной подвижен, катетер может мигрировать из периневрального пространства. В этом случае больной должен все время лежать, но авторы в своей статье («Метод анестезиологического пособия у больных с синдромом диабетической стопы при ампутации нижней конечности на уровне голени») пишут, что способ обеспечивает раннюю активизацию больного. Поскольку понятие «ранняя» не определено количественно, то судить о его содержании трудно.
При поиске периневрального пространства седалищного и бедренного нервов из переднего доступа довольно высока вероятность интравазации в бедренную артерию.
Известен способ пролонгированной блокады седалищного нерва с последующей катетеризацией периневрального пространства с применением техники электростимуляции из заднего доступа (Hadzic A, Vloka JD, Kuroda MM, Koorn R, Birnbach DJ: The practice of peripheral nerve blocks in the United States: a national survey. Reg Anesth Pain Med 1998; 23:241-6).
В положении пациента на боку производят картирование для определения точки вкола. Пальпируют задневерхнюю ость подвздошной кости и ставят метку. Пальпируют большой вертел бедренной кости и тоже ставят метку. Между отмеченными точками проводят линию. Из середины линии каудально (вниз) проводят перпендикуляр длиной 1,2-1,6 дюйма, конец которого отмечают как точку вкола.
Далее иглой диаметром 25G производят инфильтрацию кожи раствором местного анестетика (2% р-р лидокаина, 0,25% р-р бупивакаина) для локального обезболивания. Иглой «стимуплекс» диаметром 16G, соединенный с электростимулятором (сила тока 0,2 мА), производят поиск нерва. После его нахождения электростимулятор отключают и отсоединяют. Через просвет иглы проводят катетер диаметром 18G. Иглу извлекают. Катетер прикрепляют к коже пластырем. В катетер вводят 20 мл 0,25% р-ра бупивакаина или 20 мл 2% р-ра лидокаина.
Использование электростимулятора позволяет с большой вероятностью находить периневральное пространство. Однако электростимулятор - дорогостоящее устройство и отсутствует во многих клиниках. Использование электрического тока вызывает дополнительные неприятные ощущения у пациента, поэтому проводят премедикацию - вводят пациенту мидазолам (дормикум) в дозе 0,05 г в/в. Используемая стандартная остроконечная игла из набора для электростимуляции повреждает ткани на пути к седалищному нерву.
Положение больного на боку в этом способе удобно для больного, но не удобно для оператора.
Данный способ анестезиологического пособия применяли при выполнении ортопедических операций на стопе или голени у пациентов, не страдающих диабетом.
Использование описанного способа при оперативных вмешательствах у пациентов с синдромом диабетической стопы авторам не известно.
Раскрытие изобретения
Предлагаемый способ анестезиологического пособия при оперативных вмешательствах на нижней конечности у пациентов с синдромом диабетической стопы, а конкретнее при проведении некрэктомии у пациентов с синдромом диабетической стопы, характеризуется тем, что осуществляют проводниковую блокаду седалищного нерва местным анестетиком в течение 72 часов.
Техническим результатом изобретения является сокращение сроков эпителизации раны, ускорение заживления раны вследствие вазодилатации за счет улучшения артериального кровотока в нижней конечности больных с синдромом диабетической стопы, обусловленное пролонгированным введением клинической дозы местного анестетика в течение 72 часов.
Перечень иллюстративного материала
Фиг. 1. Показатели динамики ПЛИ в течение 72 часов (n=108): I группа - пролонгированная анестезия седалищного нерва (n-38), II группа - блокада седалищного нерва без установки катетера для пролонгированной анестезии (n-34), III группа - внутривенная анестезия (n-36).
Фиг. 2. Сроки начала эпителизации раны (n-108) (р>0,005): I группа - пролонгированная анестезия седалищного нерва (n-38), II группа - блокада седалищного нерва без установки катетера для пролонгированной анестезии (n-34), III группа - внутривенная анестезия (n-36).
Осуществление способа
Предоперационная подготовка пациента с синдромом диабетической стопы перед оперативным вмешательством на пораженной нижней конечности включает в себя общепринятые мероприятия (Коллектив авторов «Интенсивная терапия. Национальное руководство» - Национальные руководства. Москва 2009): стабилизацию гемодинамических показателей (АД, ЧСС), гликемического профиля (доведение уровня глюкозы в крови до 5,5-9,5 мМоль/л), коррекцию водно-электролитного баланса (доведение уровня гематокрита до 35-45%). Перед операцией пациент в течение 4-х часов не принимает пищу.
На операционном столе пациент лежит на животе. Поле в месте установки катетера обрабатывают антисептическим раствором. Пальпируют большой вертел бедренной кости пациента. Ставят метку. Пальпируют задне-верхнюю ость подвздошной кости. Ставят метку. Между двумя отмеченными точками проводят линию. Из середины линии каудально (вниз) проводят перпендикуляр длиной 4-5 см. На конце перпендикуляра отмечают точку вкола. Спинальной иглой диаметром 22G перпендикулярно поверхности кожи производят инфильтрацию кожи, подкожно-жировой клетчатки, подлежащих мышц раствором местного анестетика (наропин 0,25%, 3-4 мл). Иглу извлекают. Тупоконечную иглу Туохи диаметром 16G перпендикулярно поверхности кожи вводят до соприкосновения с седалищным бугорком лонной кости (на глубину 60-70 мм). Иглу поворачивают срезом вниз, оттягивают на себя и начинают поисковые движения в латеральную сторону для попадания в периневральное пространство седалищного нерва, погружая и оттягивая иглу с поворотом при каждом шаге на 15-20°. При попадании в периневральное пространство седалищного нерва пациент ощущает «прострел» в область пятки.
В просвет иглы вводят катетер (из стандартного набора для эпидуральной анестезии) диаметром 18G. Иглу Туохи извлекают. Катетер фиксируют пластырем к коже. Вводят необходимое количество анестетика.
После окончания операции пациента переводят в профильное отделение, где к катеру подключают инфузионный насос, через который производят инфузию 2%-го раствора анестетика ропивакаин (наропин) со скоростью 1-2 мл в час длительностью до 72 часов. В инструкции к эпидуральному катетеру Перификс ONE, который был использован при осуществлении данного способа, содержалась рекомендация об установке катетера не более чем на 72 часа из-за возрастания риска инфицирования при более длительном сроке нахождения катетера в теле пациента.
Данный способ осуществлялся у пациентов с синдромом диабетической стопы впервые. Ранее считалось, что длительное введение анестетиков амидного типа (ропивакаина, бупивакаина, лидокаина) приведет к их кумуляции и возникновению побочных эффектов. Согласно новым данным этого не происходит (Brian A. Williams. Towards a Potential Paradigm Shift for the Clinical Care of Diabetic Patients Requiring Perineural Analgesia: Strategies for Using the Diabetic Rodent Model Reg. Anesth. Pain Med. Author manuscript; available in PMC 2011 July 1).
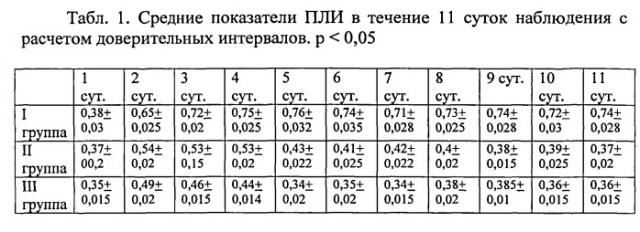
Авторами было проведено исследование влияния предлагаемого способа на кровоток в конечности, на которой производилось вмешательство и был установлен катетер. Для оценки кровотока использовали плече-лодыжечный индекс (ПЛИ).
Были набраны и исследованы три группы пациентов с сахарным диабетом и синдромом диабетической стопы, у которых осуществлялась одномоментная некроэктомия.
В первую группу вошли пациенты, анестезиологическое пособие которым осуществляли по предлагаемому способу (n=38). Во второй группе пациентов была использована блокада седалищного нерва без установки катетера для пролонгированной анестезии (n=34). В третьей группе применялась стандартная внутривенная анестезия пропофолом и фентанилом (n=36).
Исследование показало (фиг. 1), что в первой группе ПЛИ достигает наивысших значений во все сроки и достоверно отличается от значений во второй и третьей группах через 48 и 72 часа.
Ниже приведены результаты наблюдения за показателями ПЛИ у пациентов из трех вышеописанных групп в течение 11 суток (табл.1).
Как уже указывалось на фиг. 1, в первые сутки во всех группах было проведено контрольное измерения ПЛИ до оперативного вмешательства, которое проводилось на вторые сутки. Введение анестетика в первой группе было завершено через 72 часа, т.е. на пятые сутки. Весь период измерения ПЛИ и наблюдения занимал 11 суток - срок нахождения больных в клинике.
Как видно из таблицы, в контрольной III группе эффекта на локальное кровообращение не наблюдалось.
Сосудорасширяющий эффект (ПЛИ), наблюдаемый во второй группе, в последующем после операции периоде наблюдения составлял 0,53 на третьи и четвертые сутки, а затем - 0,43 и менее, что известно как недостаточный уровень кровоснабжения, не обеспечивающий клинического эффекта.
Пролонгированное введение местного анестетика пациентам первой группы приводит к двукратному увеличению ПЛИ, сохраняющемуся не только в период введения анестетика, но и в течение многих дней после его отмены. Судя по величине ПЛИ на 11-е сутки наблюдения, улучшенное кровообращение в больной конечности сохранится еще ряд дней после выписки больного этой группы.
Был исследован также срок начала эпителизации операционной раны.
Как видно из фиг. 2, предлагаемый способ существенно уменьшает срок начала эпителизации раны.
Предлагаемый способ снижает риск развития периоперационной гипогликемии. В проведенном во время исследования скрининге уровня гликемии наиболее стабильные показатели отмечались у пациентов из первой группы. Наименее стабильные, сопряженные с большим количеством осложнений - у пациентов из третьей группы (табл.2).
I группа - пролонгированная анестезия седалищного нерва (n-38),
II группа - блокада седалищного нерва без установки катетера для пролонгированной анестезии (n-34),
III группа - внутривенная анестезия (n-36).
Список сокращений, использованных ниже:
ЭКГ - электрокардиограмма,
ПЛИ - плече-лодыжечный индекс,
OAK - общий анализ крови,
ОАМ - общий анализ мочи,
РФМК - растворимые фибринмономерные комплексы,
MHO - международное нормализованное отношение,
АПТВ - активированное парциальное тромбопластиновое время,
УЗИ - ультразвуковое исследование,
НПВС - нестероидные противовоспалительные средства,
ИВЛ - искусственная вентиляция легких.
Примеры осуществления способа
Пример 1.
Пациент, 67 лет, поступил в клинику с диагнозом «Сахарный диабет II типа», стадия декомпенсации, тяжелое течение. У пациента имеют место: диабетическая ангиопатия нижних конечностей; хроническая ишемия нижних конечностей 3-й степени с обеих сторон; синдром диабетической стопы, некротическая форма, стадия II по Вагнеру; инфицированная трофическая язва правой стопы. Сопутствующие заболевания: артериальная гипертензия 2 стадии 2 степени риск 4.
Пациент предъявлял жалобы на постоянные боли в правой стопе, купирующиеся только наркотическими анальгетиками, потерю тактильной чувствительности в правой стопе.
Были выполнены следующие виды обследования: УЗИ сосудов нижней конечности, ЭКГ, OAK, OAM, рентгенография грудной клетки, биохимический анализ крови (для определения уровня билирубина и его фракций, общего белка, креатинина, мочевины, трансаминаз (АЛТ и ACT), электролитов, С-реактивного белка), определены показатели гемостаза: АПТВ, РФМК, MHO, свободный фибриноген, свободная и стимулированная агрегация тромбоцитов. Был назначен мониторинг уровня гликемии, взято раневое отделяемое для бактериологического исследования.
Результаты обследования: ПЛИ, измеренное при УЗИ, составляет 0,38; OAK показал лейкоцитоз - 15×109/л (нейтрофилов палочкоядерных - 22%, сегментоядерных - 65%); увеличение уровня С-реактивного белка до 8,7 мг/л; увеличение значение РФМК до 22; повышены показатели агрегации тромбоцитов; уровень сахара в крови составляет 12,5 мМоль/л.
Совместно с хирургом определена оперативная тактика лечения:
одномоментная некроэктомия. Определена тактика анестезиологического пособия: пролонгированная анестезия седалищного нерва. Начата активная предоперационная подготовка: антибактериальная терапия двумя антибактериальными препаратами (Сульперацеф 6,0/сут в/в, Зофлокс 600 мг/сут. в/в); антисекреторная терапия (Нексиум 40 мг/сут per os); антикоагулянтная терапия (Вессел Дуэ 600 ЛЕ/сут в/в, Клексан 8000 анти-Ха МЕ/сут); антиагрегантная терапия (Трентал 800 мг/сут). Больной переведен на инсулин человеческий короткого действия (актрапид) с целью коррекции уровня гликемии (не выше 6 мМоль/л).
Проведено оперативное вмешательство, анестезиологическое пособие проводилось по предлагаемому способу.
На операционном столе пациент лежит на животе. В асептических условиях после обработки поля антисептическим раствором проведена инфильтрационная анестезия места пункции 2%-ным раствором лидокаина. Картирование производится по общепринятой методике: от задне-верхней ости подвздошной кости до большого вертела бедренной кости проведена линия. Из середины линии проведен перпендикуляр длиной 5 см. На конце перпендикуляра отмечена условная точка пункции (Малрой М. «Местная анестезия: Иллюстрированное практическое руководство». БИНОМ, 2009). Спинальной иглой диаметром 22G проведена анестезия кожных покровов и подлежащих тканей. Игла извлечена. Тупоконечная игла Туохи 16G введена наконечником каудально с целью попадания катетера строго в периневральное пространство (поиск осуществлялся методом парестезии). Пунктировано периневральное пространство. Введен катетер из стандартного набора для эпидуральной анестезии диаметром 18G. Игла Туохи извлечена. Катетер фиксирован к коже с помощью лейкопластыря. Установлен стандартный бактериальный фильтр. В катетер введено 20 мл 2% раствора Наропина. Развитие анестезии отмечалось через 20 минут. Проведено оперативное вмешательство, после которого пациент помещен в палату интенсивного наблюдения. К катетеру подключен инфузомат, через который вводится 2% раствор наропина со скоростью 2 мл/час.
Динамические наблюдения
1-е сутки после оперативного вмешательства
Введение наропина продолжено. Боли пациента не беспокоят. По УЗИ сосудов ПЛИ составляет 0,65. Уровень С-реактивного белка - 5,2 мг/л. Содержание лейкоцитов - 8×109/л (нейтрофилов палочкоядерных - 8%, сегментоядерных - 68%); уровень гликемии в пределах нормальных значений.
2-е сутки после оперативного вмешательства
Введение наропина продолжено. Боли пациента не беспокоят. По УЗИ сосудов ПЛИ составляет 0,82. Уровень С-реактивного белка - 4,6 мг/л. Содержание лейкоцитов - 6×109/л (нейтрофилов палочкоядерных - 7%, сегментоядерных 65%); уровень гликемии - в пределах нормальных значений.
3-и сутки после оперативного вмешательства
Введение наропина продолжено. Боли не беспокоят. ПЛИ составляет 0,87. Уровень С-реактивного белка - 4,1 мг/л. Содержание лейкоцитов - 6×109/л (нейтрофилов палочкоядерных - 6%, сегментоядерных - 65%); уровень гликемии - в пределах нормальных значений.
Введение наропина окончено через 72 часа от начала его введения, катетер извлечен из периневрального пространства. Заживление раны вторичным натяжением произошло на 8-е сутки после оперативного вмешательства. Болевой синдром в дальнейшем беспокоил больного только во время перевязок (купировался в/м введением НПВС - Кеторола 30 мг). Пациент выписан на 9-е сутки в удовлетворительном состоянии.
Пример 2 (внутривенная анестезия)
Пациентка, 63 лет, поступила в клинику с диагнозом «Сахарный диабет II типа», декомпенсация, тяжелое течение. У больной имеют место диабетическая ангиопатия нижних конечностей; хроническая ишемия нижних конечностей 3-й степени с обеих сторон; синдром диабетической стопы, некротическая форма, стадия II по Вагнеру; инфицированная трофическая язва правой стопы. Сопутствующие заболевания: артериальная гипертензия 2 стадии 2 степени риск 4.
Предъявляла жалобы на постоянные боли в правой стопе, купирующиеся только наркотическими анальгетиками.
Были выполнены следующие виды обследования: УЗИ сосудов нижней конечности, OAK, OAM, рентгенография грудной клетки, биохимический анализ крови (уровень билирубина и его фракций, общего белка, креатинина, мочевины, трансаминаз, электролитов, С-реактивного белка), определены показатели гемостаза (АПТВ, РФМК, MHO, свободный фибриноген, свободная и стимулированная агрегация тромбоцитов). Записана ЭКГ. Назначен мониторинг уровня гликемии. Взято раневое отделяемое для бактериологического исследования. Результаты обследования: по УЗИ ПЛИ составляет 0,56; содержание лейкоцитов в крови - 15×109/л (нейтрофилов палочкоядерных - 25%, сегментоядерных - 58%); увеличен уровень С-реактивного белка до 7,2 мг/л; увеличено значение РФМК до 24; повышены показатели агрегации тромбоцитов. Содержание сахара в крови - 13,2 мМоль/л.
Совместно с хирургом определена оперативная тактика лечения:
одномоментная некроэктомия. Определена тактика анестезиологического пособия: внутривенная анестезия. Начата активная предоперационная подготовка: проведена антибактериальная терапия двумя антибактериальными препаратами (Сульперацеф 6,0/сут в/в, Зофлокс 600 мг/сут в/в), антисекреторная терапия (Нексиум 40 мг/сут.per os), антикоагулянтная терапия (Вессел Дуэ 600 ЛЕ/сут в/в, Клексан 8000 анти-Ха МЕ/сут), антиагрегантная терапия (Трентал 800 мг/сут). Осуществлен перевод пациентки на инсулин человеческий короткого действия (актрапид) с целью коррекции уровня гликемии, не превышающего 6 мМоль/л.
Во время выполнения хирургического вмешательства (одномоментная некроэктомия) производилось анестезиологическое пособие путем внутривенного введения анестетика пропофола (400 мг) и наркотического анальгетика фентанила (200 мкг). Анестезиологическое пособие проводилось на спонтанном дыхании, при этом с целью профилактики западения языка приходилось удерживать нижнюю челюсть пациентки до момента ее пробуждения. Во время анестезии отмечался короткий период десатурации до 85%, применена инсуфляция увлажненного кислорода через маску.
Динамические наблюдения.
1-е сутки после оперативного вмешательства
Беспокоят боли в области оперативного вмешательства. С целью обезболивания 4 раза в сутки вводился 2% р-р Промедола в/м. На основании УЗИ сосудов ПЛИ составляет 0,41. Содержание С-реактивного белка - 6,2 мг/л. Содержание лейкоцитов - 19×109/л (нейтрофилов палочкоядерных - 18%, сегментоядерных - 68%). Отмечалось повышение уровня гликемии до 16,2 мМоль/л, был дополнительно введен инсулин.
2-е сутки после оперативного вмешательства
Беспокоят боли в области оперативного вмешательства. Для обезболивания 4 раза в сутки вводился 2% р-р Промедола в/м. Величина ПЛИ - 0,39. Содержание С-реактивного белка - 6,4 мг/л, лейкоцитов -20×109/л (нейтрофилов палочкоядерных - 22%, сегментоядерных - 72%). Отмечалось снижение уровня сахара крови до 3,2 мМоль/л, был дополнительно введен р-р 40% глюкозы в/в.
3-й сутки после оперативного вмешательства
Беспокоят боли в области оперативного вмешательства. 4 раза в сутки вводился 2% р-р Промедола в/м. Величина ПЛИ - 0,64. Концентрация С-реактивного белка - 6,1 мг/л, содержание лейкоцитов - 17,6×109/л (нейтрофилов палочкоядерных - 18%, сегментоядерных - 52%). Отмечалось повышение уровня сахара крови до 12,2 мМоль/л, был дополнительно введен инсулин.
4-е сутки после оперативного вмешательства
Беспокоят боли в области оперативного вмешательства. 4 раза в сутки вводился 2% р-р Промедола в/м для обезболивания. ПЛИ составляет 0,64. Концентрация С-реактивного белка - 5,9 мг/л, содержание лейкоцитов - 16,6×109/л (нейтрофилов палочкоядерных - 16%, сегментоядерных - 52%). Уровень сахара крови - в пределах нормальных значений.
5-е сутки после оперативного вмешательства
Беспокоят боли в области оперативного вмешательства. 3 раза в сутки вводился 2% р-р Промедола в/м. По УЗИ сосудов ПЛИ составляет 0,62. Концентрация С-реактивного белка - 5,2 мг/л, содержание лейкоцитов - 16,2×109/л (нейтрофилов палочкоядерных - 17%, сегментоядерных - 60%). Уровень гликемии - в пределах нормальных значений.
6-е сутки после оперативного вмешательства
Боли в области оперативного вмешательства беспокоят меньше. На ночь вводился 2% р-р Промедола в/м для обезболивания. ПЛИ составляет 0,62. Концентрация С-реактивного белка - 5,2 мг/л, содержание лейкоцитов - 15,7×109/л (нейтрофилов палочкоядерных - 12%, сегментоядерных - 60%). Уровень гликемии - в пределах нормальных значений. При осмотре на левой ягодицы обнаружен пролежень в стадии мацерации.
7-е сутки после оперативного вмешательства
Боли в области оперативного вмешательства беспокоят меньше. Наркотические препараты отменены. ПЛИ равен 0,45. Концентрация С-реактивного белка составляет 5,1 мг/л, содержание лейкоцитов- 12,4×109/л (нейтрофилов палочкоядерных - 10%, сегментоядерных - 68%). Уровень гликемии - в пределах нормальных значений. Пациентка переведена в общую палату профильного отделения хирургии. Заживление раны вторичным натяжением отмечалось на 13-е сутки. Выписана на 14-е сутки после стабилизации состояния.
Данные из примеров сведены в таблицы для удобства их сравнения. Предоперационное состояние больных в первом и втором примерах было близким, хотя значение ПЛИ у первого больного, анестезиологическое пособие которому осуществлялось по предлагаемому способу, было меньше, чем у второй больной, у которой осуществлялась внутривенная анестезия.
Приведенные данные показывают, что первый больной не ощущал послеоперационных болей, в то время как у второй больной они были. ПЛИ у первого больного приблизился к норме сразу после операции, у второй больной ПЛИ был ниже, чем у первого больного, в течение всего послеоперационного периода. Содержание С-реактивного белка, лейкоцитов и сахара было ближе к норме (или равнялось ей) у первого пациента, в то время, как у второй пациентки долго сохранялся лейкоцитоз, а содержание сахара или существенно превышало норму, или резко падало.
Введение местного анестетика (наропина) у первого больного продолжалось 3-е суток, у второй больной введение наркотического анальгетика промедола - 6 суток. Заживление раны вторичным натяжением у первого больного произошло на 8-е сутки после оперативного вмешательства, у второй больной - на 13-е. Первый пациент был выписан на 9-е сутки, вторая больная - на 14-е сутки.
Способ анестезиологического пособия при проведении некрэктомии у пациентов с синдромом диабетической стопы, включающий проводниковую блокаду седалищного нерва местным анестетиком, отличающийся тем, что проводниковую блокаду осуществляют в течение 72 часов.