Способ проведения микроинвазивной непроникающей глубокой склерэктомии
Иллюстрации
Показать всеИзобретение относится к медицине, а именно к офтальмологии, и может быть использовано в микроинвазивной хирургии глаукомы. Выполняют конъюнктивальный разрез. Формируют поверхностный склеральный лоскут. Формируют глубокий склеральный лоскут с обнажением цилиарного тела у его вершины. Глубокий склеральный лоскут иссекают. Поверхностный склеральный лоскут укладывают на прежнее место. Под поверхностный склеральный лоскут в сформированную интрасклеральную полость кзади от склеральной шпоры параллельно лимбу укладывают гидрогелевый дренаж размером 2×3 мм, заполняя интрасклеральное ложе. Погружают дистальный конец дренажа в зону колобомы склеры между цилиарным телом и склерой. Склеральный лоскут фиксируют одним узловым швом по центру. Выполняют парацентез роговицы на 3 часах, через который, с помощью канюли, переднюю камеру заполняют вискоэластиком ПРОВИСК в количестве 0,2 мл. Вводят с помощью канюли 0,1-0,2 мл дренажного имплантата Healaflow в субконъюнктивальное пространство. Конъюнктивальный разрез герметизируют непрерывным швом. Способ обеспечивает создание интрасклеральных путей оттока внутриглазной жидкости за счет использования гидрогелевого дренажа оптимального размера, также предотвращение избыточной фильтрации, плавную стабилизацию офтальмотонуса и гидродинамики во время операции и в раннем послеоперационном периоде за счет введения дренажного имплантата Healaflow в субконъюнктивальное пространство и профилактику измельчения передней камеры глаза, контакта корня радужки с зоной антиглаукоматозной операции за счет заполнения передней камеры глаза вискоэластиком ПРОВИСК. 2 ил., 2 пр.
Реферат
Изобретение относится к области медицины, а именно к офтальмологии, и может быть использовано в микроинвазивной хирургии глаукомы.
Хирургическое лечение глаукомы - одна из наиболее актуальных проблем офтальмохирургии. К сожалению, до настоящего времени существует относительно высокий риск возникновения интра- и послеоперационных осложнений, приводящих, как правило, к снижению зрения.
В настоящее время перспективным направлением в хирургии открытоугольной глаукомы являются непроникающие гипотензивные операции. Несмотря на низкую травматичность непроникающих операций и невысокую частоту интраоперационных и послеоперационных осложнений, при выполнении подобных операций есть свои специфические особенности и осложнения, такие как интраоперационная избыточная фильтрация внутриглазной жидкости через сформированную трабекуло-десцеметовую мембрану (ТДМ) и микроперфорация десцеметовой оболочки (в 2-30% случаев) в момент формирования ТДМ. Вследствие избыточной фильтрации и микроперфорации десцеметовой мембраны происходит резкий сброс внутриглазной влаги с соответствующим резким падением внутриглазного давления. Из-за резкого перепада давления возникает гидравлический удар, одновременно воздействующий на все внутренние структуры глаза, нарушается гемодинамика глаза, происходит нарушение в проницаемости мембран, появляется отек сосудистой оболочки до отслоения сосудистой.
Сочетание малых размеров ТДМ (протяженность 2-3 мм) и избыточной фильтрации может приводить к подтягиванию корня радужки избыточным током внутриглазной жидкости, а затем блокированию зоны операции и тем самым снижению гипотензивного эффекта.
Ближайшим аналогом является способ хирургического лечения открытоугольной глаукомы (патент РФ №2344796), заключающийся в образовании поверхностного конъюнктивального разреза и его отсепаровки, формировании поверхностного и глубокого склеральных лоскутов, с заходом в прозрачные слои роговицы шириной до 3,0 мм, основаниями обращенных к лимбу, выделении трабекуло-десцеметовой мембраны и удалении глубокого склерального лоскута вместе с наружной стенкой шлеммова канала и полоской корнеосклеральной ткани, до полного обнажения десцеметовой мембраны, репозиции поверхностного склерального лоскута и сопоставлении конъюнктивального разреза, введении 0,2-0,3 мл вискоэластика в конъюнктивальный разрез, перед его ушиванием, и под теноновую оболочку в направлении к своду глаза. Далее на 3 или 9 часах у лимба трансклерально вскрывают переднюю камеру и с помощью ирригационной канюли вводят пузырек стерильного воздуха в объеме 0,1 мл, затем через эту же канюлю вводят 0,3-0,4 мл сбалансированного физиологического раствора.
Однако указанный способ обладает некоторыми недостатками: воздух, введенный в переднюю камеру глаза, быстро рассасывается (в течение одних суток), что может привести к измельчанию передней камеры глаза и недостаточно стабилизирует гемо- и гидродинамику глаза в послеоперационном периоде. При данном способе не учитывается возможность возникновения микроперфорации ТДМ и подтяжки радужки к зоне операции.
Задачей изобретения является создание микроинвазивного способа непроникающей глубокой склерэктомии, позволяющего корригировать избыточную фильтрацию.
Техническим результатом изобретения является обеспечение правильного анатомического соотношения структур переднего сегмента глаза, предотвращение избыточной фильтрации в ходе операции и раннем послеоперационном периоде, плавная стабилизация офтальмотонуса и гидродинамики во время операции и в раннем послеоперационном периоде, профилактика измельчения передней камеры глаза, профилактика контакта корня радужки с зоной антиглаукоматозной операции.
Указанный технический результат достигается тем, что в способе проведения микроинвазивной непроникающей глубокой склерэктомии, заключающемся в создании интрасклеральных путей оттока внутриглазной жидкости с образованием фильтрационной конъюнктивальной подушки, начинающемся с выполнения конъюнктивального разреза и формирования поверхностного склерального лоскута, формирования глубокого треугольного склерального лоскута с обнажением цилиарного тела у его вершины, который иссекают, согласно изобретению под поверхностный склеральный лоскут в сформированную интрасклеральную полость, кзади от склеральной шпоры параллельно лимбу укладывают гидрогелевый дренаж размером 2×3 мм, таким образом, заполняя интрасклеральное ложе, склеральный лоскут вместе с гидрогелевым дренажом фиксируют одним узловым швом по центру, выполняют парацентез роговицы на 3 часах, через который, с помощью канюли, переднюю камеру заполняют вискоэластиком ПРОВИСК в количестве 0,2 мл, с помощью канюли вводят 0,1-0,2 мл дренажного имплантата Healaflow в субконъюнктивальное пространство и завершают операцию герметизацией конъюнктивального разреза.
Гидрогелевый дренаж - полупрозрачная эластичная пластинка из гидрофильного гидрогеля размерами 2×3 мм и толщиной 0,15 мм, производство ЭТП ФГБУ МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова, Россия, предназначен для профилактики рубцевания и облитерации, созданных операцией путей оттока внутриглазной жидкости, большое процентное содержание воды 85% с наличием водно-буферной оболочки на своей поверхности, более высокая эластичность и биосовместимость с окружающими тканями глаза. Гидрогелевый дренаж не рассасывается, а следовательно, не замещается соединительной тканью.
Дренажный имплантат Healaflow (Anteis, Швейцария) состоит из ретикулярного гиалуроната натрия неживотного происхождения. Благодаря относительно плотной консистенции Healaflow позволяет моделировать его объемные параметры и использовать в качестве наполнителя интрасклерального пространства, предотвращая избыточную фильтрацию во время операции и в раннем послеоперационном периоде, поддерживает достаточный объем интрасклеральной полости и исключает возможность контакта ТДМ с поверхностным склеральным лоскутом. Дренажный имплантат Healaflow сохраняет пространство между фильтрационной подушкой и склеральным лоскутом, удерживает глубину интрасклеральной полости, не вызывает клеточной инфильтрации, способствует не осложненному току внутриглазной жидкости.
Для восполнения объема и создания глубины передней камеры через парацентез вводится вискоэластик Провиск (Alcon, США) - 1% гиалуронат натрия. Данный вискоэластик имеет высокий молекулярный вес, обладает относительно прочными соединениями молекулярных цепочек между собой, за счет чего препарат ведет себя как единая масса, поддерживает объем. Провиск, введенный в переднюю камеру глаза, выполняет необходимый объем передней камеры и позволяет предотвратить ее измельчение и послеоперационное прилегание корня радужки, вследствие повышенной фильтрации через сформированную ТДМ. В течение 5-7 дней после операции Провиск постепенно рассасывается и вытесняется внутриглазной жидкостью из передней камеры к зоне операции.
Предложенные препараты не вызывают повышенной реакции окружающих структур глаза. Роговица, хрусталик и стекловидное тело сохраняют свою прозрачность.
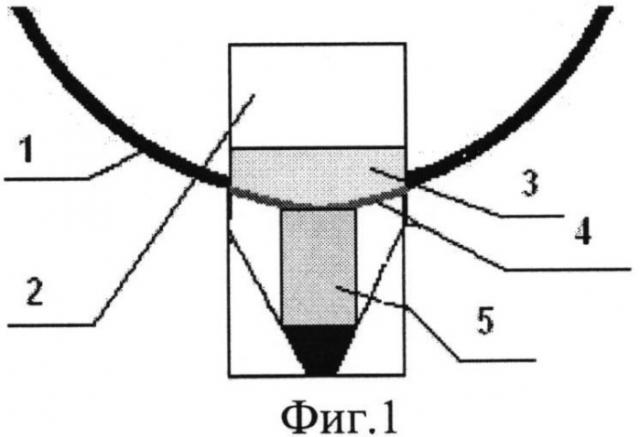
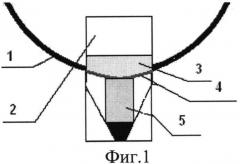
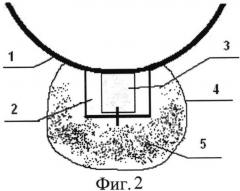
Изобретение поясняется фиг.1-2, на фиг.1 изображен этап имплантации гидрогелевого дренажа в интрасклеральное ложе с погружением дистального конца дренажа в зону колобомы склеры между цилиарным телом и склерой. На фиг.2 изображено положение дренажного импланта HealaFlow в субконъюнктивальном пространстве.
Способ осуществляется следующим образом.
После проведения местной анестезии, на 12 часах проводят конъюнктивальный разрез шириной 4 мм на расстоянии 2 мм от края лимба 1. После отсепаровки конъюнктивы и теноновой оболочки последовательно формируют поверхностный склеральный лоскут 2 размерами 3×3 мм с заходом в прозрачные слои роговицы. Из подлежащих слоев склеры формируют глубокий склеральный лоскут треугольной формы, основанием обращенный к лимбу, с обнажением цилиарного тела у его вершины. Далее глубокий склеральный лоскут удаляется вместе с наружной стенкой шлеммова канала и полоской корнеосклеральной ткани до полного обнажения десцеметовой мембраны 3. При избыточной фильтрации или микроперфорации ТДМ под поверхностный склеральный лоскут в сформированную интрасклеральную полость, кзади от склеральной шпоры 4 параллельно лимбу укладывается гидрогелевый дренаж размером 2×3 мм 5, заполняется интрасклеральное ложе, погружая дистальный конец дренажа в зону колобомы склеры между цилиарным телом и склерой, поверхностный склеральный лоскут 2 фиксируется одним узловым швом по центру, далее выполняется парацентез роговицы на 3 часах, через который, с помощью канюли в переднюю камеру вводят 0,2 мл вискоэластика - Провиск. После чего, с помощью канюли вводится 0,1-0,2 мл дренажного имплантата Healaflow 5 в субконъюнктивальное пространство и операция завершается герметизацией конъюнктивального разреза с формированием разлитой фильтрационной подушки 4.
Способ характеризуется следующими клиническими примерами.
Пример 1. Больной И., 70 лет, диагноз: Первичная открытоугольная II В глаукома левого глаза.
Глаукома выявлена в 2009 году, пациент предъявляет жалобы на затуманивание зрения перед левым глазом. В настоящий момент капает Азарга 2 раза в день и Ксалатан 0,005% 1 раз в день.
Операций, травм глаз не было. Соматически - ИБС, Гипертоническая болезнь II степени.
Данные осмотра: глаз спокоен, оптические среды прозрачные, псевдоэксфолиации по краю зрачка, реакция зрачка на свет - положительная.
Гониоскопически - угол передней камеры открыт, средней ширины, пигментация II ст. Глазное дно: рефлекс розовый, диск зрительного нерва - бледный, глаукоматозная экскавация 0,7.
Данные инструментального обследовании: Острота зрения с коррекцией - 0,7. Топография: Po=30; C=0,06; F=0,98; Po/C=500. Периметрия: поле зрения концентрически сужено на 25 градусов по верхне- и нижненосовому меридиану.
Была произведена операция левого глаза согласно изобретению, так как после формирования ТДМ была отмечена избыточная фильтрация внутриглазной жидкости и измельчение передней камеры. Перед ушиванием конъюнктивального разреза, в субконъюнктивальное пространство, через канюлю введено 0,1 мл дренажного имплантата Healaflow, конъюнктивальный разрез герметизировался непрерывным швом.
В послеоперационном периоде осложнений не наблюдалось. Внутриглазное давление через 4 часа после операции - 12 мм рт.ст., через 1 сутки - 10 мм рт.ст., а на 2 сутки - 9 мм рт.ст. По данным В-скана - отека и отслойки сосудистой оболочки нет, оболочки прилежат. По данным оптической когерентной томографии (ОКТ) переднего отрезка через 1 сутки после операции: ширина угла передней камеры на 12 ч - 28°, корень радужки занимает правильное положение, блокады трабекуло-десцеметовой мембраны (ТДМ) корнем радужки нет, фильтрационная подушка (ФП), высотой 1,56 мм, ячеистой структуры. Толщина склерального лоскута составила в среднем 0,27 мм. Между ФП И СЛ (склеральный лоскут) просматривалась оптически негативная полость в виде узкой щели с шириной до 0,1 мм без включений. ИСП представляла собой пространство без включений в виде неправильного овала. Визуализировался гидрогелевый дренаж, частично заполняющий ИСП. Высота составляла 0,5 мм. ТДМ имела ровный профиль, ширина ее составляла 0,82 мм, толщина 0,06 мм.
Пациент выписан на вторые сутки после операции. Давление при выписке - 9 мм рт.ст. (пневмотонометр), острота зрения с коррекцией - 0,7.
Через 1 месяц после операции:
Данные осмотра: глаз спокоен, оптические среды прозрачны, псевдоэксфолиации по краю зрачка, реакция на свет - положительная.
Гониоскопически - угол передней камеры открыт, средней ширины, пигментация II ст.
Глазное дно: рефлекс розовый, диск зрительного нерва - бледный, глаукоматозная экскавация 0,7.
Фильтрационная подушка плоская, разлитая.
Данные инструментального обследования:
Острота зрения не изменилась. По данным компьютерной периметрии изменений в полях зрения зарегистрировано не было.
Топография: Po=13; C=0,34; F=1,32; Po/C 38,23.
По данным ОКТ переднего отрезка через 1 месяц после операции: ширина угла передней камеры на 12 ч - 30°, корень радужки занимает правильное положение, блокады трабекуло-десцеметовой мембраны (ТДМ) корнем радужки нет, ФП четко визуализировалась, высота ее составила 1,27 мм. ФП имеет ячеистую структуру без микрополостей. Толщина СЛ увеличилась, составляя 0,35 мм за счет гидратации. Границы СЛ четкие, визуализировалась оптически негативная щель между ФП и СЛ. Высота ИСП составила 0,56 мм. Интерфейс приобрел четкий контур. Отмечено отсутствие включений в ИСП. Не изменились параметры ТДМ по сравнению с более ранними сроками наблюдения. Ширина составляла 0,82 мм, ее толщина сохранялась, составив 0,06 мм. ТДМ имела прямой профиль без проминенции. Отмечено формирование интрасклеральных и субконъюнктивальных путей оттока.
В результате операции у пациента было обеспечено правильное анатомическое соотношение структур переднего сегмента глаза, угол передней камеры во все сроки наблюдения оставался открытым, достигнута плавная стабилизация офтальмотонуса в ходе операции и раннем послеоперационном периоде, была проведена профилактика измельчения передней камеры глаза, контакта корня радужки с зоной антиглаукоматозной операции.
Пример 2. Больной С., 65 лет, диагноз: Первичная открытоугольная I В глаукома левого глаза.
Глаукома выявлена в 2011 году, пациент предъявляет жалобы на затуманивание зрения перед левым глазом. В настоящий момент капает Ганфорт 2 раза в день.
Операций, травм глаз не было. Соматически - гипертоническая болезнь 1 ст.
Данные осмотра: глаз спокоен, оптические среды прозрачные, деструкция пигментной каймы радужки, реакция зрачка на свет - положительная.
Гониоскопически - угол передней камеры открыт, средней ширины, пигментация I ст. Глазное дно: рефлекс розовый, диск зрительного нерва - бледный, глаукоматозная экскавация 0,6.
Данные инструментального обследования: Острота зрения с коррекцией - 0,6. Топография: Po=27; C=0,09; F=0,93; Po/C=300. Периметрия: поле зрения концентрически сужено на 8 градусов по верхне-носовому меридиану.
Была произведена операция левого глаза согласно изобретению, так как произошла микроперфорация в момент формирования ТДМ. Перед ушиванием конъюнктивального разреза, в субконъюнктивальное пространство, через канюлю введено 0,2 мл дренажного имплантата Healaflow, конъюнктивальный разрез герметизировался непрерывным швом.
В послеоперационном периоде осложнений не наблюдалось. Внутриглазное давление через 4 часа после операции - 13 мм рт.ст., через 1 сутки - 12 мм рт.ст., а на 2 сутки - 10 мм рт.ст. По данным В-скана - отека и отслойки сосудистой оболочки нет, оболочки прилежат.
По данным оптической когерентной томографии (ОКТ) переднего отрезка через 1 сутки после операции: ширина угла передней камеры на 12 ч - 24°, корень радужки занимает правильное положение, блокады трабекуло-десцеметовой мембраны (ТДМ) корнем радужки нет, ФП, высота которой была 1,16 мм. Толщина склерального лоскута составила в среднем 0,30 мм. Между ФП И СЛ (склеральный лоскут) просматривалась оптически негативная полость в виде узкой щели с шириной до 0,12 мм без включений. ИСП представляла собой пространство без включений в виде неправильного овала, визуализировался гидрогелевый дренаж. Высота составляла 0,65 мм. ТДМ имела ровный профиль, ширина ее составляла 0,95 мм, толщина 0,07 мм.
Пациент выписан на вторые сутки после операции. Давление при выписке - 10 мм рт.ст. (пневмотонометр), острота зрения с коррекцией - 0,6.
Через 3 месяца после операции: Данные осмотра: глаз спокоен, оптические среды прозрачны, деструкция пигментной каймы радужки, реакция на свет - положительная.
Гониоскопически - угол передней камеры открыт, средней ширины, пигментация I ст.
Глазной дно: рефлекс розовый, диск зрительного нерва - бледный, глаукоматозная экскавация 0,6.
Фильтрационная подушка плоская, разлитая.
Данные инструментального обследования: Острота зрения не изменилась. По данным компьютерной периметрии изменений в полях зрения зарегистрировано не было.
Топография: Po=15; C=0,25; F=1,25; P/C=60.
По данным ОКТ переднего отрезка через 1 месяц после операции: ширина угла передней камеры на 12 ч - 27°, корень радужки занимает правильное положение, блокады трабекуло-десцеметовой мембраны (ТДМ) корнем радужки нет, ФП четко визуализировалась, высота ее составила 1,31 мм. ФП имеет ячеистую структуру без микрополостей. Толщина СЛ увеличилась, составляя 0,34 мм за счет гидратации. Границы СЛ четко визуализировались. Высота ИСП составила 0,76 мм. Отмечено отсутствие включений в ИСП. Визуализировался гидрогелевый дренаж без признаков инкапсулирования. Не изменились параметры ТДМ по сравнению с более ранними сроками наблюдения. Ширина составляла 0,95 мм, ее толщина сохранялась, составив 0,07 мм. ТДМ имела прямой профиль без проминенции. Пути оттока визуализируются хорошо.
В результате операции был достигнут заявленный технический результат.
По предложенному способу было прооперировано 15 пациентов, во всех случаях был достигнут заявленный технический результат.
Способ проведения микроинвазивной непроникающей глубокой склерэктомии, заключающийся в создании интрасклеральных путей оттока внутриглазной жидкости с образованием разлитой фильтрационной подушки, при этом начинают с выполнения конъюнктивального разреза и формирования поверхностного склерального лоскута, формирования глубокого треугольного склерального лоскута с обнажением цилиарного тела у его вершины, который иссекают, поверхностный склеральный лоскут укладывают на прежнее место, конъюнктивальный разрез герметизируют непрерывным швом, отличающийся тем, что под поверхностный склеральный лоскут в сформированную интрасклеральную полость, кзади от склеральной шпоры параллельно лимбу укладывают гидрогелевый дренаж размером 2×3 мм, заполняя интрасклеральное ложе, погружая дистальный конец дренажа в зону колобомы склеры между цилиарным телом и склерой, склеральный лоскут фиксируют одним узловым швом по центру, выполняют парацентез роговицы на 3 часах, через который, с помощью канюли, переднюю камеру заполняют вискоэластиком ПРОВИСК в количестве 0,2 мл, с помощью канюли вводят 0,1-0,2 мл дренажного имплантата Healaflow в субконъюнктивальное пространство и завершают операцию герметизацией конъюнктивального разреза.